Билиарная дисфункция и место Одестона в ее лечении
- Аннотация
- Статья
- Ссылки
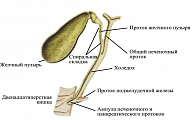
Желчные капилляры формируются мембраной гепатоцита и только выйдя за пределы печеночной дольки образуют протоки: междольковые, долевые, общий печеночный, общий желчный, началом которого считается место соединения печеночного протока с пузырным.
В общем желчном протоке различают: супрадуоденальный, ретродуоденальный, ретропанкреатический, интрапанкреатический и интрамуральный отделы (рисунок 1).
По данным разных авторов, ширина протоков колеблется: общего желчного – от 2 до 4 мм; печеночного – от 0,4 до 1,6 мм, пузырного – от 1,5 до 3,2 мм. По рентгенологическим данным: ОЖП – от 2 до 9 мм; по данным УЗИ – от 2 до 6 мм (при сокращенном желчном пузыре – от 30 до 70 мм). В месте перехода шейки ЖП в пузырный проток мышечные волокна формируют сфинктер ЖП (Люткенса).
Двигательная иннервация осуществляется вегетативной нервной системой. Чувствительные волокна ЖП способны воспринимать только растяжение. Ток желчи осуществляется за счет секреции желчи, работы сфинктерного аппарата и сокращения протоков, что создает градиенты давления, определяющих скорость движения желчи. Решающая роль в создании градиента давления принадлежит сфинктеру Одди, который вне иннервации закрыт непостоянно и небольшие порции желчи постоянно поступают в двенадцатиперстную кишку. После окончания пищеварительной фазы желчь поступает в ЖП в течение трех и более часов.
Желчь представляет собой изоосмотический электролитный раствор, образующийся в клетках печени и формирующийся полностью по мере прохождения первичной желчи по желчным капиллярам, внепеченочным желчным путям и по «кишечной трубке». Относительные пропорции главных составных частей желчи распределяются в следующем порядке: желчные кислоты – 67%; фосфолипиды – 22%; белки – 5%; билирубин – 0,3%. В желчных кислотах (ЖК) около 50% приходится на первичные ЖК: холевую и хенодезоксихолевую (1:1), далее, в убывающем порядке следуют вторичные и третичные ЖК: дезоксихолевая, литохолевая, урсодезоксихолевая и сульфолитохолевая. Третичные ЖК (в основном – урсодезоксихолевая) образуются в печени путем изомеризации вторичных.
Желчные кислоты, синтезируемые в гепатоците, участвуют в кишечно-печеночном (энтерогепатическом) кругообороте. Суть его заключается в следующем: ЖК из гепатоцита секретируются в желчный каналикул, по системе желчных ходов попадают в двенадцатиперстную кишку, перемешиваются с пищевыми массами (вместе с другими секретами пищеварительных желез), принимают активное участие в процессах метаболизма и всасывания жиров. Большая часть ЖК всасывается преимущественно в дистальных отделах тонкой кишки в кровь и через систему воротной вены доставляется в печень, откуда реабсорбируется печеночными клетками и опять выделяется в желчь. Далее цикл повторяется. Гепатоцитами секретируется до 90% ЖК, возвратившихся в клетки в процессе энтерогепатической циркуляции, и около 10% – вновь синтезированных. Центральное место в печеночно-клеточном кругообороте желчных кислот занимают гепатоциты, с чем связано самое высокое (по сравнению с другими клетками) содержание в них холановых кислот.
Разбивая этот круг на отдельные звенья, можно считать, что в разных органах происходят следующие процессы.
I. В печени:
- биосинтез первичных желчных кислот и холестерина;
- конъюгация и реконъюгация желчных кислот;
- секреция конъюгированных желчных кислот.
II. В кишечнике:
- пассивная абсорбция конъюгированных желчных кислот;
- активная абсорбция конъюгированных желчных кислот;
- пассивная абсорбция неконъюгированных желчных кислот.
III. В толстой кишке:
образование вторичных желчных кислот путем бактериального 7-дегидроксилирования первичных (предварительно деконъюгированных) желчных кислот.
IV. Экскреция с фекалиями составляет 10-15% в сутки, что равно биосинтезу. Энтерогепатическая циркуляция желчных кислот в организме здорового человека совершается 2-6 раз в сутки в зависимости от режима питания. Поскольку ферментные системы печени подвергают вторичные ЖК превращениям, то наличие последних в желчи, в определенной степени, характеризует функциональное состояние печеночных клеток. Определение концентрации ЖК в сыворотке крови имеет большое значение для ранней и специфической оценки функционального состояния печени.
Работа всей билиарной системы строго координирована. Эта координация обеспечивается нервной и гуморальной регуляцией. До сих пор не совсем ясны регулирующие влияния эндогенных пептидов группы эндорфинов. Основным принципом всей регулирующей системы является разноуровневая саморегуляция.
Согласно последней международной классификации вместо термина «функциональные заболевания билиарного тракта» (Римский консенсус, 1999) принят термин – «дисфункциональные расстройства билиарного тракта», при этом выделяют: – дисфункцию желчного пузыря; – дисфункцию сфинктера Одди.
Различают первичные и вторичные дисфункциональные расстройства. Первичные встречаются редко и составляют в среднем 10-15%. При этом снижение сократительной функции желчного пузыря может быть связано как с уменьшением мышечной массы, так и со снижением чувствительности рецепторного аппарата к нейрогуморальной регуляции. Вторичные дисфункциональные нарушения билиарного тракта наблюдаются при гормональных расстройствах, лечении соматостатином, при системных заболеваниях, диабете, воспалительных заболеваниях печени, при воспалении и камнях в желчном пузыре. При этом следует отметить нестабильность «билиарных расстройств».
Важное значение в их развитии придается психоэмоциональным перегрузкам, стрессовым ситуациям, общим неврозам. Для абсолютного большинства больных, перенесших холецистэктомию, характерная дисфункция сфинктера Одди с непрерывным истечением желчи, реже – его спазм.
Классификация дисфункциональных расстройств билиарного тракта.
По локализации:
- дисфункция желчного пузыря;
- дисфункция сфинктера Одди.
По этиологии:
- первичные;
- вторичные.
По функциональному состоянию:
- гиперфункция;
- гипофункция.
Для простоты восприятия и, исходя из практической целесообразности, в классификации представлены однонаправленные расстройства, хотя в жизни они носят сложный характер с преобладанием одного из компонентов. Клинические представления о гиперкинезии – это «коликообразные» боли, о гипокинезии – тупые ноющие боли. Общими для разных форм дисфункции являются горечь во рту, вздутие живота, неустойчивый стул.
Диагностическими критериями дисфункции желчного пузыря являются эпизоды боли, локализованные в эпигастрии или правом верхнем квадранте живота, характеризующиеся:
- продолжительностью 30 минут и более;
- симптомы встречаются 1 раз и более за предшествующие 12 месяцев;
- боли могут носить постоянный характер, снижать дневную активность и требуют консультации врача;
- отсутствие органической патологии, обуславливающей симптомы;
- наличие нарушения функции опорожнения желчного пузыря.
Дисфункция сфинктера Одди характеризуется 4 типами. В основу диагностических критериев положены приступы болей «билиарного типа» и три лабораторно-инструментальных признака:
- подъем АСТ (или ЩФ) в два и более раза при двукратном измерении;
- замедление выведения контрастного вещества при ЭРПХГ (более 45 минут);
- расширение общего желчного протока более 12 мм.
При этом:
- I тип характеризуется болями и тремя признаками;
- II тип характеризуется болями и одним или двумя признаками;
- III тип характеризуется только болями;
- IV тип характеризуется «панкреатическими» болями и повышением уровня амилазы или липазы.
В тех случаях, когда ЭРПХГ исключает отсутствие стриктурной патологии, показана манометрия и билиарного, и панкреатического сфинктеров.
В литературе отсутствуют диагностические подходы, уточняющие состояние протоков и сфинктера Одди у больных после холецистэктомии.
Мы предложили и пользуемся методикой УЗИ с пищевой нагрузкой, которая заключается в следующем: – осуществляется поиск и определяется диаметр общего желчного протока натощак; – затем больному дается пищевая нагрузка (20 г сливочного масла, сыр, сладкий чай – 6,5 г сахара, кусок белого хлеба); – через 30 минут после нагрузки осуществляются поиск и определение диаметра ОЖП.
Трактовка результатов:
- после пищевой нагрузки фиксируется расширение ОЖП, что свидетельствует либо о стенозе СО, либо о спазме;
- после пищевой нагрузки фиксируется уменьшение диаметра ОЖП, что свидетельствует о нормальном функциональном состоянии СО;
- после пищевой нагрузки фиксируется отсутствие колебаний диаметра ОЖП, что может свидетельствовать либо о гипотонии СО, либо о зиянии СО в связи со спаечным процессом.
Повторные исследования проводятся через 1 час после нагрузки.
Результаты:
- дальнейшее расширение ОЖП – стеноз СО; отсутствие динамики, либо сокращение – функциональные нарушения СО;
- дальнейшее сокращение диаметра ОЖП – нормально функционирующий СО;
- уменьшение диаметра ОЖП – функциональное расстройство СО;
- отсутствие колебаний – спаечное зияние (компенсированный стеноз).
Состояние желчеобразования и желчевыделения оценивается: – дуоденальным зондированием (метод хроматического зондирования с использованием метиленовой сини); при этом оценивается работа сфинктеров, оцениваются различные нарушения желчи, изучается микроскопическая картина и биохимический состав, по которому возможно установление хронической билиарной недостаточности; – динамической холецистографией, которая проводится с использованием Тс 99; ценность ее заключается в возможности непрерывного длительного наблюдения за процессом перераспределения радиофармпрепарата в гепатобилиарной системе, что позволяет косвенно судить о функциональном состоянии гепатоцитов, количественно оценить эвакуаторную способность желчного пузыря, а также выявить нарушения желчеоттока, связанные как с механическим препятствием в билиарной системе, так и со спазмом сфинктера Одди.
Некоторые принципы лечения функциональных расстройств билиарного тракта
Основная цель лечения больных дисфункциональными расстройствами билиарного тракта состоит в восстановлении тонуса и нормального функционирования сфинктерной системы, восстановлении нормального тока желчи и секрета поджелудочной железы по билиарным и панкреатическим протокам. В этой связи задачами лечения подобных нарушений являются:
- восстановление, а при невозможности – восполнение продукции желчи при хронической билиарной недостаточности, под которой понимают уменьшение количества желчи и желчных кислот, поступающих в кишечник за 1 час после введения раздражителя. После холецистэктомии, практически обязательно развивается дисфункция сфинктера Одди, так как из нормальной работы билиарной системы исключается желчный пузырь. В связи с этим развиваются потеря ЖК и хроническая билиарная недостаточность (Х.Б.Н.);
- повышение сократительной функции желчного пузыря (при ее несостоятельности);
- снижение сократительной функции желчного пузыря (при ее гиперфункции);
- восстановление тонуса сфинктерной системы;
- восстановление давления в двенадцатиперстной кишке и внутрибрюшного давления (от чего зависит адекватный градиент давления).
Методы лечения
- До сих пор в системе лечебных мероприятий заметную роль занимает диетотерапия. Общими принципами диеты является режим питания с частыми приемами небольших количеств пищи (5-6-разовое питание), что способствует нормализации давления в двенадцатиперстной кишке и регулирует опорожнение желчного пузыря и протоковой системы. Из рациона исключаются алкогольные напитки, газированная вода, копченые, жирные, жареные блюда и приправы в связи с тем, что они могут вызвать спазм сфинктера Одди. В диетическом рационе учитывают влияние отдельных пищевых веществ на нормализацию моторной функции желчного пузыря и желчевыводящих путей. Так, при гиперкинетическом типе дисфункции должны быть резко ограничены продукты, стимулирующие сокращение желчного пузыря – животные жиры, растительные масла, наваристые мясные, рыбные, грибные бульоны. При гипотонии желчного пузыря больные обычно хорошо переносят некрепкие мясные и рыбные бульоны, сливки, сметану, растительные масла, яйца всмятку. Растительное масло назначают по чайной ложке 2-3 раза в день за 30 минут до еды в течение 2-3 недель. Для предотвращения запоров рекомендуется употреблять блюда, способствующие опорожнению кишечника: морковь, тыква, кабачки, зелень, арбузы, дыни, чернослив, курага, апельсины, груши, мед. Это особенно важно потому, что нормально работающий кишечник обеспечивает и нормальное внутрибрюшное давление, и нормальный пассаж желчи в двенадцатиперстную кишку. Использование пищевых отрубей (при достаточном количестве воды) важно не только для работы кишечника, но и для моторики билиарного тракта и особенно – желчного пузыря, имеющего осадок в просвете.
- Из лекарственных препаратов используются те, которые влияют на моторную функцию желудочно-кишечного тракта. При этом нарушение двигательной функции играет значительную роль не только в формировании болевого синдрома, но и большинства диспепсических расстройств (чувство переполнения в желудке, отрыжка, изжога, тошнота, рвота, метеоризм, поносы, запоры). Большинство из указанных выше симптомов наблюдаются как при гипотоническом, так и гиперкинетическом типах дисфункции. Так, при спастической дисфункции любого отдела пищеварительного тракта наблюдается повышение внутрипросветного давления и нарушение продвижения содержимого по полому органу, что создает предпосылки для возникновения болей, интенсивность которых пропорциональна нарастанию давления.
Группа средств, влияющих на тонус гладкой мускулатуры ЖКТ, включает:
- антихолинэргические вещества;
- нитраты;
- блокаторы кальциевых каналов;
- миотропные спазмолитики;
- итестинальные гормоны (ХЦК, глюкагон);
- холеретики;
- холекинетики.
Антихолинэргические средства. Для лечения дисфункциональных расстройств используются препараты, блокирующие мускариновые рецепторы на постсинаптических мембранах органов-мишеней. Они снижают внутриклеточную концентрацию ионов кальция, что приводит к расслаблению мышц. Важно отметить, что степень миорелаксации напрямую зависит от тонуса парасимпатической нервной системы. Это обстоятельство определяет существенные различия индивидуальной эффективности препаратов данной группы. Могут быть использованы как неселективные (препараты красавки, Метацин, Платифиллин, Бускопан и др.), так и селективные М1-холиноблокаторы (Пирензепин и др.). При использовании препаратов данной группы наблюдается широкий спектр побочных эффектов: сухость во рту, затруднение мочеиспускания, нарушение зрения. Все это сильно ограничивает их применение.
Нитраты. Может быть использован Нитроглицерин, Нитросорбид. Механизм действия нитратов – образование в гладких мышцах свободных радикалов окиси азота, которые активируют гуанилатциклазу и увеличивают содержание цГМФ, что приводит к их расслаблению. Выраженные кардиоваскулярные эффекты, побочные действия и развитие толерантности делают их непригодными для продолжительной терапии.
Блокаторы кальциевых каналов
Различают две группы:
- неселективные (такие как Нифедипин, Верапамил, Дилтиазем и др.) – закрывая кальциевые каналы клеточных мембран, препятствуют входу ионов кальция в цитоплазму и вызывают расслабление гладкой мускулатуры; однако эта группа препаратов действует, прежде всего, на сердечно-сосудистую систему; для достижения гастроэнтерологических эффектов требуются высокие дозы, что практически исключает их использование;
- селективные (Дицетел – пинавериум хлорид, Спазмомен – пинавериум бромид) – в основном действуют на уровне толстой кишки; малое количество (5-10%) действует, по всей вероятности, и на уровне билиарного тракта, но эта сторона их действия и установление места в лечении указанной патологии требуют дальнейших исследований; тем не менее, опосредованные эффекты, связанные с уменьшением внутрипросветного давления, облегчают пассаж желчи.
В настоящее время среди миотропных спазмолитиков обращает на себя внимание препарат Одестон (гимекромон). Одестон (7-гидрокси-4-метил кумарин) оказывает избирательное спазмолитическое действие на сфинктер Одди и сфинктер желчного пузыря, а также усиливает образование и отделение желчи. Сочетая в себе спазмолитические и желчегонные свойства, Одестон обеспечивает гармоничное опорожнение внутри- и внепеченочных желчных путей, своевременное и беспрепятственное поступление желчи в двенадцатиперстную кишку. Одестон не обладает прямым желчегонным действием, но облегчает приток желчи в пищеварительный тракт, тем самым усиливает энтерогепатическую рециркуляцию желчных кислот, которые участвуют в первой фазе образования желчи. Преимущество Одестона по сравнению с другими спазмолитиками заключается в том, что он практически не оказывает влияние на другие гладкие мышцы, в частности, – кровеносной системы и кишечной мускулатуры. В отличие от многих желчегонных, Одестон не повышает давление в желчных путях, что очень важно, так как не провоцирует «желчную колику». Увеличивая поступление желчи в просвет кишечника, Одестон способствует улучшению пищеварения, активирует перистальтику кишечника, нормализуя стул. Препарат прошел достаточно активную клиническую апробацию в России. Так, Насонова С.В. и Цветкова Л.И. в 2000 году опубликовали материал по оценке эффекта лечения 55 больных (20 из них страдали воспалительными заболеваниями, 15– желчнокаменной болезнью, 15 – дисфункцией желчных путей с гипертонусом сфинктера Одди). Проводился двухнедельный курс лечения с хорошим эффектом у большинства больных первых двух групп и у всех больных третьей группы. Это выражалось в нормализации сократительной способности желчного пузыря, тонуса сфинктера Одди, уменьшении ультразвуковых признаков воспаления. В работе Насоновой С.В. и Лебедева О.И. (2001) проведена оценка действия препарата у больных с различной патологией билиарного тракта и подтверждена его эффективность. Также было показано, что после перорального приема 400 мг Одестона его концентрация нарастает постепенно, достигая максимальных значений через 2,5-3 часа, а затем так же медленно снижается. Терапевтическая концентрация препарата (1,5-2,0 мкг/мл) сохраняется в течение 6-8 часов. В связи с этим общепринятая дозировка Одестона – 400 мг (2 таблетки) 3 раза в день обеспечивает относительно постоянную концентрацию препарата в сыворотке крови, превышающую 1,0 мкг/мл. Одестон быстро и эффективно (в течение 3-5 дней) устраняет диспептический симптомокомплекс и в течение 7-10 дней купирует боли. Двухнедельное лечение такими дозами оказывается достаточным для абсолютного большинства больных, затем доза может быть уменьшена до трех таблеток в сутки.
Нами также была проведена оценка эффективности препарата в группе из 90 больных (30 из них страдали некалькулезным холециститом и 30 – хроническим калькулезным холециститом). При оценке клинических параметров (болевой и диспепсический симптомокомплекс), изучалось влияние Одестона на феномен «литогенности» желчи, а также на сократительную способность желчного пузыря и тонус сфинктера Одди при помощи УЗИ. Установлено, что болевой и диспепсический симптомокомплексы купировались, в среднем, к 7-му дню; происходило выравнивание дисфункции желчного пузыря (как гипо-, так и гипертонуса, без существенного влияния на его нормальную сократительную способность), эффективно устранялся гипертонус сфинктера Одди, и наблюдалось исчезновение признака «негомогенности» желчи. Подтверждена также нормальная переносимость препарата и отсутствие побочных эффектов, которые потребовали бы его отмены.
в 2005-2006 годах нами было изучено влияние Одестона на дисфункцию сфинктера Одди у больных после холецистэктомии. Способом регистрации исходных данных и оценки эффективности лечения служила методика ультразвукового определения диаметра холедоха натощак и после пищевой нагрузки (описано выше). Одестон получали 30 больных в дозе 400 мг 3 раза в сутки. В разные сроки им была проведена холецистэктомия. Все больные имели боли и симптомы «билиарной» диспепсии. Эффект терапии был хорошим как в плане купирования болей, так и нормализации работы СО и изменения диаметра холедоха. Использование этой методики дает возможность проведения дифференциальной диагностики функциональной и органической патологии СО у больных после холецистэктомии. Мы считаем, что у больных после холецистэктомии, Одестон является препаратом выбора, так как он эффективно восстанавливает тонус и работу СО, чувствительность рецепторов крупных протоков – обладая желчегонным эффектом и, наконец, третье важное обстоятельство: обладая умеренным холеретическим эффектом, он является препаратом, устраняющим хроническую билиарную недостаточность. При своевременно начатом лечении эта компенсация может быть достаточно продолжительной.
Таким образом, отечественная гастроэнтерологическая практика обогатилась препаратом, который существенно облегчил лечение больных с патологией билиарного тракта. Очень важным является возможность его использования у больных с наличием камней в желчном пузыре. Одестон назначают по 200-400 мг (1-2 таблетки) 3 раза в день за 30 минут до приема пищи. Продолжительность лечения индивидуальна: от 1 до 4 недель с возможным продолжением поддерживающими дозами по 1-3 таблетки в сутки в зависимости от показаний.