COVID-19 у пациентов с сахарным диабетом 2 типа
- Аннотация
- Статья
- Ссылки

Пациенты с сахарным диабетом подвержены повышенному риску неблагоприятных исходов при COVID-19?
Сахарный диабет (СД) – серьезное, социально значимое заболевание, характеризующееся более высокими показателями смертности среди пациентов по сравнению с лицами с нормогликемией1. Определенный вклад в смертность пациентов с СД вносят острые и хронические инфекционные заболевания. Хорошо известно, что хроническая гипергликемия способствует развитию и поддержанию инфекционного процесса. Риск пневмонии практически в три раза повышен у пациентов с СД 1 типа и на 58% – у пациентов с СД 2 типа2.
Последние исследования показали, что новая коронавирусная инфекция, вызванная SARS-CoV-2 (COVID-19), тяжелее протекает у пациентов с СД3, 4, терапевтический ответ при лечении COVID-19 у них слабее5. Кроме того, COVID-19 предрасполагает к развитию гипергликемии6.
По данным анализа 72 314 случаев COVID-19, проведенного экспертами китайского центра по контролю и профилактике заболеваний, среди пациентов с СД смертность от COVID-19 была более высокая по сравнению с общей смертностью от этого заболевания – 7,3 и 2,3% соответственно7.
На основании результатов популяционного исследования, проведенного в Великобритании, включавшего все случаи COVID-19 в этой стране с 1 марта по 11 мая 2020 г., установлено повышение госпитальной смертности от COVID-19 в 3,5 раза у пациентов с СД 1 типа и в 2,2 раза у пациентов с СД 2 типа по сравнению с лицами без диабета8. Различие в уровне госпитальной смертности среди пациентов с и без СД рассчитано с поправкой на возраст, пол, социальный статус, этническую принадлежность и регион проживания. При этом одна треть всех смертей от COVID-19 в стационаре приходилась на пациентов с СД.
Вместе с тем вопрос о повышении риска госпитализации и смерти у пациентов с СД 1 типа остается не до конца решенным. В некоторых исследованиях не было обнаружено увеличения риска госпитализаций в связи с COVID-19 у взрослых с СД 1 типа9.
В то же время повышенные риски неблагоприятных исходов COVID-19 у пациентов с СД 2 типа не вызывают сомнения.
Какие факторы ассоциированы с повышением смертности от COVID-19 у пациентов с сахарным диабетом?
Наличие СД повышает риск неблагоприятных клинических исходов, в том числе смерти, от новой коронавирусной инфекции.
Есть еще ряд факторов, которые увеличивают этот риск у пациентов с СД.
Гипергликемия ассоциирована с неблагоприятными клиническими исходами при COVID-19. В большом ретроспективном исследовании у пациентов с СД 2 типа с плохим гликемическим контролем (гликемия > 10 ммоль/л) была большая частота септического шока (4,7% и 0), острого респираторного синдрома (21,4 и 7,1%), острого повреждения почек (3,8 и 0,7%), острого повреждения сердца (9,9 и 1,4%) по сравнению с пациентами с СД с хорошим контролем гликемии (4–10 ммоль/л)10. В другом исследовании уровень глюкозы натощак ≥ 7 ммоль/л при поступлении в стационар был независимым предиктором повышения смертности от COVID-19 у пациентов без диабета в анамнезе11.
Помимо гипергликемии у пациентов с СД 1 и 2 типов основными факторами, ассоциированными с увеличением риска смерти при COVID-19, являлись:
- мужской пол;
- пожилой возраст;
- почечная недостаточность;
- принадлежность к негроидной расе и азиатской этнической группе;
- низкий социально-экономический статус;
- инсульт и сердечная недостаточность в анамнезе.
Каковы возможные патогенетические причины более тяжелого течения COVID-19 у пациентов с сахарным диабетом?
В настоящее время рассматривается несколько механизмов, объясняющих более тяжелое течение COVID-19 при СД.
Нарушение иммунного ответа является частью патофизиологии СД, хроническая гипергликемия влияет на фагоцитоз, хемотаксис нейтрофилов и клеточный иммунитет12. Это снижает защиту от любой инфекции, включая инфекцию, вызванную SARS-CoV-2. К тому же сочетание коронавирусной инфекции и СД вызывает сочетанное нарушение регуляции иммунного ответа, что приводит к более тяжелой патологии легких.
Пациенты с СД более предрасположены к цитокиновому шторму на фоне COVID-19, так как диабет вызывает провоспалительное состояние с повышенным цитокиновым ответом13. Сообщалось, что у лиц с СД, инфицированных COVID-19, уровни интерлейкина 6, С-реактивного белка, прокальцитонина, а также отношение нейтрофилов к лейкоцитам были значительно выше по сравнению с пациентами без диабета14, 15.
Важным механизмом более тяжелого течения COVID-19 является повышение вирусной нагрузки у пациентов с СД из-за более эффективного проникновения вируса в клетки. SARS-CoV-2 попадает в клетки человека через S-гликопротеин, который находится на поверхности вируса, и для проникновения в клетку связывается с рецептором, которым для него является ангиотензинпревращающий фермент 2 (ACE2). ACE2 экспрессируется в различных органах, включая легкие, почки, поджелудочную железу, кишечник и сердце. В респираторной системе ACE2 действует как ключевой регулятор для ангиотензиновой системы и способствует деградации ангиотензина 2 в ангиотензин 1–7. Когда активность ACE2 ингибируется, интактный ангиотензин 2 действует через рецептор ангиотензина 1 (AT1R) и рецептор ангиотензина 2 (AT2R), вызывая провоспалительные реакции и стимулируя секрецию альдостерона. Эти эффекты не только повышают артериальное давление и потенциально вызывают гипокалиемию, но и увеличивают проницаемость сосудов на местном уровне, увеличивая риск респираторного дистресс-синдрома. Напротив, ангиотензин 1–7 действует как противовоспалительный и антифиброзный агент, который может быть благоприятным для выздоровления пациентов с COVID-19. Предполагается, что пациенты с СД имеют дисбаланс в активации этих путей с увеличением активации AT1R и AT2R. Это повышает риск острого поражения легких вследствие инфицирования вирусом16.
Сахарный диабет и ожирение, имеющееся у многих пациентов с диабетом, оказывают негативное влияние на функциональные возможности легких, что приводит к снижению объема форсированного выдоха и форсированной жизненной емкости легких17. Кроме того, адипоциты и адипоцитоподобные клетки (легочные липофибробласты) играют роль в патогенном ответе на COVID-19. Это вызвано повышенной экспрессией ACE2, которые превращают адипоциты и липофибробласты в резервуары для вируса18.
Окислительный стресс в результате хронической гипергликемии является одним из основных факторов диабетического интерстициального повреждения легких, в основном вследствие микроангиопатии19.
АСЕ2 обнаруживается в поджелудочной железе, поэтому проникновение коронавируса может привести к острой дисфункции β-клеток20.
Как сахароснижающие препараты могут повлиять на прогноз и течение COVID-19?
В настоящее время нет убедительных данных о преимуществах использования какого-то определенного класса сахароснижающих препаратов при развитии COVID-19.
При выборе сахароснижающего препарата для лечения пациентов с СД 2 типа и COVID-19 необходимо учитывать характер побочных эффектов, возможное влияние на патофизиологические механизмы COVID-19 и способность эффективного контроля гликемии. Это помогает оптимизировать подходы к терапии конкретного пациента с СД 2 типа и COVID-19.
Метформин за счет активации аденозинмонофосфат-активируемой протеинкиназы потенциально обладает антипролиферативным и иммуномодулирующим действием, что может улучшить прогноз при развитии инфекционных заболеваний, в том числе COVID-19. Предполагается, что у метформина могут быть некоторые противовоспалительные и антитромботические свойства21, 22. Есть данные о снижении риска смерти от COVID-19 у пациентов, принимавших метформин23. Нужно учитывать, что при возникновении COVID-19 возрастает риск развития дегидратации и гипоксии, что может спровоцировать лактатацидоз на фоне приема метформина. Кроме того, может произойти снижение функции почек, что повышает риск развития лактатацидоза, поэтому следует помнить о необходимости мониторинга функции почек у таких пациентов.
Производные сульфонилмочевины (ПСМ) не увеличивают экспрессию ACE2. Следовательно, теоретически нет риска увеличения вирусной нагрузки при продолжении терапии этими препаратами при заболевании COVID-19. Однако с учетом потенциального риска развития гипогликемии на фоне приема ПСМ существуют определенные ограничения в плане их использования при развитии COVID-19. В первую очередь это касается ПСМ с высоким риском гипогликемий.
Существуют значительные отличия у разных препаратов из группы ПСМ в плане риска развития гипогликемий и воздействия на сердечно-сосудистую систему. Самый низкий риск развития гипогликемий среди ПСМ отмечен у гликлазида модифицированного высвобождения (МВ)24. Это можно объяснить различиями в фармакологических профилях ПСМ, связанными с селективностью связывания с рецептором β-клетки и обратимостью действия, а также с путями выведения препарата из организма. Глибенкламид и глимепирид обладают пролонгированным действием и образуют активные метаболиты, что потенциально повышает риск тяжелой гипогликемии, особенно у пожилых25. У гликлазида риск развития тяжелой гипогликемии значительно меньше из-за метаболизма до неактивных метаболитов. Постепенное увеличение концентрации препарата с модифицированным высвобождением при терапии гликлазидом МВ способствует снижению риска гипогликемий по сравнению с резким увеличением концентрации препарата в плазме, наблюдаемым при применении глибенкламида и глимепирида. При этом риск гипогликемий существенно не различается у оригинального гликлазида МВ и препарата из группы ингибиторов дипептидилпептидазы 4 (ДПП-4) ситаглиптина. При достоверно большей вероятности достижения целевого уровня гликированного гемоглобина (HbA1c < 7%) на фоне терапии оригинальным гликлазидом МВ по сравнению с применением ситаглиптина была отмечена низкая частота гипогликемий как в группе гликлазида МВ (4,7 случая на 1000 пациенто-лет), так и в группе ситаглиптина (2,6 случая на 1000 пациенто-лет)26.
Особенно важно минимизировать риск гипогликемий у пациентов пожилого возраста, у которых снижение гликемии ниже нормы может привести к резкому ухудшению со стороны сердечно-сосудистой системы и снижению когнитивных функций. У пожилых пациентов терапия гликлазидом по сравнению с применением глибенкламида ассоциирована с меньшим риском тяжелых гипогликемий при сходном влиянии на гликемический контроль27. Данные исследований по безопасности использования различных ПСМ у пациентов старшей возрастной группы легли в основу обновленных рекомендаций российских эндокринологов. Согласно Алгоритмам специализированной медицинской помощи больным сахарным диабетом 2019 г., пациентам старше 60 лет назначение глибенкламида не рекомендовано28.
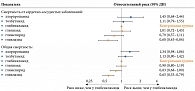
Кроме того, данные метаанализа подтвердили, что прием гликлазида МВ был связан со значительно более низким риском сердечно-сосудистой смертности (относительный риск (ОР) 0,60 при 95%-ном доверительном интервале (ДИ) 0,45–0,84) и смертности от всех причин (ОР 0,65 (95% ДИ (0,53–0,79)) по сравнению с использованием глибенкламида и других ПСМ (рисунок)29.
Эти различия в безопасности препаратов особенно важно учитывать при заболевании COVID-19 пациентов с СД 2 типа.
Следует учитывать и способность гликлазида МВ эффективно снижать гипергликемию. По результатам анализа базы данных Великобритании и Германии, у 1986 больных СД 2 типа с исходным уровнем HbA1с 8,5% сахароснижающий эффект гликлазида МВ был более выраженным, чем у ситаглиптина26. Этот факт также может быть серьезным аргументом в пользу использования гликлазида МВ, в том числе у пациентов с СД 2 типа, заболевших COVID-19.
В некоторых исследованиях отмечена способность агонистов рецепторов глюкагоноподобного пептида 1 (ГПП-1) увеличивать экспрессию ACE2. С одной стороны, это может способствовать проникновению вируса, с другой – стимулировать выработку сурфактанта, что может защищать пневмоциты II и предотвращать острый респираторный дистресс-синдром30. В настоящее время нет клинико-эпидемиологических исследований, указывающих на положительное влияние агонистов рецепторов ГПП-1 на течение COVID-19. Начинать терапию агонистами рецепторов ГПП-1 во время заболевания COVID-19 не рекомендуется, так как агонисты рецепторов ГПП-1 могут вызывать тошноту или рвоту в начале лечения, что ухудшит субъективное состояние пациентов и может привести к дегидратации.
Ранее выдвигались опасения по поводу негативного влияния ингибиторов ДПП-4 на иммунитет, поскольку лимфоцитарный белок CD26, играющий важную роль в иммунитете, структурно подобен ДПП-4, и ингибирование ДПП-4 потенциально могло быть связано с повышенным риском развития инфекции. Убедительных данных в этом отношении не получено, и последующие исследования эти опасения не подтвердили31.
Повышенные уровни ДПП-4 могут способствовать развитию инфекции, вызванной SARS-CoV-2, у пациентов с диабетом и ожирением и быть ответственны за более тяжелое течение COVID-19 из-за поддержки субклинического хронического воспаления и нарушения регуляции иммунной системы32. Однако в исследованиях in vitro показано, что лечение ингибиторами ДПП-4 (ситаглиптином, вилдаглиптином или саксаглиптином) не предотвращало проникновения коронавируса в клетки33. В целом ряде исследований не было установлено различий по тяжести инфекционного процесса и числу смертей от COVID-19 у пациентов, получавших ингибиторы ДПП-4, по сравнению с принимавшими другие сахароснижающие препараты34, 35.
Ингибиторы натрий-глюкозного котранспортера 2 (НГЛТ-2) увеличивают экспрессию ACE2 в почках, так же как агонисты рецепторов ГПП-1, поэтому сделано предположение, что они могут повышать восприимчивость к коронавирусной инфекции. Следует учесть, что повышение экспрессии ACE2 приводит к увеличению продукции ангиотензина 1–7, вазодилататора, проявляющего антиоксидантные, а также антифиброзные свойства и предотвращающего развитие острого респираторного синдрома. Эти препараты уменьшают риск сердечно-сосудистых и почечных осложнений. Преимущества лечения ингибиторами НГЛТ-2 во время COVID-19 остаются неизвестными. В настоящее время они оцениваются в исследовании «Дапаглифлозин при респираторной недостаточности у пациентов с COVID-19» (DARE-19)36. Известно, что ингибиторы НГЛТ-2 могут вызывать эугликемический диабетический кетоацидоз, особенно у пациентов с тяжелым острым заболеванием, обезвоживанием или острым повреждением почек. Именно поэтому их не рекомендуют лицам с умеренным или тяжелым течением COVID-19.
Инсулин нередко является необходимой опцией, особенно при тяжелом или крайне тяжелом течении COVID-19. У пациентов, нуждающихся в инсулине, инфекция, вызванная SARS-CoV-2, провоцирует быстро растущую потребность в высоких дозах препарата, приближающихся или превышающих 100 МЕ/сут. Вместе с тем есть ряд исследований, свидетельствующих о повышенных рисках неблагоприятных исходов COVID-19 у пациентов с СД на инсулинотерапии. Так, использование инсулина во время заболевания COVID-19 у пациентов, находившихся дома, было ассоциировано с увеличением риска смерти более чем в 2,5 раза, даже после стандартизации по демографическим показателям, коморбидным состояниям и уровню HbA1c37. Это не ставит под сомнение целесообразность инсулинотерапии у пациентов с СД 2 типа и COVID-19, а свидетельствует о необходимости более взвешенного подхода к назначению и титрации дозы инсулина, а также проведению тщательного контроля состояния.
Несомненно, данные реальной клинической практики и рандомизированных клинических исследований могут помочь оценить влияние терапии тем или иным сахароснижающим препаратом на исходы COVID-19 у пациентов с СД 2 типа. В крупном исследовании, в котором анализировалась база данных пациентов с СД в Великобритании, было выявлено, что метформин, ингибиторы НГЛТ-2 и ПСМ были связаны со снижением риска смерти от COVID-19, тогда как инсулин и ингибиторы ДПП-4 были ассоциированы с увеличением указанного риска. Нейтральные результаты были получены для агонистов рецепторов ГПП-1 и тиазолидиндионов38.
Возможно, повышение риска смерти при приеме инсулина и ингибиторов ДПП-4 было связано с наличием коморбидных состояний у этой группы пациентов, что требует дальнейшего изучения.
Какие существуют рекомендации по назначению сахароснижающей терапии пациентам с сахарным диабетом 2 типа, заболевшим COVID-19?
Гипергликемия может ослабить защитные силы организма, а плохой гликемический контроль – ухудшить сопротивляемость инфекциям. У пациентов с COVID-19 и СД 2 типа в анамнезе или со стрессовой гипергликемией необходимо стремиться к достижению целевых значений глюкозы в крови без развития гипогликемических эпизодов. Обычно за целевые показатели принимаются значения гликемии 4–8 ммоль/л при нахождении пациента дома и менее 10 ммоль/л при госпитализации39.
С учетом того что гликемический контроль является изменяемым фактором и может быть достигнут и поддержан благодаря назначению и оптимизации сахароснижающей терапии, необходим четкий алгоритм использования сахароснижающих препаратов при разных степенях тяжести COVID-19. В то же время побочные эффекты сахароснижающих препаратов могут оказывать негативное влияние на клинические исходы COVID-19, поэтому назначение или продолжение терапии различными классами сахароснижающих препаратов должно проводиться с учетом их профиля безопасности.
В большинстве гайдлайнов по лечению пациентов с СД во время COVID-19 даются рекомендации по изменению сахароснижающей терапии в зависимости от степени тяжести COVID-1940 (таблица). В настоящее время выделяют четыре степени тяжести COVID-1941:
- легкую – температура тела менее 38 °C, кашель, слабость, боль в горле, критерии среднетяжелого и тяжелого течения отсутствуют;
- среднетяжелую – температура тела более 38 °C, частота дыхательных движений более 22 в минуту, одышка при физических нагрузках, изменения в легких при проведении компьютерной томографии (КТ) (рентгенографии) типичные для вирусного поражения (объем поражения минимальный или средний, КТ 1–2), насыщение крови кислородом (SpO2) менее 95%, С-реактивный белок сыворотки крови более 10 мг/л;
- тяжелую – частота дыхательных движений более 30 в минуту, SpO2 – 93%, соотношение парциального давления кислорода (РаО2) и фракции вдыхаемого кислорода (FiO2) – 300 мм рт. ст., снижение уровня сознания, ажитация, нестабильная гемодинамика (систолическое артериальное давление менее 90 мм рт. ст. или диастолическое артериальное давление менее 60 мм рт. ст.), диурез менее 20 мл/ч, изменения в легких при КТ (рентгенографии) типичные для вирусного поражения (объем поражения значительный или субтотальный, КТ 3–4), лактат артериальной крови более 2 ммоль/л, показатель органной недостаточности, риска смерти и сепсиса (qSOFA) более 2 баллов;
- крайне тяжелую – стойкая фебрильная лихорадка, острый респираторный дистресс-синдром, острая дыхательная недостаточность с необходимостью респираторной поддержки (искусственная вентиляция легких), септический шок, полиорганная недостаточность, изменения в легких при КТ (рентгенографии) типичные для вирусного поражения критической степени (объем поражения значительный или субтотальный, КТ 4), или картина острого респираторного дистресс-синдрома.
При легком течении COVID-19 необходимо продолжить антидиабетическое лечение, назначенное до заражения, за одним исключением – применения ингибиторов НГЛТ-2, которые потенциально могут вызывать обезвоживание или привести к эугликемическому диабетическому кетоацидозу. При развитии гипергликемии сахароснижающая терапия должна быть усилена, при необходимости добавлен инсулин.
При средней тяжести COVID-19 при развитии лихорадки и гипоксии следует отменить прием метформина из-за риска развития лактатацидоза. Ингибиторы НГЛТ-2 также должны быть отменены из-за риска дегидратации, кетоацидоза и острого повреждения почек42.
Рекомендуется также отмена агонистов рецепторов ГПП-1 при среднетяжелом и тяжелом течении COVID-19 из-за возможных побочных эффектов их приема – тошноты и рвоты.
В случае хорошей переносимости агонистов рецепторов ГПП-1 и стабильности гликемии терапия ими при среднетяжелом течении COVID-19 может быть продолжена под тщательным мониторингом состояния пациента. Производные сульфонилмочевины с высоким риском гипогликемий не рекомендуется использовать при среднетяжелом течении COVID-19, особенно при потере аппетита или нерегулярном приеме пищи. Гликлазид МВ обладает самым низким риском развития гипогликемий из препаратов этой группы, поэтому может использоваться с осторожностью не только при легком, но и при среднетяжелом течении COVID-1943.
При тяжелом течении COVID-19 лечение на основе инсулина представляется хорошим вариантом для поддержания целевого уровня гликемии. Несмотря на то что инсулинотерапия коррелирует с плохим прогнозом, она по-прежнему является основным способом снижения уровня глюкозы в крови у госпитализированных пациентов c СД и COVID-19, поскольку большинство пероральных противодиабетических препаратов противопоказаны и требуется тщательный контроль гликемии.
Крайне тяжелое течение COVID-19, как правило, требует введения инсулина с помощью инфузомата с отменой всех других сахароснижающих препаратов.
О чем следует помнить врачу, наблюдающему за пациентом с сахарным диабетом 2 типа, заболевшим COVID-19?
Пациенты с СД 2 типа имеют повышенные риски неблагоприятных клинических исходов, в том числе смерти, при заболевании COVID-19.
У большинства пациентов с COVID-19 и СД 2 типа в анамнезе или со стрессовой гипергликемией необходимо стремиться к стойкому контролю без развития гипогликемических эпизодов.
В настоящее время нет убедительных данных о том, что определенные сахароснижающие препараты могут усилить или ослабить патогенетический ответ при развитии COVID-19 у пациентов с СД 2 типа. Следует с осторожностью относиться к использованию у пациентов с COVID-19 метформина, ингибиторов НГЛТ-2, агонистов рецепторов ГПП-1 и ПСМ с высоким риском гипогликемий. Вместе с тем ингибиторы ДПП-4 и ПСМ с низким риском гипогликемий могут использоваться с учетом степени тяжести COVID-19 и текущей гликемии.
Гликлазид МВ характеризуется низким риском развития гипогликемических реакций при достаточно высокой эффективности, что делает его возможной опцией у пациентов с СД 2 типа при легком и среднетяжелом течении COVID-19.

