количество статей
6422
Пожалуйста, авторизуйтесь:
Клинические случаи
Негонококковый уретрит у мужчин: диагностика и лечение
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Дерматовенерология и дерматокосметология" № 2
- Аннотация
- Статья
- Ссылки
Негонококковый уретрит (НГУ) – распространенное заболевание
у мужчин, вызываемое рядом возбудителей. В статье описаны методы диагностики, основные группы антимикробных средств, применяемых при НГУ, и современные международные схемы лечения. Одним из эффективных препаратов для лечения острого и персистирующего/рецидивирующего НГУ является азитромицин.
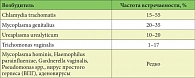
Таблица 1. Этиологический спектр НГУ у мужчин*

Таблица 2. Основные группы антимикробных препаратов, назначаемых при остром уретрите у мужчин*

Рис. 1. Современные международные рекомендации лечения НГУ
Одно из первых сообщений о неспецифическом уретрите у мужчин датируется 1886 г. Использование термина «негонококковый уретрит» (НГУ) для обозначения воспалительного процесса в уретре негонококковой этиологии было предложено в сентябре 1954 г. Международным союзом по борьбе с венерическими заболеваниями и трепонематозами. По итогам данного симпозиума эксперты обратились во Всемирную организацию здравоохранения с предложением пересмотра международной медицинской терминологии и включения в нее термина «НГУ».
В настоящее время в Международной классификации болезней 10-го пересмотра представлены различные нозологические формы гонококковой (А 54) и хламидийной (А 56) инфекций, а также отдельные нозологические единицы, такие как «неспецифический уретрит» (N 34.1) и «другие уретриты» (N 34.2).
В мире ежегодно регистрируется до 89 млн новых случаев НГУ, в США – 4–8 млн [1, 2]. Согласно данным клиник по лечению урогенитальных заболеваний, заболеваемость гонококковой инфекцией на 2000 г.
составляла 42 случая на 100 000 населения, хламидийной инфекцией – 90,2 на 100 000, в то время как неспецифический уретрит и выделения из уретры отмечались с частотой 217,3 случая на 100 000 [3].
Некоторые авторы считают, что в Российской Федерации ежегодно выявляется около 350 000 больных НГУ [4].
Диагноз НГУ базируется на результатах оценки клинических симптомов заболевания, при отсутствии грамотрицательных внутриклеточных диплококков и наличии воспалительной реакции (5 и более полиморфноядерных лейкоцитов (ПМЯЛ) в поле зрения).
Этиологический спектр НГУ у мужчин характеризуется многообразием возбудителей. В таблице 1 представлены современные данные об этиологии НГУ.
Следует отметить, что у 20–30% больных НГУ этиологию воспалительного процесса в уретре установить не удается. Наиболее часто НГУ выявляется у лиц сексуально активного возраста – 18–35 лет. Широкому распространению заболевания способствуют особенности сексуального поведения, наблюдаемые в последнее десятилетие: раннее начало половой жизни, частая смена половых партнеров, пренебрежение барьерными методами контрацепции.
Урогенитальная хламидийная инфекция – одна из самых распространенных инфекций, передаваемых половым путем (ИППП), на долю которой приходится до 55% наблюдений НГУ [7].
Широкое распространение урогенитальных микоплазм – Mycoplasma hominis, Ureaplasma urealyticum, Ureaplasma parvum – и их частое выявление у практически здоровых лиц затрудняют определение роли данных микроорганизмов в развитии заболеваний урогенитального тракта [8]. Большинство исследователей относят M. hominis, U. parvum, U. urealyticum к условно-патогенным микроорганизмам, способным вызывать воспалительный процесс в мочеполовых органах в ассоциации с другими патогенными или условно-патогенными микроорганизмами [9].
В то же время в результате многих исследований удалось установить роль U. urealyticum в развитии НГУ. Наиболее убедительными были данные исследований, когда добровольцам была инокулирована чистая культура U. urealyticum, что приводило к развитию симптомов уретрита, а также результаты эффективного лечения уретрита антибактериальными препаратами, активными в отношении U. urealyticum [10].
Среди микроорганизмов семейства микоплазм в последнее время важное клиническое значение отводится M. genitalium.
Mycoplasma genitalium впервые удалось выявить более 25 лет назад у двух из 13 мужчин с острым негонококковым уретритом. Появление и начало применения в практике полимеразной цепной реакции (ПЦР) для идентификации M. genitalium способствовало прогрессу в изучении распространенности и патогенности данного вида микоплазм. В ходе проведения 19 исследований, посвященных НГУ у мужчин, стало ясно, что M. genitalium достоверно связана не только с наличием НГУ, но также с нехламидийным уретритом.
В научной литературе представлены данные о выявлении M. genitalium при НГУ и связи ее с данным заболеванием в различных развитых и развивающихся странах мира. Проведен один метаанализ [11], два рандомизированных контролируемых исследования [8, 12], а также более 10 исследований типа «случай – контроль». Данные метаанализа свидетельствуют о том, что частота обнаружения M. genitalium у больных негонококковым/нехламидийным уретритом составляет 18,4–45,5% [8].
До 2009 г. не было публикаций о состоянии данной проблемы в Российской Федерации. В результате оригинального исследования, целью которого было изучение гонококковой и хламидийной инфекций у пациентов, обращавшихся в три московских клиники для лечения инфекций, передаваемых половым путем (ИППП), были собраны и законсервированы образцы клинического материала из уретры, которые использовались для выявления в собранных образцах M. genitalium [13].
При анализе распространенности изучаемых микроорганизмов у пациентов с различными клиническими характеристиками авторам удалось установить, что из всех пациентов с уретральными симптомами (n = 141) 32 (23%) были инфицированы N. gonorrhoeae, 51 (36%) – C. trachomatis и 35 (30%) – M. genitalium. Из 152 мужчин, имевших клинические признаки уретрита, 34 (24%) были инфицированы N. gonorrhoeae, 53 (36%) – C. trachomatis и 43 (29%) – M. genitalium. У мужчин с симптомами уретрита частота моноинфекции M. genitalium была такой же, как и моноинфекции
C. trachomatis. Среди мужчин, не имевших явных симптомов уретрита (n = 31), только 6 (19%) были инфицированы C. trachomatis и только 3 (10%) – M. genitalium. Таким образом, полученные данные указывают на то, что M. genitalium выявлялась в клиническом материале уретры почти с той же частотой, что и C. rachomatis, и что симптомы уретрита при наличии M. genitalium были такими же выраженными, как и при уретрите хламидийной этиологии.
Подтверждение роли M. genitalium в этиологии НГУ стало основанием для пересмотра подходов к лечению данного заболевания: так, получены данные о том, что назначение тетрациклинов для лечения пациентов с НГУ является нерациональным; такое лечение во многих случаях оказывается неэффективным и не обеспечивает элиминации M. genitalium, что приводит к хронизации заболевания. Персистенция M. genitalium отмечается реже в тех случаях, когда пациенты получают лечение азитромицином, особенно эффективно применение пролонгированной схемы терапии данным препаратом.
Для диагностики НГУ в соответствии с рекомендациями, разработанными центрами по контролю и профилактике заболеваний США (2010), а также Европейским руководством по ведению больных НГУ (2009) при наличии клинических симптомов уретрита необходимо проводить обследование на наличие N. gonorrhoeae и C. trachomatis [6, 14].
Диагноз острого уретрита базируется на наличии следующих признаков:
- гнойные или слизисто-гнойные выделения из мочеиспускательного канала;
- 5 и более полиморфноядерных лейкоцитов (ПМЯЛ) в поле зрения при микроскопическом исследовании (1000-кратное увеличение) препарата, окрашенного по Граму (исследуется клинический материал из уретры);
- положительный результат лейкоцитарного эстеразного теста с использованием первой порции мочи или обнаружение ≥ 10 ПМЯЛ при микроскопическом исследовании первой порции мочи (образец центрифугируют и окрашивают по Граму).
Для выявления N. gonorrhoeae используется либо культуральный метод исследования мазка из уретры, либо тест, основанный на амплификации нуклеиновых кислот.
Для идентификации C. trachomatis рекомендуется использование методов амплификации нуклеиновых кислот.
Метод прямой иммунофлюоресценции (ПИФ) характеризуется высокой степенью субъективной оценки результатов и низкой воспроизводимостью. Чувствительность и специфичность метода составляют 60–80%, причем чувствительность зависит от качества забора материала и квалификации персонала.
Иммуноферментный анализ (ИФА, или определение антихламидийных антител в сыворотке крови) является наименее чувствительным и специфичным методом выявления C. trachomatis: чувствительность метода составляет 20–85% в зависимости от тест-системы, и он не рекомендован современными руководствами (рекомендациями CDC, Европейским руководством по ведению пациентов с инфекцией, вызванной C. trachomatis, Европейским руководством по ведению пациентов с негонококковым уретритом, Руководством «Урогенитальные инфекции», изданным Европейской урологической ассоциацией).
В связи с этим в учреждениях практического здравоохранения предпочтительно использование молекулярно-биологических методов диагностики C. trachomatis. Поскольку во многих исследованиях было продемонстрировано превосходство методов
амплификации нуклеиновых кислот над всеми остальными методиками, только эти технологии рекомендуются для идентификации C. trachomatis.
Состояние диагностики НГУ в Российской Федерации отражено в результатах многоцентрового описательного исследования [5], проведенного в период с 10 января по 31 октября 2009 г. За указанный период авторами проанализировано 556 амбулаторных карт больных острым уретритом, у которых НГУ диагностирован в 401 наблюдении. В диагностике НГУ микроскопическое исследование клинического материала уретры в препарате, окрашенном по Граму, проводилось у 82,4% пациентов. Методы амплификации нуклеиновых кислот (ПЦР) для выявления внутриклеточных возбудителей использовались менее чем у 30% больных острым уретритом. Иммуноферментный анализ (ИФА) для диагностики C. trachomatis использовали в 40,7% наблюдений. Прямую иммунофлюоресценцию для выявления C. trachomatis использовали для выявления микоплазм в 9 наблюдениях и уреаплазм – в 3 наблюдениях. Культуральный метод выявления микоплазм и уреаплазм использовали с различной частотой в отдельных исследовательских центрах: от 17,8% (выявлены M. hominis) до 80,6% (выявлены M. urealyticum).
Таким образом, рутинная клиническая практика диагностики НГУ в Российской Федерации значительно отличается от международных рекомендаций и диагностических подходов.
В этом же исследовании авторы провели анализ лечебной тактики при различных формах острого уретрита (табл. 2).
Авторами отмечено, что из антимикробных препаратов наиболее часто назначались азитромицин (27,5%), флуконазол (14,4%), доксициклин (13,6%), метронидазол (11,2%), офлоксацин (7,3%), цефтриаксон (4,4%), джозамицин (4,2%). Было обращено внимание на значительную вариабельность режимов дозирования азитромицина: препарат назначали по 1,0 г однократно; 0,5 г 1 раз в сутки в течение 6 дней; 0,25 г 1 раз в сутки в течение 3 дней. Кроме того, в одном из центров в 41,6% наблюдений назначался азитромицин в дозе 2,0 г однократно.
У 36,4% больных лечение НГУ проводилось с помощью комбинации двух антимикробных препаратов, у 26,6% – комбинации четырех и более антимикробных препаратов. По данным указанных исследований, наиболее частыми сочетаниями являлись азитромицин + офлоксацин + флуконазол (24%), азитромицин + флуконазол (18,3%), азитромицин + метронидазол (7,8%), азитромицин + секнидазол + флуконидазол + доксициклин и т.п. – всего использовалось более 40 схем комбинированного применения антимикробных препаратов.
В качестве дополнительной терапии пациентам с НГУ был назначен 181 препарат (Карсил, Неовир, Виферон, Фенпарон, Имунофан, Вобэнзим, Циклоферон, Генферон, Индометацин, Полиоксидоний).
В связи с представленными данными необходимо напомнить о международных подходах к лечению НГУ, базирующихся на принципах доказательной медицины (рис. 1).
В 2011 г. впервые в Российской Федерации появился полный сборник протоколов ведения больных «Инфекции, передаваемые половым путем», базирующийся на принципах доказательной медицины. История создания этого документа сложна, так как сборник разрабатывался независимой группой экспертов России и ведущих зарубежных специалистов в области ИППП. Создавались протоколы под эгидой и в соответствии с планом работы Технического комитета № 466 Ростехурегулирования (прежнее название Госстандарт). Однако протоколы так и не были утверждены Росстандартом. Чтобы российские врачи смогли пользоваться протоколами на законном основании, Формулярный комитет при Президиуме Российской академии медицинских наук принял решение утвердить указанные документы и тем самым ввести их в практику отечественного здравоохранения.
Протоколы ведения больных ИППП, разработанные независимой экспертной группой под эгидой ТК № 466 Ростехурегулирования, созданы на основе систематического анализа научных данных и существующего практического опыта. Для всех рекомендаций, включенных в документ, указывается уровень убедительности доказательств – от самого высокого уровня «А» до низкой степени – уровня «С» [15].
Схемы лечения НГУ, представленные в Российских протоколах ведения больных ИППП, согласуются с аналогичными международными рекомендациями. Обращаем внимание читателей на то, что в настоящее время на основании данных контролируемого исследования, проведенного в группе 152 мужчин с НГУ, вызванного M. genitalium, установлено, что после первого курса лечения азитромицином в дозе 1,0 г однократно или доксициклином 100 мг 2 раза в сутки в течение 7 дней микробиологическое излечение констатировано у 85% и 17% больных соответственно. Пациентам, у которых эрадикация M. genitalium после применения доксициклина не была достигнута, назначалось лечение азитромицином по схеме 500 мг в первый день, затем по 250 мг один раз в сутки в течение 4 дней, а пациентам с первоначальной неэффективностью азитромицина (1,0 г однократно) назначался доксициклин по 100 мг 2 раза в сутки в течение 15 дней. Установлено, что курсовое лечение азитромицином привело к микробиологическому излечению 96% мужчин, в то время как 15-дневное
лечение доксициклином было неэффективным [16, 17]. В разделе Российских протоколов «Инфекция M. genitalium» представлена курсовая схема лечения НГУ азитромицином.
Курсовое лечение азитромицином (1-й день 500 мг, затем в течение 4 дней по 250 мг 1 раз в день) предусмотрено Европейским руководством 2009 г. при лечении персистирующего/рецидивирующего НГУ у мужчин. При выявлении у пациента некомплаентности в отношении назначенного лечения или в случае реинфицирования от нелеченого полового партнера необходимо проведение первоначально назначенного лечения.
1. Naber K.G., Schaefler A.J., Heyns C. et al. Urogenital infections. Europ. Ass. of Urol., 2010.
2. Patterson R., Grammer L.C., Greenbergen P.A. Allergic diseases: diagnosis and management. 5th edition. Philadelphia: Lippincott Raven Publishers, 1997. 634 p.
3. Cassell J.A., Mercer C.H., Sutcliffe L. et al. Trends in sexually transmitted infections in general practice 1990–2000: population based study using data from the UK general practice research database // BMJ. 2006. Vol. 332. № 7537. P. 332–334.
4. Какорина Е.П., Авдеева Л.Н., Иванова М.А. и др.; ЦНИИ ОИЗ. Заболеваемость хламидийной инфекцией в субъектах РФ (2006–2007 гг.) // http://www.mednet.ru/images/stories/files/statistika/dermatovenerologicheskaya_sluzhba/2008/zabolevaemost_hlamidiinoi_infekciei_v_subektah_rf_2007.pdf.
5. Козлов С.Н. и др. Современные представления о проблеме негонококковых уретритов у мужчин // Клин. дерматол. и венерол. 2011. № 2. С. 7–18.
6. Workowski K.A., Berman S. et al.; Centers for Didease Control and Prevention (CDC). Sexually transmitted diseases treatment guidelines, 2010 // MMWR Recomm. Rep. 2010. Vol. 59. № RR-12. P. 1–110.
7. Skerk V., Markovinovic L., Zekan S. et al. The significance of Chlamydia trachomatis in urethritis and prostatitis – differences in therapeutic approach – Croatian experience // J. Chemother. 2009. Vol. 21. № 1. P. 63–67.
8. Jensen J.S. Mycoplasma genitalium infections. Diagnosis, clinical aspects, and pathogenesis // Dan. Med. Bull. 2006. Vol. 53. № 1. P. 1–27.
9. Bradshaw C.S., Fairley C.K., Lister N.A. et al. Mycoplasma genitalium in men who have sex with men at male-only saunas // Sex Transm. Infect. 2009. Vol. 85. № 6. P. 432–435.
10. Maeda S., Yasuda M., Ito S. et al. Azithromycin treatment for nongonococcal urethritis negative for Chlamydia trachomatis, Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma parvum, and Ureaplasma urealyticum // Int. J. Urol. 2009. Vol. 16. № 2. P. 215–216.
11. Taylor S.N. Mycoplasma genitalium // Curr. Infect. Dis. Rep. 2005. Vol. 7. № 6. P. 453–457.
12. Jernberg E., Moghaddam A., Moi H. Azithromycin and moxifloxacin for microbiological cure of Mycoplasma genitalium infection: an open study // Int. J. STD AIDS. 2008. Vol. 19. № 10. P. 676–679.
13. Taylor-Robinson D., Renton A., Jensen J.S. et al. Association of Mycoplasma genitalium with acute non-gonococcal urethritis in Russian men: a comparison with gonococcal and chlamydial urethritis // Int. J. STD AIDS. 2009. Vol. 20. № 4. P. 234–237.
14. Shahmanesh M., Moi H., Lassau F. et al. 2009 European guideline on the management of male non-gonococcal urethritis // Int. J. STD AIDS. 2009. Vol. 20. № 7. P. 458–464.
15. Протоколы ведения больных. Инфекции, передаваемые половым путем / Под ред. В.И. Кисиной. М.: Ньюдиамед, 2011. 464 с.
16. Wikström A., Jensen J.S. Mycoplasma genitalium: a common cause of persistent urethritis among men treated with doxycycline // Sex Transm. Infect. 2006. Vol. 82. № 4. P. 276–279.
17. Björnelius E., Anagrius C., Bojs G. et al. Sex antibiotic treatment of symptomatic Mycoplasma genitalium infection in Scandinavia: a controlled clinical trial // Transm. Infect. 2008. Vol. 84. № 1. P. 72–76.
Новости на тему
СТАТЬИ по теме
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.

