Опоясывающий лишай и ветряная оспа
- Аннотация
- Статья
- Ссылки
- English
В качестве иллюстрации рассмотрен ряд клинических случаев.
В качестве иллюстрации рассмотрен ряд клинических случаев.
Опоясывающий лишай – часто встречающееся антропонозное острое заболевание, клинически проявляющееся поражением центральной и периферической (межпозвонковые ганглии) нервной системы, лихорадкой, интоксикацией, а также характерными везикулезными (пузырьковыми) высыпаниями со склонностью к сегментарному расположению по ходу ветвей пораженного чувствительного нерва [1–3]. Для обозначения генерализованных форм опоясывающего лишая используют латинские термины Herpes Zoster Generalisatus Seu Disseminatus, Herpes Zoster Varicelli Formis.
Согласно Международной классификации болезней десятого пересмотра, патологии соответствует № В02 [4].
В настоящее время выделяют:
- опоясывающий лишай с энцефалитом (№ В02.0);
- опоясывающий лишай с менингитом (№ В02.1);
- опоясывающий лишай с другими осложнениями со стороны нервной системы (№ В02.2);
- постгерпетические поражения нервных стволов и узлов: ганглионит узла коленца лицевого нерва, полинейропатия, невралгия тройничного нерва;
- опоясывающий лишай с глазными осложнениями, вызванный вирусом опоясывающего лишая: блефарит, конъюнктивит, иридоциклит, ирит, склерит (№ В02.3);
- диссеминированный опоясывающий лишай (№ В02.7);
- опоясывающий лишай с другими осложнениями (№ В02.8);
- опоясывающий лишай без осложнений (№ В02.9).
Возбудителем заболевания является ДНК-содержащий вирус герпеса человека третьего типа, Herpesvirus Varicella Zoster (Human Herpesvirus 3 (HHV-3), Varicella Zoster Virus (VZV)), подсемейства Alphaherpesvirinae семейства Herpesviridae. Данный вирус вызывает два различных по клиническим проявлениям заболевания: ветряную оспу и опоясывающий герпес [2, 4]. Существует только один серотип вируса опоясывающего герпеса [5].
Строение и размеры вирусов семейства Herpesviridae однотипны: вирион состоит из трех основных компонентов – нуклеотида в центральной части, капсида (покрывает нуклеотид) и оболочки. ДНК вируса как бы намотана на цилиндрическую массу внутри капсида. На поверхности внешней оболочки имеются шиповидные выступы [5].
Диаметр вириона от 150 до 210 нм. Геном представлен двунитевой линейной ДНК с молекулярной массой 92–102 Мд.
Герпесвирусы термолабильны. Длительно сохраняются при низких температурах, особенно при -70 °С. Они инактивируются при 50–52 °С через 30 минут, при 37 °С – через десять часов, а также ультрафиолетовыми лучами, спиртом, детергентами, фотодинамическими красителями [5].
Эпидемиология
Распространенность обеих нозологий достаточно высока.
Ветряная оспа развивается преимущественно у детей, заразившихся от других детей или взрослых с ветряной оспой, а также от взрослых с опоясывающим лишаем при наличии у последних воспалительных явлений в глотке. Наибольшая заболеваемость регистрируется у детей в возрасте от шести месяцев до семи лет. К 15-летнему возрасту от 70 до 90% детей переболевают данной инфекцией.
Постинфекционный иммунитет при первичном заражении сохраняется пожизненно. Повторные случаи ветрянки редки.
Инфекция VZV во время беременности редка, поскольку 95% женщин детородного возраста имеют антитела к вирусу. Риск заражения плода от женщины, больной ветряной оспой, составляет 8%. VZV-инфекция может передаваться плоду трансплацентарно, интранатально, новорожденному – воздушно-капельно и контактно [6].
Опоясывающий лишай сегментарный преимущественно развивается у пожилых, болевших в детстве ветряной оспой, при наличии факторов, вызывающих резкое снижение иммунной защиты. Опоясывающий лишай генерализованный чаще встречается у взрослых, не болевших в детстве ветрянкой.
По одним данным, распространенность патологии одинакова среди лиц обоего пола [7], по другим – выше среди женщин [4].
Риск развития опоясывающего лишая у больных с иммуносупрессией различной этиологии более чем в 20 раз выше, чем у иммунокомпетентных лиц. Так, заболеваемость среди ВИЧ-инфицированных достигает 25%, что в восемь раз (!) превышает аналогичный показатель у иммунокомпетентных.
К рискам возникновения опоясывающего лишая также относят физическую травму пораженного дерматома и полиморфизм генов интерлейкинов [4].
Опоясывающий лишай чаще наблюдается у лиц в возрасте от 50 до 75 лет [2, 7]. У детей преимущественно встречается в виде спорадических случаев.
Для опоясывающего лишая, так же как для ветряной оспы, характерны сезонные вспышки. Заболеваемость опоясывающим лишаем повышается в холодное время года [2], ветряной оспой – в осенне-зимний период. В США до введения вакцинации против ветряной оспы ежегодно регистрировалось до 300 000 новых случаев опоясывающего герпеса.
В настоящее время заболеваемость опоясывающим лишаем в различных странах варьируется от 40 до 160 случаев на 100 тыс. населения в год среди лиц в возрасте до 20 лет и от 450 до 1180 случаев на 100 тыс. населения в год среди лиц старше 40 лет [4].
Как было отмечено выше, источником (резервуаром) инфекции считается больной с острой фазой ветрянки или опоясывающего лишая, а также носитель инфекции при наличии воспалительных явлений в ЛОР-органах (тонзиллит, фарингит, ангина).
Период заражения длится с момента завершения инкубационного периода до последних высыпаний, обычно около пяти дней [2].
Механизм передачи возбудителя – аспирационный.
Путь передачи инфекции – воздушно-капельный. Как было отмечено ранее, возможна трансплацентарная и интранатальная передача вируса.
С момента образования корочек кожные высыпания не являются инфекционными.
Патогенез
Вирус попадает в организм через слизистую оболочку верхних дыхательных путей и ротоглотки. В лимфатических узлах происходит его лавинообразная репликация, затем первичная виремия (вирусемия). Далее вирус реплицируется в различных органах, после чего следует вторичная виремия [3]. Клиническим проявлением вторичной виремии является диссеминация вируса в коже и слизистых оболочках.
Вирус Varicella Zoster дерматонейротропный. Одновременно он способен поражать кожу, центральную и периферическую нервную систему.
После перенесенного эпизода ветряной оспы и прекращения виремии вирус сохраняется в латентной форме в нервных ганглиях. Наиболее часто персистирует в первой ветви тройничного нерва (nervus ophthalmicus) и спинальных ганглиях Т1–L2 [4].
При ослаблении гуморального и клеточного иммунитета в этих же самых ганглиях происходит активация вируса и его репликация. Сначала возникает ганглионит, затем ганглионеврит межпозвоночных ганглиев или ганглиев черепных нервов. Вирус распространяется по чувствительным нервным волокнам, чем объясняется сегментарный, дерматомный характер локализации высыпаний. В процесс вовлекаются задние, иногда передние рога спинного мозга. Неврит чувствительного нерва обычно предшествует кожным высыпаниям, а болевой синдром может либо совпадать с ними по времени (герпетическая невралгия), либо предшествовать. Последнее отмечается в 15–20% случаев.
При вовлечении в процесс вегетативных ганглиев могут развиться менингоэнцефалит и поражаться внутренние органы [8].
Постгерпетическая невралгия после перенесенного опоясывающего лишая способна сохраняться в течение длительного времени, иногда до трех – пяти лет. Ее патогенез связан с продолжающимся вялотекущим воспалением нервного ствола.
Инкубационный период
При ветряной оспе инкубационный период составляет от 10 до 23 дней, в среднем 13–17 дней. В случае опоясывающего лишая таковым следует считать период от момента завершения ветрянки в детстве до момента развития патологии в старости.
Клинические проявления и течение
Для ветряной оспы характерно острое начало. Сыпь появляется к концу первого дня на фоне лихорадки (от 37 до 39 °С). Отмечается также ложный (эволюционный) полиморфизм элементов сыпи, со сменой стадий – пятно (макула), узелок (папула), пузырек (везикула). Размер элементов составляет от 2 до 5 мм. Везикулы часто появляются на поверхности эритематозного пятна. Этот симптомокомплекс у дерматологов и инфекционистов получил название «росинки на лепестках роз».
В дальнейшем, в течение 8–12 часов с момента появления везикул, большая их часть ссыхается в корочки и разрешается без образования рубца [7]. Меньшая часть везикул продолжает свою эволюцию. Их содержимое мутнеет. Они превращаются в пустулы, которые также ссыхаются и разрешаются без образования рубца.
Таким образом, у пациентов одновременно могут наблюдаться папулы, везикулы, пустулы и корочки, что создает впечатление полиморфизма элементов.
Поскольку высыпания на папулезной и в особенности на везикулезной стадиях часто сопровождаются зудом различной интенсивности, при расчесывании элементов даже на стадии везикулы, а тем более пустулы, возможно повреждение базальной мембраны. В таком случае процесс завершается образованием небольшого (2–3 мм) округлого западающего атрофического рубца. Подобные рубцы обычно встречаются на лице, шее, боковой поверхности туловища, груди. Очень редко после ветрянки рубцы остаются на спине.
Для классического течения ветряной оспы характерна определенная динамика высыпаний. Первоначально они появляются на коже туловища, в течение трех-четырех дней распространяются на область шеи, волосистой части головы, лица, конечностей [1].
Признаком массивной виремии (вирусемии) служит появление пузырьков и эрозий на слизистой оболочке твердого неба, носа, конъюнктивы. Возможны также везикулезные высыпания на слизистой оболочке желудочно-кишечного тракта, мочеполовой системы, бронхиального дерева [7].
Длительность лихорадки при ветряной оспе составляет два – пять дней, при тяжелом течении и обильных высыпаниях – до восьми дней. Обычно заболевание завершается после однократного появления высыпаний. Однако в 10–15% случаев оно протекает волнообразно. Периоды высыпаний чередуются со «светлыми» промежутками в течение одного-двух дней и даже начинающегося регресса предыдущих высыпаний. В таких случаях общая продолжительность заболевания увеличивается до 10–12 дней.
Рецидивы возможны «в норме», если первичное инфицирование произошло в том возрасте, когда еще сохраняются материнские антитела, а собственный иммунитет несовершенен. В этом случае отмечается абортивное течение ветряной оспы, недостаточное для формирования адекватного иммунного ответа. В более позднем возрасте при контакте с больным ветряной оспой может развиться ее повторный эпизод.
При инфицировании VZV во время беременности возможны самопроизвольный выкидыш, неразвивающаяся беременность (3–8% случаев), фетальный ветряночный синдром (12% случаев). Если заболевание пришлось на первый триместр беременности, существует риск развития синдрома врожденной ветряной оспы: атрофия конечностей, рубцы на коже, рудиментарные пальцы, атрофия коры головного мозга, пороки развития глаз, паралич, судорожный синдром (5% случаев). Наиболее тяжело протекает инфекция у детей, матери которых заболели ветряной оспой в течение пяти дней до и двух дней после родов. Летальность среди таких пациентов достигает 30%. Клинические проявления ветряной оспы у новорожденного через 12 дней после родов свидетельствуют о постнатальном заражении [6].
В целом течение ветряной оспы у детей доброкачественное. Высыпания часто сопровождаются зудом, а после их расчесывания и присоединения вторичной инфекции может возникнуть болезненность. В старшем возрасте нередко встречается тяжелое течение с высоким риском развития респираторных и системных осложнений [7].
Летальность при ветряной оспе составляет 0,01–0,05% [2].
Опоясывающий лишай обычно протекает в сегментарной ганглио-кожной форме. Заболевание, как правило, начинается на фоне субфебрильной лихорадки. При этом повышение температуры часто остается незамеченным либо сопровождается симптомами общей интоксикации (слабость, разбитость, утомляемость).
Для ганглио-кожной формы также характерен болевой синдром. Обычно он предшествует появлению высыпаний. Последние отмечаются через три-четыре дня после развития болевого синдрома. Боль носит интенсивный характер, усиливается ночью, а также под влиянием различных раздражителей, чаще холодовых или тактильных [8]. Нередко наблюдается нейроциркуляторная дистония по гипертоническому типу.
Болевой синдром при опоясывающем лишае имеет три фазы: острую, подострую и хроническую. Острая фаза развивается в конце продромального периода и длится около 30 дней. Ее возникновение связано с началом репликации вируса в нервной ткани. В подострую фазу процесс переходит постепенно – с начала регресса высыпаний. Эта фаза длится около 120 дней. Условно считается, что болевой синдром длительностью свыше 120 дней представляет собой хроническую фазу, или собственно постгерпетическую невралгию. Последняя может длиться до трех лет и существенно снижать качество жизни пациентов. У взрослых постгерпетическая невралгия после эпизода опоясывающего лишая развивается в 40% случаев. Самая высокая частота постгерпетической невралгии наблюдается при офтальмогерпесе.
Среди факторов, предрасполагающих к развитию третьей фазы болевого синдрома при опоясывающем лишае, указывают возраст старше 50 лет, женский пол, выраженные лихорадку и интоксикацию в продромальном периоде, поражение кожи соседних дерматомов, локализацию высыпаний в зоне иннервации тройничного нерва или плечевого сплетения, иммунодефицитное состояние, резко выраженный болевой синдром в острой фазе [4].
Субъективная характеристика типов боли:
- глубокая, тупая либо жгучая;
- колющая, стреляющая, похожая на удар током;
- аллодиния – боль или неприятные ощущения, вызванные воздействием, которое в норме не вызывает боли (например, прикосновение одежды), как результат воспаления нервного ствола.
Пациенты могут характеризовать боль как постоянную либо периодическую, волнообразную.
Болевой синдром почти всегда сопровождается нарушениями сна, потерей аппетита, снижением массы тела, хронической усталостью. Длительно существующая выраженная постгерпетическая невралгия приводит к невротизации личности, депрессии, суицидальным мыслям [4].
Локализация высыпаний всегда соответствует определенному дерматому. Наиболее часто поражается грудная клетка – в 40–50% случаев, лицо (по ходу ветвей тройничного нерва) – в 20%, поясница и зона крестца – в 20% случаев, что ассоциируется с поражением грудных и пояснично-крестцовых ганглиев, коленчатых ганглиев лицевого нерва, ганглия тройничного нерва. Поражению шейных симпатических ганглиев соответствуют высыпания на шее и волосистой части головы [8].
При глазной и ушной локализациях высыпания наблюдаются на следующих участках:
- на слизистых оболочках глаза, носа, коже лица – при поражении тройничного нерва;
- в заушной области и передней части ушной раковины – при поражении зоны иннервации затылочных нервов и n. аuriculotemporalis;
- в нижней части ушной раковины, мочки уха и углах нижней челюсти – при поражении ветвей n. auricilaris magnus.
Во время активной манифестации высыпаний и сразу после их разрешения в зоне иннервации чувствительных нервов, как правило, возникает частичная гипестезия или анестезия, проявляющаяся как ощущение прикосновения тупым предметом при использовании острого. Наличие анестезии не исключает возможности развития постгерпетического болевого синдрома. Несколько реже наблюдается гиперестезия. Ее наличие коррелирует с длительностью существования последующей герпетической невралгии.
В ряде случаев, особенно при локализации высыпаний в области лица, имеет место нарушение функции мимических мышц (моторные нарушения). Нередко поражение нервно-мышечных связей достигает степени паралича. При поражении черепно-мозговых нервов это отмечается в 5% случаев [7].
Подобные локализации высыпаний представляют наибольшую опасность для пациентов ввиду возрастающей вероятности развития менингоэнцефалитической формы опоясывающего лишая. В ряде случаев заболевание носит реактивный характер, и при адекватной терапии удается купировать патологический процесс. Однако чаще отмечается сочетанное инфекционное поражение мозговых оболочек и кожи. В таких случаях летальность достигает 60% [2].
В отличие от простого герпеса при опоясывающем лишае слизистые оболочки (кроме глаз) поражаются относительно редко. В таких случаях заболевание может протекать по типу герпетического стоматита, острого проктита, вагинита, уретрита и даже уроцистита с соответствующей клинической симптоматикой.
Офтальмогерпес как проявление опоясывающего лишая, к сожалению, весьма частое явление. Поражение проявляется в виде кератита, кератоконъюнктивита, склерита, ирита и иридоциклита. Сетчатка редко вовлекается в первичный патологический процесс. Поражение преимущественно сводится к кровоизлияниям и эмболиям сосудов. Гораздо чаще поражается зрительный нерв. Неврит в дальнейшем завершается атрофией зрительного нерва и стойкой потерей зрения.
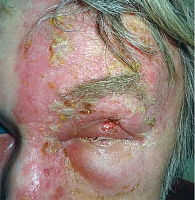
Характер распространения высыпаний при вовлечении в процесс глаз и периорбитальной области имеет свои особенности: очаг распространяется от глаз до макушки, но не пересекает срединную линию. Клинически неблагоприятным считается признак Гетчинсона – локализация везикул на кончике и крыльях носа [4]. Данный феномен имеет место в 7% случаев фациальной локализации опоясывающего лишая, когда везикулезные высыпания располагаются по ходу ветви носоресничного нерва.
При тяжелом течении диагностируют офтальмит или панофтальмит. При указанных состояниях существует угроза полной потери зрения.
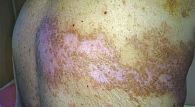
Как было отмечено ранее, для офтальмогерпеса характерно поражение тройничного нерва (рис. 1).
Возможно комбинированное поражение слухового и лицевого нервов (коленчатого ганглия). Примером тому служит синдром Рамсея – Ханта. Это комбинация паралича мимических мышц лица (75% случаев) и вестибулярно-слуховых симптомов (шум в ушах, головокружение, резкое снижение слуха, вестибулярный нистагм) при локализации высыпаний в области наружного уха [9].
При классическом варианте течения опоясывающего лишая сначала появляется эритема площадью до 4–6 см2. Далее локальный отек кожи, фактически формирование волдыря. В 75% случаев на этом процесс не заканчивается. На отечном основании постепенно формируется инфильтративный элемент – папула (узелок). Обычно папул немного. Через 24 часа они эволюционируют в везикулы (пузырьки).
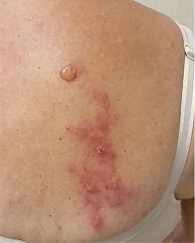
Одномоментно появляется множество сгруппированных пузырьков (рис. 2). Через 48 часов часть из них может слиться в более крупные пузыри, или булли. В последнем случае говорят о везикулезно-буллезной форме опоясывающего лишая.
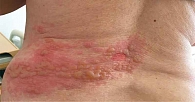
В отдельных случаях пузыри могут достигать 2–3 см в диаметре (рис. 3). Такую форму опоясывающего лишая называют буллезной. Содержимое этих пузырей часто бывает серозно-геморрагическим. Течение патологии характеризуется как осложненное.
Еще через 48 часов (или через 96 часов от начала высыпаний) пузырьки и пузыри превращаются в пустулы – полостные элементы с гнойным содержимым.
Как правило, манифестные кожные высыпания сопровождаются реакцией лимфатических узлов (регионарная лимфаденопатия). Лимфатические узлы увеличиваются в размере, становятся болезненными. Особенно выраженной бывает реакция лимфоузлов при локализации высыпаний в области лица и головы. В таких случаях могут увеличиваться целые пакеты лимфоузлов, а их болезненность затруднять движение головой. Невыраженная на фоне высыпаний регионарная лимфаденопатия может усилиться при присоединении вторичной бактериальной инфекции.
Покрышка пузырьков и пузырей тонкая вследствие их преимущественно интраэпидермального расположения, над мальпигиевым слоем [10].
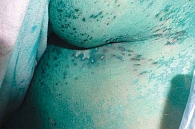
В фазе регресса пузырьки и пузыри постепенно ссыхаются с образованием корочек. В этот период они серозные или серозно-геморрагические. Данный процесс отмечается на седьмой – десятый день от появления высыпаний. Под корочками происходит постепенная эпителизация эрозий, после чего корочки отпадают. На месте пузырьков чаще всего остается очень поверхностная рубцовая атрофия. Небольшая часть везикул заживает бесследно. Слившиеся везикулы, особенно с серозно-геморрагическим содержимым, нередко ассоциируются с повреждением базальной мембраны. В таких случаях процесс завершается формированием западающего рубца, как при язве (рис. 4).
При иммунодефицитных состояниях могут развиваться некротические и гангренозные формы, когда эрозия под пузырьком постепенно превращается в язву, захватывающую сосочковый слой дермы. Пузыри вскрываются, обнажая кровоточащую поверхность. Постепенно на этом месте формируется геморрагическая корка, под коркой – некротический струп. Гангренозная форма отличается от некротической серпигинирующим течением, когда процесс постепенно распространяется на визуально интактную ткань [1].
Гангренозные и некротические формы опоясывающего лишая могут встречаться у пациентов с выраженной патологией иммунной системы, в частности при манифестной ВИЧ-инфекции (СПИДе), у гематологических и онкологических больных, получающих иммуносупрессивную и глюкокортикостероидную терапию, лиц с неконтролируемым и декомпенсированным сахарным диабетом, со спинальным или иным болевым синдромом, получающих курсовое лечение нестероидными противовоспалительными препаратами (НПВП) в больших дозах.
В практике дерматолога группу риска по злокачественному течению опоясывающего лишая составляют пациенты с тяжелыми дерматозами, получающие те или иные варианты иммуносупрессивной терапии. Речь, в частности, идет о таких патологиях, как дискоидная красная волчанка (высокие дозы глюкокортикостероидов и антималярийных препаратов), акантолитическая пузырчатка (высокие дозы глюкокортикостероидов), псориаз (при терапии ингибиторами факторов некроза опухоли и интерлейкинов), хронический генерализованный гранулематозный кандидоз (кандидозный кожно-эндокринный синдром), васкулитах (при высоких дозах глюкокортикостероидов и иммунодепрессантов), лимфомах и лейкемидах кожи (рис. 5).
Диссеминированный опоясывающий лишай встречается в 10% случаев. Такой диагноз может быть установлен при наличии 20 и более очагов частично сгруппированных высыпаний не только в пределах пораженного дерматома или смежных с ним областей, но и в удаленных от них местах. Развитие такой формы опоясывающего лишая является одновременно симптомом и результатом глубокого иммунодефицитного состояния.
К тяжелым осложнениям опоясывающего лишая относят острый и хронический энцефалит и энцефаломиелит, ретинит, быстро прогрессирующий герпетический некроз сетчатки (приводит к слепоте в 80% случаев), офтальмогерпес с контралатеральным гемипарезом, нарушение моторики желудочно-кишечного тракта, нейроциркуляторную (вегетососудистую) дистонию преимущественно по гипертоническому типу и др. [4].
Патоморфология везикулезных высыпаний
При опоясывающем лишае основной морфологический элемент сыпи – внутриэпидермальный пузырек (везикула), образующийся в результате отека и последующей баллонирующей дистрофии эпидермоцитов. Процесс происходит в клетках базального и мальпигиевого слоев. В ядрах клеток обнаруживаются эозинофильные тельца. Внутриклеточный отек сочетается с межклеточным [10].
Эозинофильные тельца не являются специфичными для опоясывающего лишая. Они могут наблюдаться и при простом герпесе.
В сосочковом слое дермы обнаруживается инфильтрация нейтрофилами и лимфоцитами разной степени выраженности, которые затем мигрируют в эпидермис. В эндотелиоцитах сосудов прекапиллярного звена определяются частицы вируса при электронной микроскопии [10].
При патоморфологическом исследовании нервных стволов и корешков чувствительных ганглиев наблюдаются аналогичные изменения: в ядрах пораженных ганглиозных клеток присутствуют эозинофильные тельца.
Дифференциальный диагноз
Диссеминированная форма инфекции, вызванной вирусом простого герпеса первого и второго типов, развивается преимущественно при иммунодефицитных состояниях, и факт диссеминации инфекции должен насторожить врача. Соответствующее обследование позволит подтвердить или исключить глубокий иммунодефицит. Одновременно назначается вирусологическое исследование с целью обнаружения или исключения ДНК вируса.
Клинически дифференцировать везикулезную сыпь при ветряной оспе от таковой при простом герпесе возможно при классическом течении этих заболеваний: ложный полиморфизм элементов, характерный для ветряной оспы, практически не встречается при простом герпесе. Может быть полезным сбор анамнеза. При простом герпесе эпизоды высыпаний повторяются. Кроме того, обычно они появляются в области красной каймы губ, вблизи носовых ходов, вокруг ануса.
Герпетическая экзема Капоши – Юлиусберга развивается на фоне атопического дерматита различной степени тяжести, вызывается вирусом вакцинии, протекает тяжело, с гектической лихорадкой и часто приводит к офтальмиту. Высыпания локализуются преимущественно на лице. Большинство элементов очень быстро превращается в геморрагические корочки. При этом в период максимальной манифестации высыпаний почти полностью разрешаются проявления атопического дерматита. По завершении вирусного процесса следует резкое обострение дерматита.
Инфекция, вызванная вирусом Коксаки (вирусная пузырчатка полости рта и конечностей), характеризуется лихорадкой, появлением афтоподобных язвочек в полости рта и везикулезных высыпаний на ладонях и подошвах. Язвочки чрезвычайно болезненные, а пальмо-плантарные высыпания на высоте своего развития представлены пятнисто-везикулезной сыпью от 2 до 8 мм. Генерализация сыпи на коже туловища и тем более коже лица не характерна.
Острый вариолиформный парапсориаз Муха – Габерманна, часто незаслуженно именуемый лихеноидным, представляет наибольшую трудность в плане диагностики. Для вариолиформного псориаза характерен истинный полиморфизм элементов. На коже туловища и конечностей сразу во многих местах появляются лентикулярные папулы с тенденцией к слиянию, везикулы и пустулы. Часть папул некротизирована.
Лекарственные токсидермии практически не сопровождаются той динамикой высыпаний, которая характерна для ветряной оспы, тем более для опоясывающего лишая. Везикулезно-пустулезная сыпь может наблюдаться при приеме высоких доз витаминов В6 и В12 (дозозависимый псевдоаллергический процесс), препаратов лития, гризеофульвина, брома и других галогенов, вакцин. Для такой сыпи характерен чрезвычайно интенсивный зуд.
Чесотка с экзематизацией тоже может проявляться высыпаниями с ложным полиморфизмом. При классическом течении легко обнаружить ее первичный элемент в виде чесоточных ходов с типичной локализацией: межпальцевые складки, область запястий, над локтевыми суставами, вокруг пупка, над ягодичной складкой, на бедрах и ягодицах, тыльной стороне стоп, а у детей в возрасте до года и на лице.
Стафилококковые и стрептококковые буллезные поражения кожи, как правило, проявляются мономорфной сыпью, буллезной или фликтенулезной соответственно. Корки на месте разрешающихся высыпаний серозно-гнойные. Тяжесть состояния значительно варьируется. Наиболее тяжелое течение отмечается у детей дошкольного возраста.
Постановка диагноза «опоясывающий лишай» в целом не представляет трудностей. Он может быть установлен клинически.
Дифференцировать типичную форму опоясывающего лишая следует от зостериформной разновидности простого герпеса, которая также может сопровождаться дерматомным расположением пузырьков. Однако интенсивность невралгии при простом герпесе гораздо менее выражена, также наблюдается рецидивирование. С целью подтверждения диагноза выполняются молекулярно-генетические исследования, в частности полимеразная цепная реакция (ПЦР).
Контактный дерматит с групповым расположением везикул может иметь место при наружном применении различных мазей, гелей и т.п. В этих случаях вопрос о точности дифференциальной диагностики принципиален, поскольку тактики лечения данных заболеваний значительно различаются. Так, при контактном дерматите применяются топические глюкокортикостероиды, что недопустимо при опоясывающем лишае.
Гангренозные и некротические формы опоясывающего лишая часто напоминают язвенно-некротический васкулит. Схожесть клинической картины обусловливает необходимость исследования на ДНК вируса [1].
Атипичная форма без формирования везикул может напоминать контактный дерматит, артифициальный дерматит (патомимию), дерматит вследствие применения разогревающих мазей по поводу люмбоишиалгии, саркоиды.
Атипичную буллезную форму опоясывающего лишая следует дифференцировать от различных проявлений неакантолитической (герпетиформного дерматита Дюринга, буллезного пемфигоида) и акантолитической (вульгарной, себорейной) пузырчатки.
Лабораторная диагностика
Лабораторная диагностика основывается на вирусологическом исследовании содержимого полостных кожных высыпаний – везикул, отделяемого носоглотки, крови.
Не утратил своей актуальности и классический метод диагностики, основанный на окрашивании отделяемого вскрывшихся эрозий и пузырька или пустулы метиленовой синькой по методу Тцанка (Тцанк-2). Последний не следует путать с исследованием на акантолитические клетки при буллезных дерматозах (Тцанк-1). В случае опоясывающего лишая при микроскопическом исследовании окрашенных по этой методике препаратов (цитологическое исследование) обнаруживаются крупные многоядерные или просто гигантские эпидермальные клетки. Однако на основании теста Тцанка-2 нельзя дифференцировать опоясывающий лишай от простого герпеса [9].
Электронная микроскопия выявляет внутриклеточные включения в эпидермальных клетках, но не помогает отличить их от частиц вируса простого герпеса.
Культуральный метод позволяет культивировать вирус на куриных эмбрионах, однако он весьма трудоемкий и требует много времени. Varicella Zoster в целом хуже реплицируется, чем вирус простого герпеса [6].
Серологический метод, как правило, дает достоверные результаты: после перенесенной ветряной оспы в крови обнаруживаются антитела против Varicella Zoster.
В настоящее время основную роль в лабораторной диагностике инфекции, вызванной VZV, отводят определению специфических антител иммуноглобулинов (Ig) M и G к антигену вируса с помощью иммуноферментного анализа с последующим подтверждением путем выявления ДНК вируса методом ПЦР [6].
Определение авидности специфических IgG-антител позволяет оценить сроки инфицирования и остроту инфекции, дифференцировать первичную инфекцию от реактивации. Антитела IgM появляются в крови на четвертые – седьмые сутки от начала болезни и сохраняются несколько месяцев, антитела IgG обнаруживаются на 10–14-е сутки и сохраняются всю жизнь.
В отсутствие IgM и при наличии IgG рекомендуют повторное исследование через семь – десять дней. О текущей инфекции свидетельствует возрастание титра IgG в четыре раза [6].
Лечение
Основными задачами терапии опоясывающего лишая являются быстрое купирование клинических симптомов и предупреждение развития осложнений.
Местная терапия направлена на ускорение регресса кожных высыпаний, уменьшение выраженности воспаления, предупреждение присоединения бактериальной инфекции.
В период клинической манифестации применение местных противовирусных препаратов теряет смысл. Для предупреждения бактериальной суперинфекции показаны 1–2%-ные спиртовые растворы анилиновых красителей – метиленового синего, бриллиантового зеленого, а также фукорцин. Препарат йода в остром периоде противопоказан.
При буллезной форме опоясывающего лишая пузыри аккуратно вскрывают и обрабатывают анилиновыми красителями. Возможно применение спрея с 0,05%-ным раствором хлоргексидина биглюконата. Сила рекомендации для наружных препаратов D [4].
В острой фазе также противопоказаны топические препараты, существенно снижающие местную иммунную реакцию. К таковым относят топические глюкокортикостероиды, ингибиторы кальциневрина [4].
Для эффективного и существенного сокращения острой фазы заболевания, а также для профилактики перехода болевого синдрома в хроническую форму необходимо применение системных противовирусных препаратов. Существует мнение, что чем раньше начата противовирусная терапия, тем меньше вероятность развития постгерпетической невралгии.
Среди системных противовирусных препаратов, наиболее эффективных в первые 72 часа заболевания, выделяют ацикловир (по 800 мг пять раз в сутки в течение семи дней), фамцикловир (по 500 мг три раза в сутки в течение семи дней), валацикловир (по 1000 мг три раза в сутки в течение семи дней). Сила клинических рекомендаций для данных препаратов А [4].
Детям назначают только ацикловир – по 20 мг/кг массы тела четыре раза в сутки в течение пяти дней.
Необходимо отметить, что до настоящего времени нет данных об устойчивости VZV к ацикловиру. Относительное снижение его эффективности наблюдается лишь у иммунокомпрометированных пациентов. Согласно прогнозам, устойчивость вируса теоретически может формироваться на уровне тимидинкиназы.
К альтернативным противовирусным препаратам для лечения опоясывающего лишая относят [9]:
- фоскарнет – прямой ингибитор полимеразы вирусной ДНК, применяют по 40 мг/кг внутривенно каждые восемь часов;
- видарабин – особенно эффективный в острой фазе, назначают по 10 мг/кг два раза в сутки в течение семи дней;
- соридувин – аналог нуклеозида, назначают внутрь один раз в день по 40 мг (1/100 дозы ацикловира).
На сегодняшний день на стадии клинических испытаний находится еще ряд препаратов: лобукавир, бривудин, циклокреатин, цидофовир.
При опоясывающем лишае в качестве противовоспалительной терапии применяют системные НПВП в классических дозах в соответствии с инструкциями для применения. Наиболее часто используют препараты диклофенака натрия, напроксена, при выраженной лихорадке – парацетамол. Сила клинических рекомендаций А.
Диклофенак натрия назначают в дозе 25–50 мг два раза в сутки либо до 100 мг один раз в сутки [9].
При выраженном болевом синдроме возможно сочетанное применение НПВП и транквилизаторов. Последние назначает невролог. Ганглиоблокатор Ганглерон в виде 1,5%-ного раствора применяют по 1 мл внутримышечно один раз в сутки в течение 10–12 дней или в виде капсул – по 40 мг два раза в сутки [9].
Транквилизатор карбамазепин показан в дозе 100 мг два раза в сутки, с постепенным увеличением дозы до 600–1000 мг/сут. После уменьшения боли дозу постепенно снижают до полной отмены препарата. Хлорпротиксен может быть назначен перорально в дозе 25–50 мг четыре раза в сутки в течение четырех – десяти дней [9].
В подострой и хронической фазах для лечения болевого синдрома можно использовать глюкокортикостероиды для внутриочагового введения, например триамцинолон в дозе 10 мг/мл, до 60 мг на сеанс, анестетики и глюкокортикостероиды (преднизолон) для эпидурального введения. Местно с этой целью практикуется нанесение крема EMLA, геля с лидокаином, диклофенаком натрия.
Крем с капсаицином наносится на болезненную область три – пять раз в день в течение четырех – шести недель. Капсаицин разрушает субстанцию Р в периферических окончаниях нервов и препятствует ее повторному синтезу.
Системные интерфероны: γ-интерферон по 500 000 МЕ один раз в сутки подкожно через день, курс – пять инъекций. Сила клинических рекомендаций В.
Системные антибиотики назначают в случае бактериальных осложнений.
Чрескожная электронейростимуляция – одна из немногих физиотерапевтических процедур, эффективных при постгерпетической невралгии. Электрический ток подается на пораженный дерматом, интенсивность воздействия регулируется в зависимости от ощущений.
Частое растирание сухим полотенцем может быть отнесено к тепловым процедурам, его назначают на шесть недель [9].
Многократная криотерапия на ограниченных участках кожи представляет собой не что иное, как вариант криомассажа [9].
Местные процедуры можно применять только после полного регресса везикулезных высыпаний.
Терапия опоясывающего лишая у иммунокомпрометированных пациентов проводится более интенсивно, с внутривенным введением ацикловира в дозе 10 мг/кг массы тела (500 мг/м2 поверхности тела). По достижении клинического эффекта и в отсутствие новых высыпаний возможен перевод на пероральный прием одного из препаратов ацикловира в рекомендованных дозах.
Показано также внутримышечное введение нормального человеческого иммуноглобулина в дозе 5–10 мл, на фоне выраженной иммуносупрессии это считается обязательным [8].
У беременных с опоясывающим лишаем рекомендуется применение ацикловира в классических дозах. Однако такая терапия может быть небезопасна для плода [9].
Профилактические мероприятия в отношении распространения инфекции и наблюдение за больными
Профилактические мероприятия проводятся с целью недопущения проникновения инфекции в детские коллективы, поскольку последнее угрожает вспышкой ветряной оспы.
В группу или детское учреждение, где имел место случай ветряной оспы, прекращается прием новых детей на 21 день с момента последнего посещения больным [2].
Эпидемиологическое обследование при ветряной оспе у члена детского коллектива или опоясывающем лишае у воспитателя направлено на выявление источника инфекции и определение круга лиц, одновременно с больным подвергшихся риску заражения [2].
Пациента с ветряной оспой или опоясывающим лишаем изолируют на дому. Госпитализация осуществляется только по клиническим показаниям. Как правило, она требуется взрослым больным.
Взрослые пациенты с опоясывающим лишаем обычно госпитализируются в неврологический стационар. Показания – резко выраженный болевой синдром (герпетическая и постгерпетическая невралгия).
В стационары соответствующего профиля госпитализируются пациенты, наблюдающиеся у гематолога, онколога, инфекциониста и т.п.
Пациенты с менингоэнцефалитической формой опоясывающего лишая госпитализируются в блок интенсивной терапии инфекционной клиники.
Изоляцию пациентов с ветряной оспой и взрослых пациентов с опоясывающим лишаем прекращают после отпадения корочек.
Длительность диспансерного наблюдения за переболевшим ветряной оспой у инфекциониста не регламентирована [2].
При ветряной оспе дети могут быть допущены в дошкольное учреждение в течение первых десяти дней инкубационного периода, если точно установлена дата общения.
Ослабленным детям, не болевшим ветряной оспой, в плане экстренной профилактики вводят γ-глобулин – препарат из сыворотки крови реконвалесцентов. Способ применения – 1,5–3,0 мл внутримышечно.
Необходимо отметить, что в 1995 г. эксперты Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрили вакцину против ветряной оспы: для ее производства используется живой аттенуированный вирус Varicella Zoster. Вакцина эффективна в 90% случаев и рекомендована для всех детей [7].
Продолжительность наблюдения дерматологом за больными опоясывающим лишаем определяется длительностью течения кожного синдрома. После завершения кожного процесса пациенты, как правило, снимаются с диспансерного учета. В случае возникновения постгерпетической невралгии пациент продолжает лечение у невролога.
Вакцинопрофилактика от опоясывающего лишая в клинических рекомендациях Российского общества дерматовенерологов и косметологов 2016 г. не предусмотрена.
Central State Medical Academy of the Presidential Administration of the Russian Federation
Contact person: Aleksey B. Yakovlev, aby@rinet.ru
Provided data on the etiology, pathogenesis, clinical manifestations, diagnosis and treatment of shingles and chickenpox – infectious diseases caused by the Varicella zoster virus. Considered a number of clinical cases as the illustration.

