Синдром гипотиреоза
- Аннотация
- Статья
- Ссылки
- English
Для достижения терапевтических целей рекомендуется безлактозная формула препарата.
Для достижения терапевтических целей рекомендуется безлактозная формула препарата.


Определение
Гипотиреоз – клинический синдром, обусловленный стойким или транзиторным дефицитом тиреоидных гормонов.
Эпидемиология
Распространенность первичного манифестного гипотиреоза зависит от регионов проживания, наличия йодного дефицита или избытка потребления йода, возраста и пола. Так, в США частота встречаемости гипотиреоза варьируется в пределах 3–7% [1], в Европе – 3–5%. Согласно метаанализу результатов исследований, проведенных в девяти европейских странах, распространенность недиагностированного гипотиреоза, как манифестного, так и субклинического, составляет около 5% [2].
Гипотиреоз чаще встречается у женщин и лиц старше 65 лет.
Данных об этнических различиях недостаточно.
Классификация и этиология
В зависимости от генеза выделяют первичный, вторичный, или центральный, и периферический гипотиреоз.
В клинической практике самой распространенной формой является первичный гипотиреоз в исходе полного или частичного отсутствия выработки гормонов тканью щитовидной железы. Наиболее частые причины гипотиреоза – хронический аутоиммунный тиреоидит, а также оперативные вмешательства на щитовидной железе в объеме тиреоидэктомии, субтотальной резекции, реже – гемитиреоидэктомии, терапия радиоактивным йодом (131I) по поводу различных форм зоба или опухолей щитовидной железы.
Вторичный гипотиреоз – редко (менее 1%) встречающееся патологическое состояние, развивающееся вследствие недостаточной продукции тиреотропного гормона (ТТГ) гипофизом и/или тиреолиберина (ТРГ) гипоталамусом.
В подавляющем большинстве случаев центральный гипотиреоз сочетается с недостаточностью других тропных функций аденогипофиза, то есть при гипопитуитаризме [3].
Крайне редко описывается периферический гипотиреоз (тканевый, транспортный), причиной которого является нарушение транспорта, метаболизма и действия тиреоидных гормонов в периферических тканях в результате редких генетических мутаций или тяжелых соматических заболеваний.
Классификация гипотиреоза в зависимости от этиопатогенетических механизмов представлена в табл. 1.
В группе риска развития гипотиреоза аутоиммунного генеза находятся пациенты с сочетанными аутоиммунными заболеваниями, такими как сахарный диабет 1 типа, аутоиммунный гастрит, целиакия. Гипотиреоз в исходе хронического аутоиммунного тиреоидита может манифестировать в рамках аутоиммунных полигландулярных синдромов.
Первичный гипотиреоз по степени тяжести подразделяют на субклинический, манифестный и осложненный (табл. 2).
Механизм развития
Синдром гипотиреоза включает полиморфные изменения со стороны различных органов и систем, обусловленные снижением уровня тиреоидных гормонов в организме или ослаблением их биологического эффекта на тканевом уровне.
При дефиците необходимых для нормального функционирования практически каждой клетки тиреоидных гормонов отмечаются тяжелые изменения во всех без исключения органах и системах. Универсальным изменением при тяжелом гипотиреозе считается муцинозный отек (микседема), наиболее выраженный в соединительнотканных структурах. При гипотиреозе снижаются потребление кислорода тканями, расходование энергии и утилизация энергетических субстратов. Уровень основного обмена может уменьшиться на 35–40%. При гипотиреозе также снижаются синтез и метаболизм белка, при этом у большинства пациентов отмечаются положительный азотистый баланс и повышенное содержание сывороточного альбумина.
Клиническая характеристика
Клиническая картина гипотиреоза значительно варьируется в зависимости от выраженности и длительности дефицита тиреоидных гормонов, возраста пациентов, наличия сопутствующих заболеваний, а также от индивидуальной чувствительности к дефициту тиреоидных гормонов.
В ряде случаев даже явный гипотиреоз может не иметь клинических проявлений и обнаруживаться случайно.
Для классической клинической картины гипотиреоза характерны повышенная утомляемость, слабость, отечный синдром, гиперкератоз, поредение волос на голове, бровях и ресницах, повышенная чувствительность к холоду, запоры, небольшая прибавка в весе, обусловленная как общим снижением уровня обмена веществ, так и задержкой жидкости, замедление речи, депрессивное состояние. Лицо обычно одутловатое и амимичное, кожа лица бледно-желтушного оттенка, мягкие ткани лица укрупнены. Отечность слизистой гортани проявляется низким или хриплым тембром голоса, отечность слизистой евстахиевой трубы – снижением слуха. Нарушение метаболизма липидов сопровождается повышением уровня триглицеридов, липопротеинов низкой плотности, что создает предпосылки для развития и прогрессирования атеросклероза. Даже у пациентов с субклиническим гипотиреозом определяется увеличение толщины комплекса «интима – медиа» сонных артерий, что считается независимым предиктором развития атеросклероза и фактором риска развития сердечно-сосудистых событий [4].
Поскольку в большинстве стран мира скрининг ТТГ проводится только у новорожденных и нет четких алгоритмов для исключения дисфункции щитовидной железы у взрослых, следует помнить о том, что симптомы гипотиреоза очень часто маскируют другую патологию. Именно поэтому лица с недиагностированным гипотиреозом могут длительно обследоваться у смежных специалистов и получать симптоматическую терапию, которая не будет достигать цели.
К маскам гипотиреоза можно отнести:
- гастроэнтерологические – обстипация, дискинезия желчных путей, желчнокаменная болезнь, хронический гепатит (желтуха в сочетании с повышением уровня печеночных трансаминаз);
- кардиологические – брадикардия, диастолическая гипертензия, дислипидемия, гидроперикард;
- респираторные – синдром апноэ во сне, плевральный выпот неясного генеза, хронический ларингит (апноэ во сне обусловлено не только гипотиреозом);
- неврологические – туннельные синдромы: синдром карпального канала, синдром канала малоберцового нерва;
- ревматологические – полиартрит, полисиновит, прогрессирующий остеоартроз (часто сочетаются с неврологическими масками);
- гинекологические – различные нарушения менструального цикла, такие как аменорея, полименорея, гиперменорея, меноррагия, дисфункциональные маточные кровотечения;
- гематологические – нормохромная нормоцитарная, гипохромная железодефицитная или макроцитарная В12-дефицитная анемия;
- психиатрические – депрессия, деменция.
Неспецифичность симптомов при их широкой вариабельности позволяет отнести гипотиреоз к тем редким в эндокринологии синдромам, для диагностики которых клиническая картина имеет второстепенное значение. Согласно современным представлениям, маску с гипотиреоза может снять только гормональное исследование.
Длительно текущий декомпенсированный гипотиреоз приводит к тяжелому гипотиреоидному состоянию, связанному с выраженной полиорганной недостаточностью. У многих пациентов могут снизиться жизненно важные показатели и может наступить микседематозная кома, ассоциированная с крайне неблагоприятным прогнозом и требующая реанимационных мероприятий.
Целесообразно исключать вероятность гипотиреоза у пациентов с деменцией, бесплодием, различными аутоиммунными заболеваниями или аутоиммунным гипотиреозом в семейном анамнезе, гиперхолестеринемией, дисменореей, у принимающих амиодарон или литий или подверженных риску ятрогенного гипотиреоза (например, в случае лучевой терапии области шеи и гипоталамо-гипофизарной области) [5].
Проблемы скрининга гипотиреоза у взрослых также обсуждаются для пациентов старше 60 лет [6].
Гормональные исследования
Первичный гипотиреоз определяется при концентрации ТТГ выше контрольного диапазона, в качестве такового наиболее часто используется диапазон от 0,4 до 4,0 мЕд/л. При нормальных значениях ТТГ в большинстве случаев дальнейшее гормональное исследование не проводится. При повышении концентрации ТТГ следует определить содержание свободного тироксина (св. Т4) для уточнения степени тяжести гипотиреоза. Исследование уровня свободного трийодтиронина (св. Т3) с целью диагностики гипотиреоза нецелесообразно, так как его снижение происходит только после уменьшения содержания св. Т4. Изолированное снижение св. Т3 при нормальных концентрациях ТТГ и св. Т4 наблюдается при синдроме эутиреоидной патологии, связанном с выраженными системными и органными изменениями (инфаркт миокарда, постинфарктный период, распространенный инфекционный процесс, декомпенсированный сахарный диабет), при которых нарушается периферическое дейодирование Т4 в Т3.
Для вторичного (центрального) гипотиреоза характерно одновременное снижение концентраций св. Т4 и ТТГ.
В отличие от иммуноферментного исследования ТТГ точность иммунологического исследования св. Т4 при ряде состояний, влияющих на концентрацию связывающего белка (беременность или острое заболевание), сомнительна. В таких случаях более перспективно определение уровня св. Т4 с помощью жидкостной хроматографии с тандемной масс-спектрометрией. Однако оно недоступно в большинстве медицинских учреждений [7].
К дополнительным исследованиям относятся:
- определение уровня классических антител к ткани щитовидной железы – антител к тиреопероксидазе (АТ-ТПО) и тиреоглобулину при подозрении на аутоиммунный генез гипотиреоза;
- ультразвуковое исследование щитовидной железы;
- изотопная сцинтиграфия (диагностика врожденной аномалии – агенезии или эктопии щитовидной железы);
- магнитно-резонансная томография головного мозга при подозрении на вторичный гипотиреоз в отсутствие в анамнезе хирургических вмешательств и лучевой терапии гипоталамо-гипофизарной области, а также для исключения вторичной аденомы гипофиза (тиротропиномы) в результате компенсаторной гипертрофии и гиперплазии тиреотрофов аденогипофиза при продолжительном течении недиагностированного первичного гипотиреоза.
Лечение
Первичный гипотиреоз
Золотым стандартом терапии гипотиреоза любого генеза является монотерапия левотироксином натрия в силу высокой биодоступности, эффективности, длительного опыта применения, благоприятного профиля безопасности, простоты приема [8, 9].
Начальную дозу препарата и время достижения полной заместительной дозы определяют индивидуально, исходя из возраста, массы тела, наличия сопутствующих заболеваний.
У пациентов молодого и среднего возраста без сопутствующих сердечно-сосудистых заболеваний безопасно назначение полной заместительной дозы левотироксина из расчета 1,6–1,8 мкг/кг/сут при манифестном гипотиреозе и 1 мкг/кг/сут при субклиническом.
У пожилых пациентов с сопутствующими сердечно-сосудистыми заболеваниями лечение рекомендуют начинать с 25 мкг левотироксина натрия. В дальнейшем каждые две – четыре недели дозу увеличивают на 25 мкг до достижения полной заместительной дозы. Потребность в заместительной терапии с возрастом снижается, поэтому лица пожилого возраста могут получать левотироксин натрия в дозе менее 1,6 мкг/кг/сут.
Во время беременности потребность в гормональной терапии увеличивается. Полная заместительная доза у беременных с впервые выявленным манифестным гипотиреозом составляет 2,3 мкг/кг, субклиническим – 1,2 мкг/кг. Женщинам с компенсированным гипотиреозом, получающим левотироксин, при наступлении беременности необходимо увеличить дозу препарата на 20–30% [10].
Пациенткам с гипотиреозом в менопаузе, которым назначают заместительную терапию эстрогенами, для поддержания нормальной концентрации ТТГ также может понадобиться увеличение дозы левотироксина.
При субклиническом гипотиреозе или высоконормальном уровне ТТГ во время беременности терапия левотироксином строго рекомендуется при АТ-ТПО(+) и ТТГ > 4 мЕд/л и < 10 мЕд/л и может быть рекомендована при АТ-ТПО(+) и ТТГ > 2,5 и < 4 мЕд/л, а также в отсутствие АТ-ТПО, но при ТТГ > 4,0 и < 10 мЕд/л [11, 12].
Цель заместительной терапии первичного гипотиреоза – поддерживать ТТГ в пределах референсных значений, не допуская его уменьшения до нижней границы нормы с целью исключения развития медикаментозного тиреотоксикоза. При супрессивной терапии послеоперационного гипотиреоза в исходе радикального лечения высокодифференцированного рака щитовидной железы необходимо поддерживать концентрации свободных фракций гормонов в пределах референсных, чтобы предотвратить развитие манифестного тиреотоксикоза.
Концентрация ТТГ после изменения дозы препарата меняется медленно, поэтому его исследуют не ранее чем через четыре – шесть – восемь недель после изменения дозы.
При уже подобранной дозе левотироксина контроль уровня ТТГ осуществляют один раз в 6–12 месяцев или чаще в случае ухудшения клинического состояния или изменения условий биодоступности.
Во время беременности содержание ТТГ исследуется каждые 8–12 недель.
Левотироксин натрия следует принимать за 30–40 минут до еды и как минимум с интервалом четыре часа до и после приема других препаратов или витаминов.
Несмотря на соблюдение всех рекомендаций по приему левотироксина, часть пациентов не достигают медикаментозной компенсации гипотиреоза. Так, согласно результатам ретроспективного когортного исследования, проведенного в Великобритании, после пяти лет терапии левотироксином почти у 6% пациентов концентрация ТТГ была менее 0,1 мЕд/л, более чем у 10% пациентов – сохранялась свыше 10,0 мЕд /л [13].
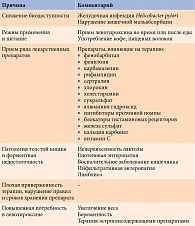
Помимо назначения или приема неадекватных доз левотироксина целей терапии мешают достигать такие факторы, как взаимодействие с биологически активными добавками или лекарствами, наличие сопутствующих заболеваний и несоблюдение правил приема и хранения препарата (табл. 3).
Вторичный гипотиреоз
Принципы заместительной терапии вторичного гипотиреоза те же, что и при первичном гипотиреозе. Цель заместительной терапии центрального гипотиреоза – поддержание концентрации св. Т4 на верхней трети нормальных значений.
Субклинический гипотиреоз
Назначение заместительной терапии при уровне ТТГ менее 10 мЕд/л не рекомендуется. Следует провести повторное исследование уровней ТТГ и св. Т4 через три – шесть месяцев.
Лечение назначают при стойком повышении уровня ТТГ. Исключение составляют беременные или женщины, планирующие беременность, которым назначение заместительной терапии показано сразу при выявлении повышенного уровня ТТГ.
Комбинированная терапия
За последние годы было проведено несколько исследований с использованием комбинированной терапии левотироксином и лиотиронином у пациентов с сохраняющимися жалобами на неудовлетворительное состояние на фоне нормализации уровня ТТГ, достигнутой на монотерапии левотироксином. В большинстве случаев такое назначение считается экспериментальным, допускается только в группах молодых пациентов, не имеющих сопутствующих сердечно-сосудистых заболеваний и не планирующих беременность. Несмотря на некоторый положительный эффект и улучшение метаболического профиля, пациенты, получавшие комбинированную терапию, как правило, не демонстрировали значимых клинических различий по сравнению с теми, кто находился на монотерапии левотироксином [14].
Возможно, к узкой терапевтической группе, в которой может быть оправданно назначение комбинированной терапии, относятся пациенты с генетическим полиморфизмом Thr92Ala D2, влияющим на ферментативную активность дейодиназы 2 в ряде тканей, включая головной мозг, и приводящим к локальному или тканевому гипотиреозу [15].
Безлактозная формула левотироксина
Для эффективной заместительной гормональной терапии важно правильно выбрать препарат левотироксина натрия.
Препараты левотироксина натрия различаются по биодоступности и биоэквивалентности, что и отражается на компенсации гипотиреоза, в том числе при смене бренда производителя [16].
На стабильность левотироксина влияет не только внешняя среда и условия хранения, но и вид наполнителя, который составляет большую часть таблетки [17].
В исследованиях H. Patel и соавт. было показано, что у препарата левотироксина, в состав которого входит лактоза, быстрее снижалась активность по сравнению с препаратом, изготовленным с использованием двухосновного фосфата кальция [17]. Так, за шесть месяцев активность действующего вещества препарата, содержащего лактозу, уменьшилась примерно на 30%, что сопровождалось накоплением от 0,8 до 5,0% влаги. При тех же условиях хранения снижение активности левотироксина натрия в препарате, произведенном с использованием двухосновного фосфата кальция, составило 15%. Безлактозная формула левотироксина более стабильна и позволяет подобрать более точные дозы для лечения гипотиреоза [18].
Кроме того, отсутствие лактозы в формуле препарата повышает безопасность терапии у пациентов с лактазной недостаточностью.
Заключение
Гипотиреоз является одним из самых распространенных эндокринных синдромов, генез которого обусловлен различными факторами. Несмотря на вариабельность клинических проявлений, ни один из признаков не является специфичным. Верификация диагноза возможна только на основании гормонального исследования. Для исключения скрытых форм гипотиреоза у ряда пациентов, в частности с полиорганными нарушениями, находящихся в терапевтическом стационаре или при обращении с жалобами на бесплодие, рекомендуется определение уровня ТТГ.
Левотироксин является эффективным и безопасным средством заместительной гормональной терапии гипотиреоза.
Несмотря на достигнутые успехи в лечении гипотиреоза, существуют проблемы недостаточной его компенсации у ряда пациентов, требующие решения.
F.M. Abdulkhabirova, PhD
National Medical Research Center for Endocrinology
Contact person: Fatima M. Abdulkhabirova, a-fatima@yandex.ru
The article deals with the issues of epidemiology, etiology, various variants of the course, the complexity of clinical diagnosis, the main and additional methods of verification of all forms of hypothyroidism. The principles of hormone replacement therapy, features of hormonal correction in manifest and subclinical hypothyroidism are discussed. Particular attention is paid to groups of patients who do not achieve medical compensation for hypothyroidism. The main factors affecting the bioavailability of levothyroxine are given. The lactose-free formula of the drug is recommended to achieve therapeutic goals.

