Терапия гипотиреоза: все ли мы знаем о ее возможностях?
- Аннотация
- Статья
- Ссылки
Гипотиреоз – одно из частых эндокринных заболеваний: его распространенность, по данным различных исследований, составляет от 0,2 до 1–2% и возрастает среди лиц старшего возраста, особенно женщин [1, 3, 6]. В возрастной популяции старше 60 лет гипотиреоз выявляется в 6–12% случаев. Причем с возрастом количество больных как манифестным, так и субклиническим гипотиреозом увеличивается [7, 8, 13]. Пациент с гипотиреозом, особенно не выявленным ранее, пациент с не всегда типичной яркой клинической картиной заболевания может встретиться в практике врача любого профиля. Диагноз нередко ставится с большим опозданием, даже при выраженной симптоматике, поэтому врачу необходимо хорошо знать клинические проявления заболевания, принципы диагностики и методы лечения.
Наиболее распространен первичный гипотиреоз (95%), вызванный патологическим процессом в самой щитовидной железе. Патология щитовидной железы может выявиться с рождения. Причинами врожденного гипотиреоза чаще являются дефекты развития органа (агенезия, дисгенезия) или врожденная несостоятельность ферментативных систем, участвующих в биосинтезе тиреоидных гормонов. В настоящее время у взрослых наиболее распространен первичный гипотиреоз, возникающий в результате аутоиммунного тиреоидита [9]. Другими частыми причинами первичного гипотиреоза являются оперативное вмешательство, терапия радиоактивным йодом.
На долю центрального гипотиреоза приходится не более 5% случаев, он обусловлен недостаточностью секреции тиреотропного гормона (ТТГ) аденогипофиза и обычно оказывается одним из проявлений гипопитуитаризма [2, 12]. Вторичный гипотиреоз развивается при воспалительных, травматических или деструктивных поражениях гипоталамо-гипофизарной области (некроз, опухоль, кисты, кровоизлияние, хирургическое вмешательство, облучение). Причина периферического гипотиреоза – резистентность тканей и органов к действию тиреоидных гормонов или образование антител к ним; эта форма заболевания встречается на практике крайне редко. По степени тяжести заболевания различают:
- субклинический гипотиреоз (или латентный) – клинические симптомы могут отсутствовать или слабо выражены; определяется повышенный уровень ТТГ крови при нормальных показателях тиреоидных гормонов. Встречается у 10–20% населения. Известно, что около 5% случаев субклинического гипотиреоза ежегодно переходят в манифестный, который в течение ближайших 4–8 лет разовьется уже у 20–50% пациентов [4, 7];
- манифестный гипотиреоз сопровождается клиническими проявлениями, определяются повышенный уровень ТТГ и снижение уровня тиреоидных гормонов в крови. Встречается у 1,5–2% женщин и 0,2% мужчин, среди лиц старше 60 лет – у 6% женщин и 2,5% мужчин;
- тяжелый гипотиреоз (длительно существующий) с исходом в гипотиреоидную (микседематозную) кому.
Клиническая картина
Клиническая картина гипотиреоза определяется недостатком тиреоидных гормонов, которые влияют практически на все процессы в организме. В результате происходит угнетение метаболических реакций и, что особенно важно, замедляются окислительные процессы, снижается активность различных ферментных систем [3, 14]. В целом для заболевания характерны неспецифичность клинической картины, нарушения функции различных органов и систем, маскирующие основные проявления патологии щитовидной железы. Кроме того, проявления гипотиреоза могут присутствовать при заболеваниях другой этиологии. Ранние симптомы тиреоидной недостаточности неспецифичны, появляются незаметно. Кроме того, в ряде случаев симптомы полностью отсутствуют, особенно это справедливо в отношении субклинической формы гипотиреоза. Однако нередко встречаются пациенты с настолько яркими проявлениями заболевания, что исследование в крови ТТГ носит лишь подтверждающий характер. Надо сказать: иногда даже при наличии выраженных симптомов этот диагноз может быть опровергнут результатами гормонального исследования.
Скорость появления симптомов зависит от характера основного заболевания. Например, после тиреоидэктомии клиническая картина гипотиреоза обычно развивается в течение 3–6 недель. Симптомы, связанные с нарушением функционального состояния ЦНС, являются наиболее постоянными: наблюдаются вялость, сонливость, апатичность, ухудшение памяти; снижаются способность концентрировать внимание, острота восприятия и реакции. Нарушается сон: появляются сонливость в дневные часы и, напротив, бессонница ночью. Психическая деятельность быстро нормализуется под влиянием заместительной терапии.
Основными наиболее беспокоящими пациентов клиническими проявлениями являются зябкость, быстрая утомляемость, вялость. Примечательно, что, несмотря на снижение или отсутствие аппетита, часто отмечается прибавка массы тела. Кроме того, снижается двигательная активность, речь становится замедленной. По мере прогрессирования гипотиреоза в коже и мягких тканях накапливаются кислые мукополисахариды, что обусловливает развитие синдрома микседемы с характерной одутловатостью лица, с грубыми чертами, отечностью конечностей. При осмотре пациентов, особенно при далеко зашедшем гипотиреозе, можно обнаружить бледность, утолщение и сухость кожных покровов, выпадение наружной трети бровей (симптом Хертога), выпадение ресниц и волос на голове (волосы на голове теряют блеск), ломкость и исчерченность ногтей, макроглоссию. При длительном дефиците тиреоидных гормонов утрачивается способность поддерживать нормальную температуру тела.
Отложение мукополисахаридов в голосовых связках и сухость слизистых оболочек дыхательных путей делают тембр голоса низким, а голос – грубым, иногда хриплым. Может снижаться острота слуха. Вентиляторные реакции на гипоксию и гиперкапнию ослаблены. Иногда отмечается синдром ночного апноэ; при тяжелом гипотиреозе сон в дневные часы также может сопровождаться остановкой дыхания. Наблюдается склонность к инфекционным заболеваниям дыхательных путей, которые отличаются вялым затяжным течением, иногда без температурных реакций.
Наиболее выраженные изменения сердечно-сосудистой системы возникают при тяжелом течении первичного гипотиреоза. Классическими проявлениями заболевания являются брадикардия, глухость сердечных тонов. Однако в случае сердечной недостаточности и анемии пульс, напротив, может быть даже учащен. Коронарный и общий кровоток замедлены. Систолическое давление снижено, диастолическое нормально или даже повышено. Пульсовое давление соответственно снижено. В полости перикарда может накапливаться транссудат, его количество, как правило, не бывает большим (15–150 мл). Перикардиальный выпот определяется у трети больных с гипотиреозом и характеризуется высоким содержанием белка, холестерина и мукоидного вещества [6, 8]. Перикардит может сочетаться с другими проявлениями полисерозита – плевральным выпотом и асцитом. Накопление в тканях и серозных полостях белка и жидкости обусловлено усиленной экстравазацией белков плазмы и недостаточностью лимфооттока. Сердце нередко увеличено в размерах за счет дилатации желудочков и увеличения объема миокарда в результате отека.
При тяжелом течении заболевания формируется «микседематозное сердце» с недостаточностью кровообращения. Первое клиническое описание «микседематозного сердца» дал Zondek в 1918 г., выделив основные его признаки – брадикардию, кардиомегалию, а позже (1938) описал характерные ЭКГ-изменения: сглаженность зубцов Р и Т. Относительно редкое развитие сердечной недостаточности при гипотиреозе связано с тем, что патологические изменения в миокарде происходят параллельно снижению основного обмена. Важно подчеркнуть, что при своевременном адекватном лечении гипотиреоза дистрофические изменения миокарда подвергаются обратному развитию, наблюдается полное исчезновение симптомов, свидетельствующих о поражении сердца [5, 14].
Поражение органов ЖКТ характеризуется отеком и атрофией слизистой, снижением моторной функции, часто определяется гипо- или ахлоргидрия. Нарушение моторики приводит к развитию дискинезии желчных путей с образованием камней, атоническим запорам, а в тяжелых случаях – кишечной непроходимости. Иногда наблюдается гепатомегалия. Функция почек при гипотиреозе также нарушается: снижается диурез из-за уменьшения скорости почечного кровотока, клубочковой фильтрации, характерна атония мочевыводящих путей, что благоприятствует развитию мочевой инфекции. Нарушения функции почек и секреции антидиуретического гормона могут приводить к гипонатриемии.
У больных с гипотиреозом нередко развивается анемия (нормохромная нормоцитарная, гипохромная железодефицитная, В12-дефицитная), что усиливает дистрофические изменения миокарда и, соответственно, усугубляет нарушения гемодинамики. Наличие мегалобластов указывает на сопутствующий аутоиммунный гастрит. Снижение агрегационной способности тромбоцитов, плазменного уровня факторов Виллебранда и IX фактора свертывания в сочетании с повышенной ломкостью капилляров усугубляет кровоточивость. Изменения опорно-двигательного аппарата характеризуются артралгиями, ригидностью мышц, выпотом в суставных полостях. Со стороны периферической нервной системы наблюдаются парестезии (обусловлены туннельными невропатиями), невралгии, нарушение вкуса; замедление сухожильных рефлексов используется в диагностике гипотиреоза.
Нарушения половой функции у женщин нередко характеризуются меноррагиями, обильными и продолжительными менструациями, часто на фоне ановуляторных циклов. У большинства пациенток с гипотиреозом имеется недостаточность лютеиновой фазы менструального цикла. Характерна функциональная гиперпролактинемия, приводящая к галакторее и аменорее.
Нелеченый первичный гипотиреоз изредка приводит к гиперплазии тиреотропных клеток гипофиза. Такие больные могут жаловаться на головную боль, нарушения зрения, а при обследовании у них иногда выявляется увеличение турецкого седла. После лечения левотироксином все эти проявления исчезают. У таких пациентов концентрация ТТГ заметно повышена и длительно не снижается до нормы. При вторичном гипотиреозе отсутствует стимулирующее воздействие ТТГ на щитовидную железу. Как показывает практика, существенных клинических отличий между выраженными формами первичного и вторичного гипотиреоза нет. В зависимости от степени поражения вторичный гипотиреоз может осложниться другими проявлениями гипоталамо-гипофизарных нарушений, которые могут на определенном этапе их развития включать снижение секреции антидиуретического гормона.
Хотя клинические симптомы гипотиреоза достаточно хорошо изучены, на практике иногда возникают определенные сложности при диагностике заболевания [3, 6, 12]. Надо сказать, что описанные клинические проявления характерны для развернутой картины недиагностированного или длительно не леченного тяжелого гипотиреоза. При этом в некоторых случаях поражение отдельных органов и систем представляется как ведущий симптом, что приводит к формированию клинических масок гипотиреоза:
- терапевтические: ИБС, гипертоническая болезнь, желчно-ка-менная болезнь, хронический колит, гломерулонефрит;
- ревматологические: полиартрит, миокардит, полисерозит;
- гематологические: анемия (нормо- и гипохромная анемия);
- психоневрологические: депрессия, остеохондроз;
- гинекологические: синдром поликистозных яичников, менометроррагии, синдром галактореи-аменореи.
В других случаях картина заболевания значительно варьирует в зависимости от тяжести и длительности тиреоидной недостаточности, а также от наличия у пациентов сопутствующих заболеваний и их возраста. Так, у пожилых пациентов симптомы гипотиреоза могут быть ошибочно расценены как проявления процесса старения, болезни Паркинсона [4, 8]. Окончательный диагноз гипотиреоза уточняется с помощью лабораторных исследований. Лабораторная диагностика заболевания довольно проста: достаточно определить сывороточные уровни ТТГ и свободного Т4; при этом ТТГ является наиболее чувствительным маркером первичного гипотиреоза [2, 3]. Для субклинического гипотиреоза характерно повышение концентрации ТТГ при нормальном уровне свободного Т4, для манифестного – повышение концентрации ТТГ и снижение свободного Т4. При вторичном гипотиреозе снижены концентрации не только Т4, но и ТТГ, хотя в ряде случаев (особенно при заболеваниях гипоталамуса) уровень ТТГ нормальный, но снижена его биологическая активность.
В клиническом анализе крови наблюдается нормо- или гипохромная анемия; в ряде случаев выявляются В12-дефицитная анемия и увеличение СОЭ. В биохимическом анализе крови отмечаются повышение уровня общего холестерина, ХС ЛПНП, триглицеридов, нередко – гипогликемия. Снижение содержания общего белка, увеличение концентрации креатинина (в отсутствие почечной недостаточности), гипонатриемия и гипоосмолярность наблюдаются при тяжелом гипотиреозе. К частым лабораторным проявлениям гипотиреоза относится повышение концентрации в сыворотке крови ферментов креатинфосфокиназы (КФК) и лактатдегидрогеназы (ЛДГ), свидетельствующее о выраженности дистрофии миокарда. В клиническом анализе мочи изредка наблюдается протеинурия.
Электрокардиографические изменения включают брадикардию, низкий вольтаж зубцов, удлинение интервала PQ, депрессию сегмента ST, часто – снижение амплитуды зубца Т или его уплощение. КТ и МРТ позволяют обнаружить изменения гипофиза (чаще – опухоль) у больных вторичным гипотиреозом. При первичном гипотиреозе иногда выявляется увеличение размеров турецкого седла, которое обусловлено гиперплазией тиреотрофов аденогипофиза.
Заместительная терапия
Примечательно, что гипотиреоз – это первое эндокринное заболевание, при котором стала использоваться заместительная терапия, обеспечивающая возмещение дефицита тиреоидных гормонов [5, 12]. Заместительная терапия гипотиреоза дает впечатляющий эффект: за несколько недель кардинально меняется не только внешность пациентов, самочувствие, но и их поведение, улучшаются умственные способности, возрастает физическая активность. Лечение всех форм заболевания является пожизненным; исключение составляет гипотиреоз, вызванный введением каких-либо медикаментов или веществ, блокирующих выработку тиреоидных гормонов (препараты лития, амиодарон, тиреостатики).
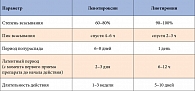
Для успешного лечения гипотиреоза необходимо знание некоторых фармакологических характеристик препаратов тиреоидных гормонов. Как видно из данных таблицы 1, эти препараты различаются по активности, скорости действия и времени циркуляции в крови. С тех пор как были изучены особенности метаболизма тиреоидных гормонов – образование основного количества трийодтиронина (Т3) из тироксина (Т4) в периферических тканях, – препаратом выбора при лечении гипотиреоза стал синтетический Т4, который обладает свойством депонирования и превращается в метаболически активный трийодтиронин в соответствии с индивидуальной потребностью [2, 6, 14].
В клиническом аспекте эффект депонирования является крайне важным: при однократном приеме L-тироксина за счет дейодирования постоянная концентрация Т3 поддерживается в течение суток, что позволяет принимать препарат раз в сутки. Вследствие резких колебаний плазменного уровня Т3 препараты L-трийодтиронина не всегда могут обеспечить эффективное действие и в то же время могут вызывать медикаментозный гипертиреоз. В отличие от L-трийодтиронина L-тироксин не вызывает резкого повышения уровня в крови Т3, что чревато опасными побочными эффектами у пожилых пациентов и больных с кардиальной патологией [4, 8, 12].
Начальная доза препарата и период достижения полной заместительной дозы определяются индивидуально в зависимости от возраста, массы тела, сопутствующей патологии, особенно кардиальной. Вся индивидуально подобранная доза принимается утром натощак. При пероральном приеме всасывается около 70–80% от принятой дозы L-тироксина; пик абсорбции препарата приходится на период между 30 и 60 мин после его приема, полностью он всасывается через 90 мин. Спустя 24–48 часов после начала лечения L-тироксином метаболическое действие становится заметным, а через 14 дней клинические симптомы гипотиреоза – менее выраженными. Следует знать, что после окончания лечения L-тироксином его действие прекращается через 2–3 недели [6, 12].
Больным моложе 55–60 лет без сердечно-сосудистой патологии L-тироксин назначают из расчета 1,6–1,8 мкг/кг массы тела в сутки; у тучных пациентов расчет дозы лучше производить исходя из идеальной массы (ориентировочная начальная доза: женщины – 75–100 мкг/сут, мужчины – 100–150 мкг/сут). Такую дозу можно назначать с самого начала лечения заболевания. В ряде случаев потребность в L-тироксине с возрастом снижается, при этом уменьшение дозы препарата может достигать 20% и составлять 1 мкг/кг массы тела [3, 5].
Особенно большую осторожность нужно проявлять при лечении больных с кардиальной патологией, поскольку у таких пациентов существует высокая восприимчивость миокарда к тиреоидным гормонам, резкое усиление метаболизма повышает нагрузку на сердце и может вызвать ухудшение течения сердечно-сосудистых заболеваний [2, 4, 14]. Иначе говоря, компенсировать гипотиреоз у такой категории больных надо постепенно. Применение минимальных стартовых доз, удлинение периода адаптации организма к терапии дают возможность проводить лечение без опасения вызвать у них аритмию, стенокардию, явления сердечной недостаточности.
У пожилых больных, особенно при наличии сердечно-сосудистых заболеваний, начальная доза препарата L-тироксина составляет 12,5–25 мкг/сут. Важно, что процесс адаптации к повышению суточной дозы до оптимально необходимой должен быть постепенным: ее следует увеличивать на 12,5–25 мкг/сут с интервалом в 4–8 недель до нормализации концентрации в крови ТТГ. Лечение проводится под контролем ЭКГ. В целом у таких пациентов L-тироксин назначается из расчета 0,9–1,0 мкг/кг массы тела в сутки [1, 4, 8]. При возникновении тахикардии или болей в области сердца доза временно уменьшается, при необходимости ограничиваются назначением суб-оптимальных доз. Кроме того, при появлении или ухудшении кардиальной симптоматики необходимо провести коррекцию кардиальной терапии.
Супрессивная терапия L-тироксином используется у больных раком щитовидной железы после операции и лечения радиоактивным йодом для профилактики рецидива опухоли. Она подразумевает использование более высокой дозы L-тироксина, подавляющей синтез ТТГ до уровня ниже нормы, что может сопровождаться появлением более или менее выраженных клинико-лабораторных симптомов тиреотоксикоза. Целью супрессивной терапии (используются дозы 2,2 мкг/кг массы тела) является снижение концентрации в крови ТТГ менее 0,1 мМЕ/л [2, 12]. При подборе индивидуальной дозы L-тироксина ориентируются прежде всего на клиническую картину и уровень в крови ТТГ.
После изменения дозы препарата, как известно, концентрация ТТГ меняется медленно, поэтому целесообразно исследовать этот показатель не ранее чем через 6–8 недель после назначения полной заместительной дозы L-тироксина. При проведении заместительной терапии первичного гипотиреоза целевым значением ТТГ является 0,5–1,5 мМЕ/л. Надо отметить, что целью заместительной терапии центрального (вторичного) гипотиреоза является поддержание содержания Т4 в крови на уровне, соответствующем верхней трети нормальных значений для этого показателя [14]. Проводя терапию больного с гипотиреозом, обязательно следует акцентировать внимание пациента на необходимости длительного и беспрерывного приема L-тироксина. В заключение следует отметить, что гипотиреоз является важной клинической проблемой. В настоящее время существует возможность проводить эффективное лечение заболевания, применяя современные препараты левотироксина.