Тревожные расстройства у больных сахарным диабетом
- Аннотация
- Статья
- Ссылки
- English
Лечение тревожных расстройств у пациентов с СД представляет сложную задачу ввиду многочисленных сопутствующих соматических заболеваний. Тофизопам (препарат Грандаксин®) является эффективным и безопасным препаратом для лечения тревожных расстройств у таких пациентов.
Лечение тревожных расстройств у пациентов с СД представляет сложную задачу ввиду многочисленных сопутствующих соматических заболеваний. Тофизопам (препарат Грандаксин®) является эффективным и безопасным препаратом для лечения тревожных расстройств у таких пациентов.
Сахарный диабет (СД) – хроническое заболевание, которое характеризуется метаболическими нарушениями и стойкой патологической гипергликемией. Оно стоит на пятом месте среди заболеваний по распространенности и шестом месте среди причин смерти лиц пожилого возраста.
Хроническое течение СД, характер осложнений, необходимость частого самоконтроля гликемии с помощью инвазивного метода обусловливают повышение риска развития психических расстройств, в особенности тревожных и депрессивных состояний. Необходимо отметить, что у пациентов с СД тревожные расстройства (ТР) нередко сочетаются с депрессией. И если изучению развития депрессий в данной группе больных в настоящее время уделяется большое внимание, взаимосвязь ТР с СД остается малоизученной. Однако ТР у больных СД отмечаются не реже, чем депрессии. Так, результаты исследования, проведенного Е.Г. Старостиной и соавт., показали, что у пациентов с СД частота ТР сопоставима с частотой депрессий – 39,5 против 40,0% [1].
Встречаемость ТР у пациентов с СД выше таковой у пациентов с другими хроническими соматическими заболеваниями. Особо значимы такие виды ТР, как фобии, паническое расстройство, генерализованное тревожное расстройство (ГТР), органическое тревожное расстройство (ОТР).
Традиционно патологическая тревога рассматривается как реакция пациента на наличие СД. Роль ТР в развитии СД пока не изучена.
Согласно существующей теории биохимическая и патогенетическая связь ТР и СД объясняется дисфункцией гипоталамо-гипофизарно-надпочечниковой оси в ответ на хронический стресс. Одно из нейроэндокринных проявлений психоэмоционального стресса – секреция гипоталамусом кортиколиберина с последующей активацией надпочечников и повышением выработки ими глюкокортикостероидов.
Хронический стресс может привести не только к истощению надпочечников, но и нарушению механизмов отрицательной обратной связи секреции кортизола. Последнее часто наблюдается при эндокринных патологиях: ожирении, нарушении толерантности к глюкозе, а также при некоторых психических расстройствах – депрессии, ТР. Хронический гиперкортицизм способствует увеличению висцерального жира, нарушению углеводного и липидного обмена. Связь между хронической тревогой и гиперсекрецией кортизола выявлена с помощью дексаметазоновой пробы [2].
Ассоциация ТР с СД и ожирением продемонстрирована в ряде работ. Так, в скрининговом исследовании A.N. Niles и соавт. при обследовании 42 249 пациентов установлено, что ТР значимо увеличивают риск развития СД (относительный риск (ОР) 1,3) и ожирения (ОР 1,2) [3]. В масштабном популяционном исследовании I.C. Chien и соавт. частота СД у пациентов с ТР оказалась значимо выше, чем в общей популяции – 11,89 против 5,92% соответственно. Распространенность СД в группе пациентов с ТР была также больше, чем в группе пациентов без ТР – 2,25 против 1,11% соответственно [4].
Эпидемиология тревожных расстройств
Симптомы патологической тревоги у пациентов с СД, согласно данным литературы, отмечаются в 40,0% случаев. При этом ГТР – в 14,0% случаев, субсиндромальная тревога – в 27,0%, что в шесть-семь раз больше, чем в популяции.
Для больных СД 2 типа более характерны постоянные формы тревоги – ГТР, ОТР и субсиндромальная, для больных СД 1 типа – приступообразная тревога в виде фобии гипогликемии и инъекций [5].
ГТР ассоциируется с усилением неспецифической воспалительной реакции, ожирением и артериальной гипертензией – факторами, которые вносят существенный вклад в развитие СД. Кроме того, ГТР может стать причиной нездорового образа жизни – недостаточной физической активности, переедания, курения, что также способствует развитию СД 2 типа.
Исследование S.S. Deschênes и соавт. продемонстрировало, что ГТР встречается у 60% пациентов с СД 1 типа. СД повышает риск развития ГТР или усиливает симптомы тревожного расстройства. При сочетании ГТР с депрессией риск развития СД 2 типа увеличивается в два раза (ОР 1,99 при 95%-ном доверительном интервале (ДИ) (1,22–3,25), p = 0,006). Взаимосвязь между изолированным ГТР и СД не выявлена. Данные результаты получены при статистическом анализе с учетом социально-демографических факторов, а также факторов, относящихся к состоянию здоровья (курение, употребление алкоголя, индекс массы тела (ИМТ)) [6].
Е.Г. Старостина и соавт. при обследовании 228 пациентов с СД 1 и 2 типов выявили ТР в 39,5% случаев, 15,0% из них приходилось на ГТР. Тревожные расстройства были более распространены среди пациентов с СД 2 типа (60,0 против 35,0%). У больных СД 2 типа чаще, чем у больных СД 1 типа, выявлялись тревожные расстройства постоянного течения: генерализованное (22,4 против 9,3%) и органическое (18,0 против 0%). Однако патологические фобии гипогликемии и инъекций инсулина фиксировались в восемь раз чаще у пациентов с СД 1 типа – 14,8 против 1,7%. Важно отметить, что в данном исследовании диагноз «тревожное расстройство» ставился по результатам не только психометрических шкал, но и консультации с врачом-психиатром [2]. В другом исследовании этого же автора, в ходе которого были обследованы 200 человек (48 мужчин и 152 женщины) с СД (СД 1 типа – 61 пациент, СД 2 типа – 139 пациентов), изучались «чистые» ТР у больных СД. Влияние ТР на течение СД оценивалось путем сравнения данных 87 пациентов с СД и ТР и данных 46 пациентов с СД, но без ТР. Тревожные расстройства выявлены у 44% участников. При этом у пациентов с СД 1 типа они фиксировались реже, чем у пациентов с СД 2 типа – 26,2 и 51,2% случаев соответственно [5].
В скрининговом исследовании L.T. Wu и соавт. тревожные расстройства обнаружены у 14% пациентов с СД 2 типа. У лиц без СД их частота составила 7,5%. С помощью логистического регрессионного анализа продемонстрировано, что наличие СД 2 типа увеличивает вероятность развития ТР, а также других психических расстройств [7].
Взаимосвязь ТР с СД у мужчин и женщин различается. Так, R. Demmer и соавт. установили, что кумулятивная частота случаев развития СД за 17 лет наблюдения у мужчин составила 11,0%, у женщин – 8,0% (p < 0,01). ТР выявляли с помощью специальных шкал. Средний балл ТР у мужчин оказался значимо выше, чем у женщин. Показатели ИМТ у женщин с ТР были значимо выше, чем у женщин без ТР, данная тенденция у мужчин не прослеживалась. Результаты многофакторного анализа продемонстрировали значимую ассоциацию между ТР и риском развития СД только у женщин. Скорее всего, это обусловлено различными копинговыми стратегиями в ответ на стресс у мужчин и женщин [8].
В другом скрининговом исследовании N. Sun и соавт. распространенность ТР среди пациентов с СД 2 типа составила 43,6%. При этом среди женщин она была выше, чем среди мужчин [9].
Взаимосвязь между ТР и СД оценивалась и в лонгитюдном исследовании S. Hasan и соавт. Период наблюдения – 27 лет. Количество участниц – 3489. Авторами показано, что СД увеличивает риск только посттравматического стрессового расстройства на протяжении жизни. У женщин с СД отмечалась большая продолжительность ТР по сравнению с женщинами без СД [10].
Влияние тревожных расстройств на течение сахарного диабета и развитие осложнений
Тревожные расстройства у пациентов с СД в первую очередь приводят к ухудшению комплаентности лечению и соблюдения рекомендаций по диете. Так, L. Gentil и соавт. установили, что ТР в сочетании с депрессией сопровождаются значимым ухудшением комплаентности к приему пероральных сахароснижающих препаратов [11]. Если у пациента есть фобия инсулина, он упорно отказывается от такой терапии. При фобии гипогликемии больной старается поддерживать более высокий уровень глюкозы в крови. Е.Г. Старостина и соавт. показали, что у пациентов с фобией гипогликемии средний уровень гликированного гемоглобина (HbA1c) на 1,3% выше, чем у пациентов без фобии. Указанная разница клинически значима в отношении риска развития осложнений СД [2].
Тревожные расстройства ассоциируются с перееданием. У пациентов с СД и ТР показатели ИМТ значительно выше, чем у пациентов с СД, но без ТР [6, 8].
Пациенты с ТР также более склонны к курению и другим вредным привычкам.
В исследовании N. Sun и соавт. отмечено, что сочетание ТР с депрессией приводит к неудовлетворительному контролю гликемии у пациентов с СД [9].
ТР являются независимым фактором риска развития сердечно-сосудистых заболеваний и их неблагоприятных исходов. В частности, в работе M. Tsai и соавт. с участием 40 896 пациентов с СД продемонстрирована ассоциация ТР с повышением риска инсульта [12].
Результаты исследования Е.Г. Старостиной и соавт. свидетельствуют, что у больных СД и ТР уровень HbA1c выше, чем у больных с СД без ТР. Для пациентов с СД 1 типа разница составила 0,9%, с СД 2 типа – 0,5% [2]. При наличии СД и ТР фиксировались более высокие значения как систолического артериального давления (САД), так и диастолического (ДАД), частота артериальной гипертензии – 85,0 против 46,0% случаев соответственно (р < 0,05). Отношение шансов для выраженных стадий микро- и макроангиопатий у пациентов с ТР составило 2,3 по сравнению с пациентами без ТР.
Помимо негативного влияния на течение диабета ТР значимо ухудшают качество жизни пациентов.
Диагностика
Своевременное выявление ТР – сложная задача, поскольку есть ряд соматических симптомов, которые сходны с симптомами диабетической автономной и дистальной нейропатии, микро- и макроангиопатиями. Выявить ТР у пациентов с СД можно с помощью психометрических шкал – Госпитальной шкалы тревоги и депрессии (HADS), шкалы Спилберга – Ханина. Данные методы диагностики доступны как врачам-эндокринологам, так и специалистам первичного звена здравоохранения.
Международная группа по выработке рекомендаций по ГТР предлагает врачам общемедицинской практики с целью скрининга заболевания задать два вопроса:
- чувствовали ли вы большую часть времени за последние четыре недели беспокойство, напряжение или тревогу;
- часто ли у вас бывает ощущение напряженности, раздражительность и нарушение сна?
Если хотя бы на один из вопросов получен утвердительный ответ, необходимо задать дополнительные вопросы для выявления ТР [13].
Группы риска развития ТР составляют пациенты с тяжелым течением диабета. ТР необходимо заподозрить у больных с лабильным течением диабета, трудно контролируемой гликемией, при плохой комплаентности лечению и несоблюдении рекомендаций по изменению образа жизни. Особую группу риска представляют пациенты с хроническими болями вследствие диабетической нейропатии. Больных, у которых отмечается выраженное увеличение массы тела, также необходимо обследовать на наличие ТР.
Симптомы ТР могут быть постоянными и приступообразными.
Тревога может быть связана с ситуациями, которые не представляют реальной опасности. Характерна тревога ожидания, опасения, склонность к отрицательным прогнозам. Нередко отмечается беспричинная тревога.
Пациенты выглядят напряженными, беспокойными, суетливыми. Они склонны постоянно поправлять одежду или волосы. Больные не в состоянии полностью расслабиться, мышечный тонус повышен. Пациенты с ТР часто прокручивают в голове прошедшие и ожидаемые события, в связи с чем могут отмечаться расстройства сна, трудности концентрации внимания, нарушение памяти. Для таких больных характерны общая слабость и повышенная утомляемость.
Однако общая слабость у пациентов с СД может быть связана как с наличием ТР, так и с длительной декомпенсацией диабета. Последнее состояние может быть исключено путем проведения лабораторного обследования.
К вегетативным симптомам тревоги относятся учащенное сердцебиение, колебания АД, головные боли, приступы тошноты, диарея, повышенное мочеиспускание, бледность или покраснение кожи.
Вегетативные симптомы ТР необходимо дифференцировать от осложнений СД, таких как автономная диабетическая нейропатия. Выявить диабетические осложнения позволяют специальные диагностические пробы.
Приступообразная тревога протекает как паническая атака – приступы резко выраженной тревоги или страха с разнообразными вегетативными проявлениями (учащенное сердцебиение, потливость, чувство удушья, тошноты). Нередко присутствуют страх смерти, боязнь сойти с ума. Приступообразную тревогу (панические расстройства) следует дифференцировать от гипогликемии. Единственным достоверным подтверждением последней считается уровень глюкозы в крови ниже 3,3 ммоль/л, определяемый с помощью глюкометра.
Если пациент страдает сердечно-сосудистыми заболеваниями, панические атаки следует также дифференцировать от приступов стенокардии, нарушения сердечного ритма.
Лечение
При ТР показана как медикаментозная, так и психотерапия (преимущественно когнитивно-поведенческая и релаксационные техники).
К сожалению, сегодня качественная психотерапевтическая помощь недоступна для большинства населения, поэтому особое значение приобретает фармакотерапия.
Среди пациентов с СД и ТР (n = 90), обследованных Е.Г. Старостиной и соавт., большинство принимали противотревожные препараты, назначенные терапевтами, неврологами или самостоятельно. При этом их дозы были недостаточными, курсы лечения – короткими или, напротив, очень длинными. Препараты оказывались малоэффективными (растительные средства) либо имели высокий потенциал зависимости и другие побочные эффекты (фенобарбитал в составе Корвалола и аналогов, бензодиазепины) [2]. В другом исследовании Е.Г. Старостиной и соавт. из 87 пациентов с ТР и СД только 8,0% ранее обращались к психиатру и неврологу. Психотропные препараты ранее принимали 59,8% больных с ТР, причем в 82,7% случаев самостоятельно, без консультации психиатра или невролога. В подавляющем большинстве случаев это были средства, содержащие фенобарбитал и бензодиазепины [5].
На сегодняшний день при ТР применяются антидепрессанты, антипсихотики и анксиолитики. Из первой группы препаратов могут использоваться селективные ингибиторы обратного захвата серотонина (СИОЗС) и трициклики (ТЦ). Назначать ТЦ больным СД необходимо с осторожностью из-за риска увеличения массы тела и ухудшения гликемического профиля на фоне такой терапии. Кроме того, указанные препараты обладают выраженными холино- и адренергическими побочными эффектами, что ограничивает их применение у пациентов с сопутствующими соматическими заболеваниями. Относительным недостатком СИОЗС считаются усиление на ранних этапах лечения отдельных симптомов ТР и отсроченный противотревожный эффект. Среди неблагоприятных реакций СИОЗС выделяют тошноту, усиление аппетита, сексуальные дисфункции. Применение антипсихотиков у пациентов с СД также имеет ряд ограничений: риск увеличения массы тела, головокружения, избыточная седация.
Традиционные бензодиазепины (феназепам, алпразолам, клоназепам), относящиеся к анксиолитикам, не рекомендуется использовать длительное время, поскольку через 14 дней от начала лечения развивается фармакологическая зависимость.
Грандаксин
Терапия ТР требует длительного приема противотревожных препаратов. Из группы бензодиазепинов только тофизопам (препарат Грандаксин, Венгрия) разрешен к применению в течение трех месяцев.
Грандаксин обладает противотревожным и вегетостабилизирующим эффектами, при этом седативный и миорелаксирующий эффекты отсутствуют, что крайне важно для пациентов пожилого и старческого возраста [14]. Кроме того, Грандаксин не обладает кардиотоксичностью, что актуально для пациентов с СД и сопутствующими заболеваниями сердечно-сосудистой системы [15].
Удобный режим дозирования и невысокая стоимость являются дополнительными преимуществами Грандаксина.
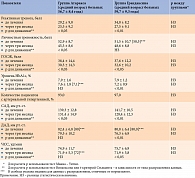
Эффективность терапии ТР тофизопамом (Грандаксином) и гидроксизином (Атараксом) у пациентов с СД изучалась Е.Г. Старостиной и соавт. в ходе открытого сравнительного рандомизированного проспективного исследования. Участники – 60 пациентов с СД и ТР. Длительность лечения – три месяца. Период наблюдения после отмены препаратов – один месяц. Состояние пациентов до начала лечения, через три месяца лечения и через месяц после его окончания оценивали с помощью шкалы Спилберга – Ханина, Гиссенского опросника психосоматических жалоб (ГОСЖ). Тофизопам назначался в средней терапевтической дозе – 50 мг три раза в сутки.
Противотревожная терапия сопровождалась уменьшением психологических симптомов ТР. Хороший эффект отмечался примерно у 30,0% пациентов, удовлетворительный – у 60,0%, отсутствие эффекта – у 9,0% пациентов. Результаты сравнения эффективности Атаракса и Грандаксина представлены в таблице.
У пациентов, получавших Грандаксин, наблюдалось улучшение углеводного обмена – снижение уровня HbA1c. У принимавших Атаракс динамика HbA1c не достигла статистической значимости. Кроме того, лечение Грандаксином в отличие от лечения Атараксом сопровождалось значимым уменьшением частоты сердечных сокращений, САД и ДАД.
По окончании курса лечения Грандаксин был отменен одномоментно, признаков синдрома отмены у пациентов не зафиксировано. Переносимость Грандаксина характеризовалась как хорошая. Через месяц после лечения рецидива ТР не отмечено [16].
Положительное влияние Грандаксина на сердечно-сосудистую систему у пациентов с ишемической болезнью сердца (ИБС) продемонстрировано и в исследовании К.Ю. Скворцова и соавт. Показано, что добавление Грандаксина к комплексной антиангинальной терапии у пациентов с ИБС сопровождалось не только уменьшением выраженности тревожно-депрессивного расстройства, но и более выраженным уменьшением общей длительности ишемии (на 53,0% по сравнению с пациентами, не получавшими Грандаксин) [17].
В работе Э.В. Кулешовой препарат Грандаксин применялся у 23 больных ИБС и разными вариантами болевого синдрома. На фоне терапии наблюдалось уменьшение психоэмоциональных расстройств в 19 (82,0%) случаях. У восьми из 12 пациентов с атипичным болевым синдромом зафиксировано его снижение. Ни у одного пациента частота и интенсивность типичных приступов стенокардии напряжения существенно не менялись [15].
Таким образом, Грандаксин может рассматриваться как эффективный и безопасный препарат для лечения ТР у пациентов с СД.
O.A. Yunilaynen
Scientific Center of Mental Health
Contact person: Olga Aleksandrovna Yunilaynen, olga84j@yandex.ru
Anxiety disorders are common in patients with diabetes mellitus (DM), especially in type 2 DM. Anxiety disorders profoundly worsen disease compensation. Hence, a risk of developing diabetic complications is increased as well as patients’ quality of life is lowered. In connection with this, it is necessary to timely reveal anxiety disorders in such patients.
Treatment of anxiety disorders in DM patients is a complex issue due to multiple somatic comorbidities. Tofisopam (Grandaxin®) is efficient and safe drug foor treatment of anxiety disorders in DM patients.