Возможности расширенного эндоскопического эндоназального подхода у пациентки с гигантской остеомой верхнечелюстной пазухи
- Аннотация
- Статья
- Ссылки
- English
В статье представлен клинический случай пациентки с гигантской остеомой, заполнившей практически всю верхнечелюстную пазуху слева. В анамнезе у пациентки уже имелись операции, выполненные с помощью наружных доступов. Их осуществление не позволило полностью удалить новообразование. Соответственно основная жалоба пациентки – сильная лицевая боль. Эту клиническую картину мы связали с компрессией подглазничного нерва. Нами был выполнен расширенный эндоскопический подход к верхнечелюстной пазухе с частичным удалением структур ее медиальной стенки. Благодаря этому в ходе операции нам удалось полностью удалить доброкачественное новообразование. На седьмые сутки после операции лицевая боль полностью регрессировала.
Данный клинический случай демонстрирует значительные преимущества эндоназальной операции перед внешними доступами: быструю послеоперационную реабилитацию, отсутствие косметического дефекта и выраженной хирургической травмы, а также относительную функциональность вмешательства даже с таким гигантским образованием. Эндоскопические расширенные подходы к околоносовым пазухам высокоэффективны.
В статье представлен клинический случай пациентки с гигантской остеомой, заполнившей практически всю верхнечелюстную пазуху слева. В анамнезе у пациентки уже имелись операции, выполненные с помощью наружных доступов. Их осуществление не позволило полностью удалить новообразование. Соответственно основная жалоба пациентки – сильная лицевая боль. Эту клиническую картину мы связали с компрессией подглазничного нерва. Нами был выполнен расширенный эндоскопический подход к верхнечелюстной пазухе с частичным удалением структур ее медиальной стенки. Благодаря этому в ходе операции нам удалось полностью удалить доброкачественное новообразование. На седьмые сутки после операции лицевая боль полностью регрессировала.
Данный клинический случай демонстрирует значительные преимущества эндоназальной операции перед внешними доступами: быструю послеоперационную реабилитацию, отсутствие косметического дефекта и выраженной хирургической травмы, а также относительную функциональность вмешательства даже с таким гигантским образованием. Эндоскопические расширенные подходы к околоносовым пазухам высокоэффективны.
Введение
В настоящее время способы хирургического лечения заболеваний верхнечелюстной пазухи подразделяют в зависимости от доступа на наружные и эндоназальные эндоскопические.
Наиболее часто применяемый доступ к верхнечелюстной пазухе через переднюю стенку был описан независимо Д. Колдуэллом в 1893 г. [1] и Г. Люком в 1897 г. [2]. Эту процедуру особенно широко использовали в XX в. На данный момент частота ее выполнения постепенно снижается, что связано с внедрением эндоскопической хирургии.
Одна из распространенных методик наружного доступа – операция Денкера, предложенная в 1906 г., основана на концепции соединения верхнечелюстной пазухи с полостью носа путем удаления передней и медиальной стенок верхнечелюстной пазухи через трансоральные или трансфациальные наружные разрезы [3]. Такая операция и ее модификации до сих пор используются при онкологических вмешательствах [4]. Негативные последствия подобной операции возникают часто. Они включают невралгию второй ветви тройничного нерва, послеоперационные парестезии средней зоны лица на стороне оперативного вмешательства, зубную боль, в ряде случаев косметический дефект и облитерацию верхнечелюстной пазухи с последующим образованием мукоцеле [5].
Появление эндоскопического оборудования и детальное изучение анатомии и физиологии остиомеатального комплекса способствовали широкому развитию эндоназальных подходов к верхнечелюстной пазухе, сделав эти вмешательства функциональными [6, 7]. Эндоназальное эндоскопическое расширение естественного соустья верхнечелюстной пазухи позволяет значительно улучшить состояние пациентов с хроническими воспалительными заболеваниями и доставку лекарственных препаратов в полость пазухи. Кроме того, такой доступ делает возможным удаление кистоподобных новообразований и инородных тел, которые можно визуализировать через средний носовой ход [8]. При труднодоступной локализации инородных тел или доброкачественных опухолей существует множество вариантов эндоскопических эндоназальных доступов. Самыми распространенными являются инфротурбинарный и прелакримальный [9–12]. Для удаления гигантских новообразований верхнечелюстной пазухи или купирования распространенного патологического процесса существуют расширенные эндоназальные эндоскопические подходы к структурам этой области [13–15]. От наружных доступов их отличают сравнительно низкий операционный травматизм, максимальное сохранение функции нервов, отсутствие или минимальный косметический дефект и быстрая реабилитация больных.
Клинический случай
Под нашим наблюдением находилась пациентка А. 32 лет с жалобами на выраженную лицевую боль в проекции верхнечелюстной пазухи слева, чувство давления на левый глаз. На фоне применения нестероидных противовоспалительных препаратов (НПВП) интенсивность боли снижалась, но полностью не купировалась.
Из анамнеза известно, что впервые боль появилась более семи лет назад и при использовании НПВП полностью исчезала. Появление боли пациентка связывала с зубочелюстной патологией. При обследовании у стоматолога была обнаружена ретенция 28-го зуба, а на рентгенограмме – нарушение пневматизации верхнечелюстной пазухи слева округлой тенью костной плотности с ровными краями. В связи с постепенным нарастанием интенсивности, а также локализацией боли пациентка была госпитализирована в отделение челюстно-лицевой хирургии для планового хирургического лечения с диагнозом ретенции 28-го зуба, инородного тела левой верхнечелюстной пазухи. Выполнены оперативное лечение в объеме альвеолотомии, удаления 28-го зуба, гайморотомии слева. В ходе операции возникло массивное кровотечение, которое удалось купировать интраоперационно. Оперирующей бригадой было решено остановить операцию из-за выраженной кровопотери. Со слов пациентки, в послеоперационном периоде отмечала рвоту кофейной гущей, а также слабость. После обследования у терапевта выявлена железодефицитная анемия. Назначено соответствующие лечение.
Через три года была повторно госпитализирована по поводу увеличения интенсивности боли в то же отделение с диагнозом новообразования верхнечелюстной пазухи слева. Выполнено ревизионное оперативное лечение в объеме вскрытия верхнечелюстной пазухи по Колдуэллу – Люку с целью удаления новообразования. В раннем послеоперационном периоде болевой синдром незначительно снизился. Через полгода пациентка отметила нарастание болевого синдрома.
Со слов пациентки, с учетом сохранявшегося болевого синдрома, а также неоднократных оперативных вмешательств ей было предложено лечение в объеме резекции верхней челюсти слева, от которого она отказалась.
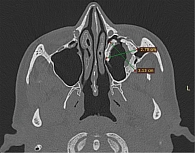
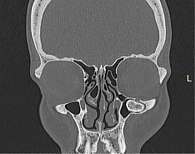
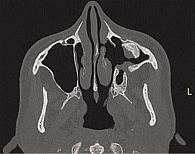
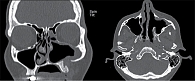
В 2022 г. обратилась в Санкт-Петербургский научно-исследовательский институт уха, горла, носа и речи для решения вопроса об оперативном лечении и его тактике. На представленной компьютерной томограмме полости носа и околоносовых пазух визуализировалось новообразование костной плотности кольцевидной формы, заполнившее субтотально верхнечелюстную пазуху слева, размером 3,13 × 2,70 см с зоной роста в области задней стенки верхнечелюстной пазухи (рис. 1–3). Новообразование интимно прилегало к верхней, задней и медиальной стенкам верхнечелюстной пазухи с сохранением пневматизации пространства в области угла между передней и задней стенками – скуловой бухты. Имелись костные дефекты: в области задней стенки верхнечелюстной пазухи, ведущие в крыловидно-небную ямку, в области передней стенки и альвеолярного отростка верхней челюсти с сохранением мягкотканных структур в указанных областях. Наблюдались антростома в области нижнего носового хода, дефект в медиальной трети нижней носовой раковины, а также признаки умеренного искривления перегородки носа и пневматизированных средних носовых раковин с двух сторон.
Костный дефект в области задней стенки верхнечелюстной пазухи, ведущий в крыловидно-небную ямку, вероятнее всего, связан с интраоперационным повреждением во время первой операции, по поводу чего у пациентки возникли массивное интраоперационное кровотечение, травма клиновидно-небной артерии.
В предоперационном периоде пациентка прошла полный осмотр и лечение у гастроэнтеролога по поводу язвы желудка, развившейся на фоне длительного и регулярного употребления НПВП.
В данном случае эндоскопическая эндоназальная методика была основной тактикой хирургического лечения, однако о возможном увеличении объема операции пациентка была предупреждена.
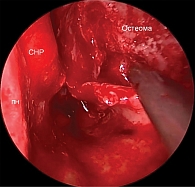
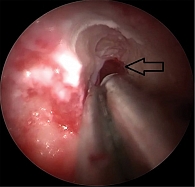
На первом этапе для лучшей визуализации пазухи выполнили частичную подслизистую резекцию искривленного участка перегородки носа в проекции нижнего и среднего носового хода. На следующем этапе осуществили прелакримальный доступ, но визуализация образования была недостаточна. Кроме того, из-за уже имевшейся антростомы в медиальной стенке верхнечелюстной пазухи и дефекта нижней носовой раковины сформированный лоскут был нестабильный. В связи с этим было принято решение провести расширенную максиллотомию. Были удалены нижняя носовая раковина, медиальная стенка верхнечелюстной пазухи, крючковидный отросток и дистальная часть носослезного канала. При этом сохранены средняя носовая раковина и часть слезоотводящего протока (рис. 4).
После сформированного широкого эндоскопического доступа и частичной редукции новообразования было принято решение фрагментировать новообразование. Сначала выполнили вертикальный пропил на границе медиальной и задней стенок, что позволило удалить часть новообразования и улучшить визуализацию. Далее сделали пропил в область угла между передней и задней стенками верхнечелюстной пазухи (скуловая бухта) для четкой визуализации границ новообразования с возможностью последующего безопасного фрагментирования новообразования в области верхней стенки (рис. 5).
Данная тактика позволила удалить единым блоком часть образования, которая прилежала к передней и верхней стенкам пазухи, без их повреждений.
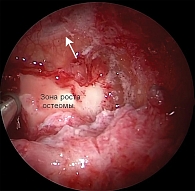
Для полной фрагментации был выполнен горизонтальный пропил в области задней стенки с последующей редукцией новообразования в области зоны роста так, чтобы не определялись «ступеньки» с задней стенкой пазухи (рис. 6).
Операция завершилась тампонадой верхнечелюстной пазухи слева и полости носа гемостатическими губками.
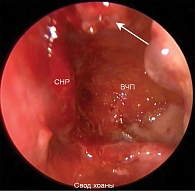
В послеоперационном периоде пациентка чувствовала себя удовлетворительно. Растампонирование полости носа было проведено на вторые сутки после операции, после чего ежедневно осуществлялась послеоперационная инструментальная санация полости носа и пазухи. Поскольку были удалены медиальная стенка и дистальный отдел слезовыводящего протока, мы ожидали рубцового стеноза с его последующей обструкцией. Однако в ходе ежедневного ухода за послеоперационной раной культя слезовыводящего протока полностью эпителизировалась (рис. 7). При надавливании в проекции слезного мешка мы получали слезу в достаточном количестве. Эпифора у пациентки не отмечалась. При выписке даны рекомендации о последующем наблюдении у оториноларинголога и офтальмолога.
В послеоперационном периоде пациентка сразу же отметила существенное снижение интенсивности боли, которая полностью исчезла через семь дней после операции. При проведении компьютерной томографии полости носа и околоносовых пазух на восьмые сутки после операции фрагментов новообразования не отмечалось (рис. 8). На текущий момент срок наблюдения после операции составляет шесть месяцев. Жалоб со стороны ЛОР-органов у пациентки нет.
Выводы
Данный клинический случай демонстрирует значительное преимущество эндоназальной операции перед наружными доступами. Речь идет о быстрой послеоперационной реабилитации, отсутствии косметического дефекта и низком интраоперационном травматизме. Очевидными стали и такие факты, как сохранение функциональности слезовыводящего протока, отсутствие послеоперационного риносинусита, синдрома «пустого носа», а также относительная функциональность вмешательства даже при гигантском образовании.
Полученные результаты позволяют говорить о высокой эффективности эндоскопических расширенных подходов к околоносовым пазухам.
S.S. Gaydukov, PhD, A.V. Voronov, PhD, A.Yu. Golubev
Saint Petersburg Institute of Ear, Throat, Nose and Speech
Contact person: Arseny Yu. Golubev, arseni-golubev@yandex.ru
Both external and endoscopic approaches are widely used in maxillary sinus surgery. The main disadvantages of external accesses include high intraoperative traumatism with a long recovery period and complications, compared with functional endonasal operations. Endoscopic accesses can be divided into functional and extended. Functional approaches include approaches through the middle nasal passage with the expansion of the natural anastomosis and through the lower nasal passage, with the closure of the formed antrostomy flap at the end of the operation. During extended endoscopic accesses to the maxillary sinus cavity and its structures, it is necessary to remove some of the functionally significant anatomical formations, and this, in turn, can lead to various types of complications. The main purpose of such surgery is to remove various kinds of neoplasms.
The article presents a clinical case of a patient with a giant osteoma that fills almost the entire maxillary sinus on the left. In the anamnesis, the patient had already had operations performed using external accesses, the implementation of which did not allow the neoplasm to be completely removed, and, accordingly, the main complaint in this patient – severe facial pain persisted. We associated this clinical picture with compression of the infraorbital nerve. We performed an extended endoscopic approach to the maxillary sinus with partial removal of its medial wall structures. Thanks to this, during the operation we were able to completely remove the benign neoplasm. By 7 days after surgery, the previously described facial pain had completely regressed.
This example demonstrates the significant advantages of endonasal surgery compared to external approaches, namely: rapid postoperative rehabilitation of patients, absence of cosmetic defect and pronounced surgical trauma, as well as the relative functionality of the intervention even with such a giant formation. Thus, endoscopic extended approaches to the paranasal sinuses show their high efficiency.

