Гигантская опухоль яичника у 16-летней девочки
- Аннотация
- Статья
- Ссылки
- English
В статье представлен показательный клинический случай возникновения гигантской муцинозной цистаденомы яичника у девочки-подростка, требующей проведения дифференциальной диагностики с образованиями иной локализации. Пациентка Ф., 16 лет, поступила в стационар по направлению из одного из регионов РФ. Причиной обращения пациентки к гинекологу по месту жительства послужили боли в нижних отделах живота в течение месяца и увеличение размеров живота. Пациентку направили в стационар для уточнения диагноза и дальнейшего лечения. Проведено радикальное оперативное лечение – удаление кисты левого яичника с использованием видеоэндоскопических технологий.
В статье представлен показательный клинический случай возникновения гигантской муцинозной цистаденомы яичника у девочки-подростка, требующей проведения дифференциальной диагностики с образованиями иной локализации. Пациентка Ф., 16 лет, поступила в стационар по направлению из одного из регионов РФ. Причиной обращения пациентки к гинекологу по месту жительства послужили боли в нижних отделах живота в течение месяца и увеличение размеров живота. Пациентку направили в стационар для уточнения диагноза и дальнейшего лечения. Проведено радикальное оперативное лечение – удаление кисты левого яичника с использованием видеоэндоскопических технологий.

Актуальность
Новообразования органов малого таза являются важной и актуальной проблемой современной медицины. Данная патология затрагивает не только женщин, но и девочек до 18 лет [1]. Особое внимание следует обращать на доброкачественные опухоли яичников – объемные образования из ткани яичников, возникающие в любом возрасте, снижающие репродуктивный потенциал и характеризующиеся риском малигнизации [2]. Важной составляющей репродуктивного потенциала девочки является состояние репродуктивной системы, а, согласно статистике, распространенность гинекологических заболеваний у детей – 300:1000 [3]. По данным различных источников, их частота среди всех опухолей половых органов за последние десять лет увеличилась с 6–11 до 19–25%. Согласно американской базе данных, частота новых случаев составляет 11,7:100 000 женщин в год [4, 5]. У детей они встречаются реже, чем у взрослых, – 1–4,6% случаев [6]. В последние годы в медицинской литературе сообщается об увеличении частоты встречаемости опухолей яичников у девочек, что может быть объяснено тенденцией к более раннему началу полового созревания, повышением обращаемости и улучшением диагностических возможностей [7].
Нередко специалисты сталкиваются с трудностями в диагностике доброкачественных новообразований яичников, что связано с частым бессимптомным течением опухолей яичников. Поэтому крайне важно проводить профосмотры и комплексное ультразвуковое исследование (УЗИ) брюшной полости (включая малый таз) в декретированные сроки. При гигантских размерах опухоли не исключено нарушение функции близлежащих органов: мочевого пузыря, прямой кишки, проявляющееся нарушением оттока мочи и акта дефекации. Могут отмечаться нарушения менструального цикла [8]. Среди возможных осложнений выделяют перекрут ножки яичникового образования или придатков матки, разрыв, кровоизлияние, нагноение, нарушение функции тазовых органов, клинически проявляющиеся симптомами «острого живота». Обычно девочек с данными осложнениями экстренно госпитализируют в стационар с подозрением на аппендицит или иную острую хирургическую патологию [9].
Дифференциальная диагностика
При выявлении новообразования в малом тазу специалисту необходимо провести дифференциальную диагностику опухоли яичника и опухолей других локализаций, в том числе забрюшинного пространства [10].
Киста брыжейки
Распространенность опухолей брыжейки составляет 1:200–350 000 населения. На кистозные опухоли приходится 40–60%. Брыжеечные кисты необходимо дифференцировать с кистами яичника, общего желчного протока, поджелудочной железы, почек, селезенки, печени, сальника.
Лимфангиома – доброкачественная опухоль, развивающаяся из лимфатических сосудов. В большинстве случаев новообразование локализуется в подмышечной области и на шее, но иногда обнаруживается в забрюшинном пространстве, органах брюшной полости и брыжейке кишечника. Данная патология может протекать бессимптомно. Выявляется при развитии таких осложнений, как острая кишечная непроходимость, инфаркт стенки кишки, разрыв кисты в брюшную полость с развитием перитонита, а также при достижении гигантских размеров [11].
Киста большого сальника
В сальнике могут обнаруживаться доброкачественные опухоли: кистома, фиброма, липома. Причина возникновения кисты большого сальника – закупорка лимфатических протоков или разрастание отщепившегося зачатка лимфатической ткани, не связанной с лимфатической системой. Стенка кисты тонкая, содержимое прозрачное. Кисты встречаются в любом возрасте, их объем различен – от 1 мл до 1 л и более. Клиническая картина зависит от размеров кисты (вздутие живота, чувство тяжести и дискомфорта при очень больших образованиях). Возможные осложнения кисты большого сальника – кишечная непроходимость, воспаление или перекрут кисты [12, 13].
Энтерокистома
Энтерокистома – образование, возникающее вследствие облитерации обоих концов желточного протока и сохранившейся необлитерированной его средней части. Энтерокистома постепенно растягивается и заполняется секретом слизистой оболочки. В большинстве случаев заболевание протекает бессимптомно. Возможно развитие серьезных осложнений: кишечная непроходимость, инфицирование содержимого кисты [10].
Опухоль почки
К доброкачественным опухолям почки, о которых сообщается в литературе, относятся аденома, ангиома, фиброма, миома и смешанная группа, состоящая из различных элементов других типов. Как правило, их подразделяют на две основные группы в зависимости от размера:
- небольшие, часто множественные опухоли, варьирующиеся по размеру от микроскопических до 1–2 см в диаметре;
- большие одиночные новообразования. Обнаруживаются в течение жизни и требуют хирургического лечения. При достижении опухолью больших размеров у пациентов отмечаются увеличение живота, снижение активности и аппетита, периодическая боль в животе [14].
Непаразитарные кисты селезенки
Непаразитарные кисты селезенки встречаются достаточно редко. В структуре заболеваний селезенки на их долю приходится 0,5–2%. Они могут быть паразитарного или непаразитарного происхождения. Непаразитарные кисты классифицируются на первичные (истинные) и вторичные (ложные). Первичные кисты также называются истинными, врожденными, эпидермоидными или эпителиальными.
Первичные кисты селезенки составляют 10% всех доброкачественных непаразитарных кист селезенки и считаются наиболее частым типом кист селезенки у детей. Соединительнотканная оболочка истинных кист выстлана эндотелием или эпителием, а ложные кисты не имеют выстилки. Среди истинных кист выделяют: дилатационные (вследствие расширения сосудов); врожденные, образующиеся из-за отшнуровки зародышевого эндотелия брюшины и его погружения в ткань развивающейся селезенки; кисты опухолевого генеза (кистозно перерожденные лимфангиомы или гемангиомы, дермоидные и эпидермоидные кисты).
Причина образования ложных кист – травма с образованием крупной гематомы, которая подвергается аутолитическому распаду, вследствие чего образуется фиброзная капсула. Среди ложных кист различают воспалительные (вследствие малярии, туберкулеза и лейшманиоза) и дегенеративные, образующиеся вторично на фоне нарушения кровообращения [12].
Обычно кисты селезенки обнаруживаются случайно во время УЗИ. Появление симптомов напрямую связано не только с размером кисты, но и развитием осложнений. Когда кисты достигают больших размеров, у пациентов могут наблюдаться увеличение живота в области левого подреберья, местная или направленная боль, симптомы, вызванные сдавливанием соседних структур (например, тошнота, рвота, метеоризм, диарея), иногда осложнения, такие как инфицирование кисты селезенки, разрыв кисты с распространением ее содержимого в брюшную полость и/или кровотечение [15].
Диагностика
Для постановки диагноза используют следующие методы обследования: сбор анамнеза, физикальное обследование, лабораторные диагностические исследования, инструментальную диагностику.
При проведении физикального обследования важны оценка роста, массы тела и индекса массы тела (ИМТ) в сопоставлении с параметрами центильных таблиц возрастных нормативов, определение стадии полового созревания по шкале Таннера с указанием балльной оценки состояния молочных желез (В1–5) и лобкового оволосения (Р1–5). Абдоминальная пальпация позволяет выявить вздутие живота, объемное образование органов брюшной полости или малого таза больших размеров. Наружный осмотр исключает образования и воспалительные заболевания вульвы, устанавливает правильность развития половых органов, их соответствие паспортному полу.
Лабораторные диагностические исследования – определение уровня онкомаркеров. СА-125 – основной маркер, используемый для дифференциальной диагностики злокачественных опухолей яичников эпителиального генеза. Бета-ХГЧ – хорионический гонадотропин – маркер, который играет важную роль в диагностике герминогенных опухолей, особенно дисгермином, хорионкарцином и т.д. СА-19-9 может использоваться для диагностики метастатических поражений яичника (в последние годы применяется в диагностике истинных кист селезенки). HE-4 – дополнительный маркер эпителиального рака яичников, оценивается в сочетании с СА-125, высокочувствителен в определении рака яичников, даже на ранних стадиях заболевания. АФП – альфа-фетопротеин – патогномоничен для герминогенных опухолей, в частности опухолей желточного мешка. ЛДГ – лактатдегидрогеназа – специфический маркер для чистой дисгерминомы [16].
Инструментальная диагностика предусматривает проведение УЗИ органов малого таза (девушкам, ведущим половую жизнь, предпочтительно выполнение УЗИ органов малого таза трансвагинально). Компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и позитронно-эмиссионная томография (ПЭТ-КТ) не рекомендованы для первичного обследования при опухолях яичников. Однако при подозрении на злокачественную опухоль рекомендовано выполнение КТ брюшной полости и грудной клетки с контрастированием, а также МРТ брюшной полости с контрастированием.
Рассмотрим клинический случай с акцентом на дифференциальную диагностику опухолей яичника и новообразований иной локализации. Муцинозная цистаденома – кистозное образование яичника, относящееся к доброкачественным эпителиальным опухолям, составляет 20–25% всех доброкачественных опухолей яичника. Злокачественная трансформация возможна в 5–10% случаев. Муцинозная цистаденома может быть диагностирована в любом возрасте. Опухоль не характеризуется гормональной активностью и может достигать огромных размеров, занимая всю брюшную полость [17].
Клинический случай
Пациентка Ф., 16 лет, поступила по направлению от одного из регионов РФ в гинекологическое отделение. Причиной обращения к специалисту послужили боли в нижних отделах живота в течение месяца и увеличение размеров живота. По месту жительства проведено УЗИ органов малого таза: в проекции левого яичника выявлено объемное образование огромных размеров – более 20 см в диаметре, жидкостное, многокамерное. Предварительный диагноз: объемное образование малого таза, кистома левого яичника (?).
Через пять дней после УЗИ по месту жительства была проведена мультиспиральная компьютерная томография органов брюшной полости с контрастированием для уточнения локализации образования. Выявлено объемное образование, занимающее всю полость малого таза, – 20 × 10 × 23 см, вероятнее всего – опухоль левого яичника. Направлена в Российскую детскую клиническую больницу Российского национального исследовательского медицинского университета им. Н.И. Пирогова для уточнения диагноза и дальнейшего лечения.
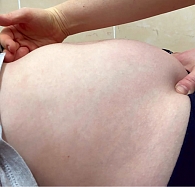
Состояние пациентки при поступлении средней тяжести, сознание ясное. Температура тела 36,6 °C. Телосложение нормостеническое. Физическое развитие гармоничное. Рост – 163 см, вес – 60 кг, ИМТ – 22,6 кг/м2. Кожные покровы и видимые слизистые нормальной окраски. Цианоз отсутствует. Молочные железы развиты симметрично, ареолы без изменений, отделяемого нет. Костно-мышечная система без видимой патологии. Периферические лимфатические узлы не увеличены. Сердечные тоны ясные, ритмичные. Над легкими ясный легочный звук, дыхание везикулярное, хрипы отсутствуют. Печень и селезенка не увеличены. Живот увеличен в объеме, плотный, безболезненный (рис. 1). Симптомы раздражения брюшины отсутствуют. Стул регулярный, мочеиспускание свободное, безболезненное.
Данные анамнеза: менструации с 11 лет, по 5–7 дней через 28 дней, умеренные, безболезненные, нерегулярные. Ацикличные выделения отрицает. Масса при рождении – 3710 г, длина – 54 см.
Гинекологический осмотр: наружные половые органы развиты правильно, клитор не увеличен, гимен эстрогенизирован, выделения слизистые скудные. Формула полового развития по Таннеру: Ма3 Pb3 Ax2 Ме11. Двуручное исследование: весь малый таз и часть брюшной полости занимает образование тугоэластической консистенции, верхний полюс образования пальпируется на 7–8 см выше пупка, образование безболезненное при пальпации.
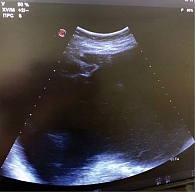
При поступлении выполнено УЗИ органов малого таза (рис. 2): весь малый таз и часть брюшной полости занимает образование гигантских размеров. Киста полностью не визуализируется, в связи с чем определить точные размеры не представляется возможным. Приблизительные размеры 200 × 100 × 230 мм. Образование многокамерное с перегородками, толщина перегородок до 3 мм. Содержимое жидкостное со взвесью. Матка резко оттеснена образованием книзу и кзади. Яичники отдельно от образования не визуализируются.
Общий анализ крови показал увеличение уровня базофилов до 0,7% (референсное значение 0–0,5%), моноцитов до 9,6% (референсное значение 3–9%), фракции незрелых ретикулоцитов до 10% (референсное значение 0,7–8,3%), повышение скорости оседания эритроцитов (метод Вестергрена) до 22 мм/ч.
Общий анализ мочи: выявлены кетоновые тела, оксалаты, бактерии и эпителий плоский – 64 в поле зрения (референсное значение 0–5).
Биохимический анализ крови выявил понижение уровня аланинаминотрансферазы до 9 Ед/л (референсное значение 10–45 Ед/л).
Исследование на онкомаркеры: уровень СА-125 (32 Ед/мл), бета-ХГЧ (0,1 мМе/мл), АФП (0,84 нг/мл) в пределах референсных значений.
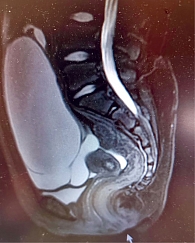
Результаты МРТ органов брюшной полости с внутривенным введением йодсодержащего контрастного препарата (Омнипак 350 100 мл): печень не увеличена, плотность при нативном исследовании соответствует 55–65 едН, очагов патологического накопления контрастного вещества не выявлено, внутри- и внепеченочные желчные протоки не расширены. Желчный пузырь обычно расположен, не увеличен, рентгенпозитивные конкременты не обнаружены. Поджелудочная железа обычно расположена, в размерах не увеличена, структура дольчатая с наличием участков жировой плотности. Парапанкреатическая клетчатка не инфильтрирована, парапанкреатические лимфатические узлы не увеличены. Контуры ровные и четкие, структура паренхимы гомогенная. Главный панкреатический проток не расширен. Селезенка не увеличена, паренхима однородная. Надпочечники обычной формы и положения, объемных образований не выявлено. Правая и левая почки расположены обычно, формы и размеры почек не изменены. Чашечно-лоханочные системы не расширены. Мочевой пузырь среднего наполнения, стенки не утолщены. Клетчатка малого таза не инфильтрирована. Матка не увеличена. В брюшной полости и малом тазу определяются сливающиеся образования с жидкостным содержимым, не реагирующие на введение контрастного вещества, с единичными тонкими стенками, общим размером 20 × 10 × 23 см, вероятнее всего исходящие из левого яичника (рис. 3). Размер правого яичника соответствует возрастной норме.
С учетом гигантских размеров образования, занимающего весь малый таз и часть брюшной полости, исходящего из левого яичника, и данных лабораторных и инструментальных методов обследования показано оперативное лечение. Проведено радикальное оперативное лечение – удаление кисты левого яичника с использованием видеоэндоскопических технологий (рис. 4).
В брюшной полости выпота нет. Печень не увеличена. Желчный пузырь в спавшемся состоянии. Круглая связка печени не утолщена, не отечна. Париетальная и висцеральная брюшина во всех отделах не изменена. Петли тонкой и толстой кишок не расширены. Червеобразный отросток не изменен. Тело матки нормальной величины, серозный покров розовый. Левая маточная труба визуально не изменена, фимбриальный отдел свободен. Левый яичник представлен образованием гигантских размеров, занимающим всю полость малого таза, с толстой капсулой, размерами 20 × 20 см, содержимое образования – муцин. Правая маточная труба визуально не изменена, фимбриальный отдел свободен. Правый яичник – 3 × 4 см, не увеличен. Выполнена цистэктомия слева. Тупым и острым путем проведено вылущивание капсулы образования и стромы яичника. Гемостаз осуществлялся с помощью биполярной коагуляции. Брюшная полость промыта 200 мл 0,9%-ного физиологического раствора. Макропрепарат извлечен через левую апертуру в эндобаге, стенки кисты без особенностей, содержимое – муцин. Троакары из брюшной полости удалены. На кожу наложены внутрикожные швы, асептические наклейки.
Выполнено гистологическое исследование.
Макроскопическое описание: оболочка вскрытой тонкостенной кисты, общий размер 20 × 10 × 23 см. Внутренняя поверхность тяжистая, белесоватого или синюшного цвета. На разрезе более плотные участки и кисты диаметром до 2 см, заполненные желеобразным содержимым.
Микроскопическое описание: в исследованном материале ткань яичника с наличием многокамерного кистозного образования. Стенка кистозной полости представлена волокнистой соединительной тканью. Просвет выстлан однорядным муцинозным эпителием без признаков цитологической атипии, местами эпителий отсутствует. Эпителиоциты мономорфные с обильной слабоэозинофильной цитоплазмой, на некотором протяжении эпителий формирует ворсиноподобные выросты. В структуре стенки определяются мелкие кисты, выстланные идентичным эпителием. Просвет части кист заполнен гомогенным эозинофильным содержимым. Митотическая активность не определяется.
Проведено иммуногистохимическое исследование с антителами к Cytokeratin 7, Cytokeratin 20, ER, PR. В эпителиальном компоненте отмечается экспрессия Cytokeratin 7, фокально – ER, PR.
Заключение: муцинозная цистаденома.
Интраоперационно выполнена антибиотикопрофилактика: цефоперазон + сульбактам (Сульцеф).
Послеоперационный период протекал гладко, осуществлялась симптоматическая терапия. При ухудшении состояния рекомендовано обезболивание: натрия метамизол + питофенон + фенпивериния бромид (Ревалгин) 2,0 мл внутримышечно (по требованию), при тошноте: метоклопрамид (Церукал) 2,0 мл внутримышечно. Пациентке назначено динамическое наблюдение у врача-гинеколога и хирурга, контроль УЗИ органов малого таза и общий анализ крови через месяц. Рекомендован контроль уровня онкомаркеров и половых гормонов.
Заключение
Данный клинический случай подтверждает необходимость проведения дифференциальной диагностики заболеваний органов малого таза и заболеваний других органов и систем организма с целью своевременного выявления хирургической и гинекологической патологии и предотвращения неблагоприятных последствий. Педиатры и детские хирурги должны помнить, что при обращении к ним пациенток, даже раннего возраста, с жалобами на боль внизу живота необходима консультация врача-гинеколога. При обнаружении любого образования малого таза показана консультация гинеколога. При выявлении новообразования в полости малого таза или брюшной полости и сомнении в локализации опухоли в половых органах применяются дополнительные визуализационные диагностические методики (КТ, МРТ брюшной полости и малого таза), а также требуется консультация хирурга, онколога, уролога и иных специалистов по показаниям. Только междисциплинарный подход к пациентке позволит обеспечить эффективную и своевременную диагностику и лечение гинекологических и хирургических заболеваний, исключение злокачественных новообразований и сохранение репродуктивного и общесоматического здоровья.
Ye.V. Sibirskaya, PhD, Prof., I.V. Karachentsova, PhD, S.M. Sharkov, PhD, Prof., Yu.A. Kirillova, Ye.V. Pavlova
A.I. Yevdokimov Moscow State University of Medicine and Dentistry
Russian Children's Clinical Hospital of N.I. Pirogov Russian National Research Medical University
N.I. Pirogov Russian National Research Medical University
Morozovskaya Children's City Hospital
I.M. Sechenov First Moscow State Medical University
Contact person: Yelizaveta V. Pavlova, pavlova.elizaveta1999@gmail.com
Ovarian tumors are an important and urgent problem of modern gynecology. This is due to the difficulties in diagnosing neoplasms due to the absence of characteristic complaints and frequent asymptomatic course. Pediatric surgeons, pediatric gynecologists should conduct differential diagnostics between ovarian tumors and tumors of the abdominal cavity and retroperitoneal space in order to timely diagnose and treat neoplasms and prevent possible medical error.
The article presents an indicative clinical case of the occurrence of giant mucinous ovarian cystadenoma in a teenage girl requiring differential diagnosis with formations of a different localization. Patient F., 16 years old, was admitted to the hospital in the direction of one of the regions of the Russian Federation. The reason for the patient's treatment to a gynecologist at the place of residence was pain in the lower abdomen for a month and an increase in the size of the abdomen. The patient was sent to the hospital to clarify the diagnosis and further treatment. Radical surgical treatment was performed: removal of the cyst of the left ovary using video endoscopic technologies.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.