Госпитальная летальность и уровень высокочувствительного С-реактивного белка у пациентов с хронической сердечной недостаточностью с сохраненной фракцией выброса
- Аннотация
- Статья
- Ссылки
- English
Цель – изучить структуру смертности, уровень высокочувствительного C-реактивного белка (вч-СРБ) и клинические характеристики пациентов с ХСНсФВ, поступивших в стационар по поводу декомпенсации последней, в зависимости от исхода в период госпитализации.
Материал и методы. Ретроспективно проанализированы истории болезни пациентов, госпитализированных в стационар по поводу декомпенсации ХСНсФВ (n = 400; медиана возраста – 73,1 [64,1; 83,4] года, 45,8% женщин, 54,2% мужчин, ХСН III–IV функционального класса (ФК) по NYHA имели 95% пациентов, их данные вошли в анализ).
Результаты. В период госпитализации умерло 28 пациентов (7% общего количества включенных больных), причем у всех из них смерть наступила от декомпенсации ХСН. По сравнению с выжившими в группе умерших был статистически значимо выше уровень вч-СРБ (8,12 [7,35; 8,76] и 4,97 [3,89; 5,95] мг/л соответственно; р < 0,001), умершие были статистически значимо старше (p < 0,001) и среди них чаще встречалась тяжелая ХСН – IV ФК по NYHA (p < 0,001). У умерших по сравнению с выжившими статистически значимо чаще регистрировался сахарный диабет 2-го типа (21,4 и 8,3% соответственно; р = 0,034), а также статистически значимо чаще применялись инотропные (p < 0,001) и сахароснижающие препараты (р = 0,034).
Выводы. У пациентов с декомпенсацией ХСНсФВ госпитальная смертность может ассоциироваться с хроническим вялотекущим воспалением и зависеть от возраста, исходно более тяжелого течения ХСН и наличия сахарного диабета.
Цель – изучить структуру смертности, уровень высокочувствительного C-реактивного белка (вч-СРБ) и клинические характеристики пациентов с ХСНсФВ, поступивших в стационар по поводу декомпенсации последней, в зависимости от исхода в период госпитализации.
Материал и методы. Ретроспективно проанализированы истории болезни пациентов, госпитализированных в стационар по поводу декомпенсации ХСНсФВ (n = 400; медиана возраста – 73,1 [64,1; 83,4] года, 45,8% женщин, 54,2% мужчин, ХСН III–IV функционального класса (ФК) по NYHA имели 95% пациентов, их данные вошли в анализ).
Результаты. В период госпитализации умерло 28 пациентов (7% общего количества включенных больных), причем у всех из них смерть наступила от декомпенсации ХСН. По сравнению с выжившими в группе умерших был статистически значимо выше уровень вч-СРБ (8,12 [7,35; 8,76] и 4,97 [3,89; 5,95] мг/л соответственно; р < 0,001), умершие были статистически значимо старше (p < 0,001) и среди них чаще встречалась тяжелая ХСН – IV ФК по NYHA (p < 0,001). У умерших по сравнению с выжившими статистически значимо чаще регистрировался сахарный диабет 2-го типа (21,4 и 8,3% соответственно; р = 0,034), а также статистически значимо чаще применялись инотропные (p < 0,001) и сахароснижающие препараты (р = 0,034).
Выводы. У пациентов с декомпенсацией ХСНсФВ госпитальная смертность может ассоциироваться с хроническим вялотекущим воспалением и зависеть от возраста, исходно более тяжелого течения ХСН и наличия сахарного диабета.
Введение
Хроническая сердечная недостаточность (ХСН) является серьезной неинфекционной пандемией в силу возрастающих показателей заболеваемости и смертности и ложится тяжелым бременем на систему здравоохранения [1]. Распространенность ХСН резко возрастает (до 10%) у пациентов старше 75 лет по сравнению с лицами моложе 40 лет (1%), а декомпенсация ХСН становится наиболее частой причиной госпитализации среди пациентов старше 65 лет [2].
Исследования эпидемиологии ХСН последних десятилетий расширили понимание патогенеза ХСН, причин ее прогрессирования и развития потенциальных осложнений. При этом данные научной литературы свидетельствуют о том, что бремя смертности и госпитализации остается в целом неизменным, несмотря на постоянно принимаемые меры по повышению эффективности лечения ХСН [3].
Последние годы наблюдается устойчивая тенденция к увеличению доли пациентов с ХСН с сохраненной фракцией выброса левого желудочка (ХСНсФВ), для которых, с одной стороны, как правило, отсутствуют установленные эффективные методы лечения в аспекте улучшения прогноза, с другой – наблюдаются высокие показатели смертности [3]. К настоящему моменту ни один из исследованных лекарственных препаратов не продемонстрировал способности модифицировать течение болезни. Отсутствие прогресса в лечении данного синдрома заставляет медицинское сообщество вновь и вновь возвращаться к изучению гетерогенной природы данного состояния и его патогенетическим механизмам, а также пересматривать существующие методы диагностики ХСНсФВ.
Существует еще одна клинически значимая проблема: ХСНсФВ часто сочетается с артериальной гипертензией (АГ), ожирением, сахарным диабетом (СД), анемией, фибрилляцией предсердий (ФП), хронической обструктивной болезнью легких (ХОБЛ) и хронической болезнью почек. Наличие сопутствующих заболеваний ассоциировано с более высоким риском смерти [4].
Согласно результатам ряда крупных проспективных эпидемиологических исследований, сильным независимым предиктором развития в будущем неблагоприятных сердечно-сосудистых событий (инфаркт миокарда, ишемический инсульт, заболевания периферических артерий и внезапная сердечная смерть) служит концентрация высокочувствительного С-реактивного белка (вч-СРБ) в сыворотке крови [5]. При ХСНсФВ высокая концентрация вч-СРБ в сыворотке крови связана с большей тяжестью сопутствующей патологии и некоторыми другими маркерами, ассоциированными с тяжестью течения данного заболевания и негативным прогнозом. Эти данные свидетельствуют в пользу гипотезы о наличии системного воспаления у пациентов с ХСНсФВ, однако вопрос требует дальнейшего изучения [5].
Анализ роли уровня вч-СРБ в популяции больных ХСН представляется важной научно-практической задачей современной кардиологии. Доказанная прогностическая ценность определения уровня вч-СРБ в сыворотке крови пациентов с ХСН ограничивается вариабельностью предложенных пороговых значений, что частично обусловлено отсутствием единого алгоритма оценки неблагоприятных исходов ХСН. Обращает на себя внимание и тот факт, что подавляющее большинство данных о прогностической значимости концентрации вч-СРБ получены в популяции больных с низкой фракцией выброса (ФВ) левого желудочка (ЛЖ) [6–9]. Это указывает на необходимость изучения аналогичных возможных взаимосвязей у пациентов с ХСНсФВ.
Цель настоящего исследования – изучить структуру смертности, уровень вч-СРБ и клинические характеристики в зависимости от исхода в период госпитализации у пациентов с ХСНсФВ, поступивших в стационар по поводу декомпенсации последней.
Материал и методы
Протокол настоящего исследования был одобрен этическим комитетом Российской медицинской академии непрерывного профессионального образования (протокол заседания от 12 сентября 2023 г. № 9).
Дизайн исследования – ретроспективное, когортное. Конечная точка – госпитальная летальность.
Были проанализированы истории болезни пациентов, госпитализированных в отделение кардиологического профиля Городской клинической больницы им. С.И. Спасокукоцкого (Москва) с декомпенсацией ХСНсФВ в период с января 2018 г. по август 2021 г., для сбора и анализа результатов клинических, лабораторных и инструментальных методов исследования, структуры сопутствующих заболеваний и лекарственных назначений. Проведен анализ конечной точки исследования (летальность за период госпитализации) и изучена ее потенциальная связь с уровнем вч-СРБ при поступлении в стационар.
Критерии включения в исследование: возраст 18 лет и старше, наличие ХСНсФВ, госпитализация по поводу декомпенсации ХСН, определение в течение первых 24 часов с момента госпитализации концентрации вч-СРБ в сыворотке крови.
Критерии невключения: возраст младше 18 лет, беременность, лактация, ФВ ЛЖ < 50%, наличие системных иммуновоспалительных заболеваний, острый коронарный синдром при первичной госпитализации, онкологические заболевания, применение заместительной почечной терапии, острые воспалительные заболевания любых органов и систем, тяжелая гипотония вследствие известной причины, которая могла стать причиной декомпенсации ХСН, желудочковые и наджелудочковые нарушения ритма, брадиаритмии и нарушения проводимости, которые могли быть причиной декомпенсации ХСН, тромбоэмболия легочной артерии, идиопатическая дилатационная кардиомиопатия, острое нарушение мозгового кровообращения на момент исходной госпитализации, лекарственно-индуцированная декомпенсация ХСН, критическая ишемия нижних конечностей, уровень гемоглобина < 60 г/л; острое кровотечение, низкая приверженность пациента к ранее назначенной медикаментозной терапии ХСН, злоупотребление алкоголем и/или наркотическими средствами и/или психоактивными веществами, коронавирусная инфекция COVID-19, перенесенная менее чем за шесть месяцев до госпитализации в связи с декомпенсацией ХСН, другие известные причины, которые, по мнению исследователя, могли привести к декомпенсации ХСН.
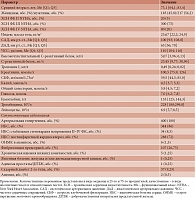
В исследование были включены данные 400 пациентов (45,8% женщин, 54,2% мужчин). Медиана возраста составила 73,1 [64,1; 83,4] года. ХСН III/IV функционального класса (ФК) по NYHA имели 95% пациентов.
Характеристика участников исследования представлена в табл. 1.
Статистический анализ проводили с использованием приложения IBM SPSS Statistics 27. Нулевая гипотеза о соответствии распределения нормальному закону проверялась с помощью теста Шапиро – Уилка. Для непрерывных переменных с нормальным распределением рассчитывались среднее арифметическое (М) и стандартное отклонение среднего (SD). При отклонении распределения количественных параметров от нормального данные представляли в виде медианы (Me) с указанием 25-го и 75-го процентилей. Различия ненормально распределенных количественных показателей оценивали с помощью U-критерия Манна – Уитни, различия между переменными, которые подчинялись нормальному распределению, – с помощью t-критерия Стьюдента. Качественные данные представлены в виде абсолютных чисел и относительных частот. Для проверки гипотез о различиях в качественных данных применяли критерий хи-квадрат Пирсона и точный критерий Фишера. Различия считали статистически значимыми при p < 0,05.
Результаты
В период исходной госпитализации умерло 28 пациентов (7% от общего количества включенных больных), причем у всех из них смерть наступила от декомпенсации ХСН. Таким образом, сердечно-сосудистая смертность одновременно соответствовала конечной точке «смертность от всех причин».
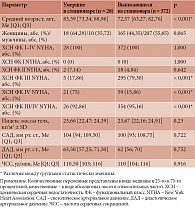
Сравнительная характеристика клинико-анамнестических параметров умерших и выживших пациентов в период исходной госпитализации представлена в табл. 2. Возраст умерших был статистически значимо старше (p < 0,001), среди них чаще встречалась тяжелая ХСН – IV ФК по NYHA (p < 0,001).
Между группами умерших и выживших в период исходной госпитализации отсутствовали статистически значимые различия по всем лабораторным параметрам, за исключением уровня вч-СРБ. Его концентрация в крови была статистически значимо (p < 0,001) выше в группе умерших – 8,12 [7,35; 8,76] и 4,97 [3,89; 5,95] мг/л соответственно.
При анализе сопутствующих заболеваний между группами сходным образом отсутствовали статистически значимые различия по всем нозологиям, за исключением СД 2-го типа, распространенность которого была выше в группе умерших – 31 (8,3%) против 6 (21,4%) в группе выживших (р = 0,034).
При сравнении лекарственной терапии среди пациентов, умерших и выживших в течение исходной госпитализации, обнаружено, что в группе умерших статистически значимо чаще применяли инотропные препараты – адреналин (28 (100%) и 3 (0,81%) пациента соответственно), добутамин (5 (17,9%) в группе умерших, в группе выживших не применялся), норадреналин (4 (14,3%) в группе умерших, в группе выживших не применялся) (p < 0,001 во всех случаях), а также сахароснижающие препараты в целом (6 (21,4%) и 31 (8,3%) пациент соответственно; р = 0,034) и инсулин в частности (6 (21,4%) пациентов на сахароснижающей терапии в группе умерших получали именно инсулин, в группе выживших инсулин не назначали; p < 0,001).
Обсуждение
В аспекте исходной характеристики пациентов с ХСНсФВ, изначально поступивших в стационар по поводу декомпенсации ХСН, обращает на себя внимание достаточно высокое бремя коморбидности: наличие у всех больных АГ, в 86% – сопутствующей ИБС и в 26,8% случаев – сопутствующей ФП. Это соотносится с доступными на сегодня общемировыми данными, описывающими структуру коморбидных состояний у больных ХСНсФВ [10].
Так, АГ – наиболее частое сопутствующее заболевание у пациентов с ХСНсФВ, диагностируется примерно в 75% случаев [10]. АГ способствует ремоделированию и дисфункции миокарда посредством перегрузки миокарда, а также через механизмы влияния на вялотекущее системное воспаление [11]. Кроме того, АГ связана с активацией ренин-ангиотензин-альдостероновой и симпатической нервной систем, обусловливает рост постнагрузки на миокард, прогрессирование его ремоделирования и, как следствие, дальнейшее усугубление сердечной недостаточности [10]. ИБС также является весьма распространенным сопутствующим заболеванием у пациентов с ХСНсФВ, встречается более чем у 50% пациентов [12]. Наличие ИБС у больных ХСНсФВ ассоциируется также с ухудшением прогноза, в частности с повышением риска внезапной сердечной смерти [13]. Подобные взаимосвязи можно объяснить тем, что стенозирование коронарных артерий приводит к снижению резерва коронарного кровотока и поступления кислорода к миокарду, что в свою очередь нарушает диастолический функциональный резерв релаксации сердца [10]. Кроме того, в ситуации перенесенного инфаркта миокарда происходит структурное ремоделирование с компенсаторной гипертрофией, фиброзной перестройкой и нарушением процессов расслабления сердца. Сходная ситуация наблюдается и при ФП: среди нарушений ритма сердца ФП, с одной стороны, часто встречается у пациентов с ХСНсФВ, с другой – служит одним из самых сильных предикторов развития последней [10].
Центральным и, на наш взгляд, наиболее важным результатом настоящего исследования является тот факт, что у умерших пациентов с ХСНсФВ отмечался статистически значимо более высокий уровень вч-СРБ по сравнению с выжившими.
В ряде исследований предпринимались попытки определить пороговые значения вч-СРБ с целью выделения группы больных с высоким риском развития неблагоприятных событий. Однако в исследованиях участвовали пациенты либо со сниженной ФВ [14, 15], либо с любой ФВ [16]. В результате авторами исследований были предложены различные пороговые значения вч-СРБ, позволяющие статистически значимо прогнозировать вероятность развития определенного неблагоприятного исхода у больных ХСН в определенные сроки [14–16]. Так, в одном из исследований исходный уровень СРБ в сыворотке крови ≥ 4,76 мг/л служил независимым предиктором смерти от любой причины в течение последующего года (чувствительность метода – 62,5%, специфичность – 78,6%, площадь под ROC-кривой AUC (Area Under Receiver Operation Characteristic Curve) – 0,695; p = 0,025) [16]. В двух других работах обнаружено, что статистически значимую прогностическую значимость имеет более низкий пороговый уровень СРБ – 3 мг/л [14, 15]. В первом исследовании в качестве неблагоприятного исхода рассматривалась сердечно-сосудистая смертность, период наблюдения cоставил 18,3 ± 13,4 месяца [14]. В исследование включали пациентов с ХСНнФВ (NYHA III и IV ФК). Согласно полученным данным, чувствительность метода – 87,5%, специфичность – 89,5%, AUC – 0,886 (95%-ный доверительный интервал (ДИ) 0,74–1,00; p = 0,001) [14]. Во втором исследовании (пациенты с ХСН с ФВ < 45%) в качестве неблагоприятного исхода также оценивали сердечно-сосудистую смертность. Период наблюдения составил в среднем три года [15]. Полученные результаты оказались статистически значимыми только в группе пациентов с ХСН ишемического генеза (отношение риска (ОР) 2,16; 95% ДИ 1,23–3,78; p = 0,001) и только для внезапной сердечной смерти (p = 0,03) [15]
В 2022 г. были опубликованы результаты анализа [5] национального регистра (3831 пациент из Korean Acute Heart Failure). Пациенты, которые были госпитализированы в стационары по поводу острой декомпенсации сердечной недостаточности, в соответствии с тертилями уровней СРБ, были стратифицированы на три группы (T1: CРБ < 0,30 мг/дл; T2: СРБ 0,30–1,14 мг/дл; T3: СРБ > 1,14 мг/дл). Анализ проводили отдельно для ХСН со сниженной ФВ (≤ 40%), умеренно сниженной ФВ (41–49%) и сохраненной ФВ (≥ 50%). В целом 139 (3,6%) и 1269 (34,4%) пациентов умерли во время индексной госпитализации (когда данные пациентов были внесены в регистр) и последующего наблюдения (медиана – 995 дней, межквартильный диапазон – 365–1,386 дня) соответственно. Госпитальная смертность от любой причины была выше среди пациентов с ХСНнФВ, чем среди пациентов с ХСН с умеренно сниженной ФВ (ХСНунФВ) или ХСНсФВ (4,4 против 2,7 против 2,5%; р < 0,013). В группе пациентов с ХСНнФВ внутрибольничная смертность постепенно увеличивалась с T1 до T3 (T1: 2,2%; T2: 3,6%; T3: 7,4%; р < 0,001). Аналогичные результаты наблюдались в группах пациентов с ХСНунФВ (конкретные цифры в публикации не приведены) и с ХСНсФВ (конкретные цифры отсутствуют). После стратификации по тертилям СРБ отмечалось постепенное увеличение смертности с увеличением тертилей СРБ среди пациентов с ХСНсФВ (T1: 27,8%; T2: 39,0%; T3: 40,6%; р = 0,001). Результаты проведенного анализа свидетельствуют о том, что у пациентов с ХСНсФВ и больных ХСНнФВ каждое увеличение тертилей СРБ cтатистически значимо независимо ассоциировано с внутрибольничной смертностью от любой причины (ХСНсФВ: скорректированное OР 2,98; 95% ДИ 1,46–6,73; p = 0,004). Выполнялась коррекция на наличие других факторов риска. Для госпитальной смертности данные были скорректированы с учетом возраста, пола, впервые возникшей сердечной недостаточности, наличия СД, ИБС, ХОБЛ, цереброваскулярных заболеваний, ФК сердечной недостаточности по NYHA, уровня систолического артериального давления, частоты сердечных сокращений, количества лейкоцитов, уровней гемоглобина, азота мочевины крови, E/e', ФВ ЛЖ, приема блокаторов ренин-ангиотензиновой системы, бета-адреноблокаторов и антагонистов минералокортикоидных рецепторов перед поступлением в стационар.
Таким образом, на основании проведенного нами исследования можно сделать вывод, что с госпитальной летальностью у пациентов с ХСНсФВ может ассоциироваться хроническое вялотекущее воспаление, которое находит отражение в уровне вч-СРБ. Кроме того, на показатели госпитальной смертности у рассматриваемой категории пациентов закономерно могут влиять более старший возраст, тяжесть собственно ХСН, а также наличие СД. Различия в структуре коморбидной патологии диктовали необходимость более частой инотропной поддержки и более частого применения сахароснижающих препаратов у умерших в стационаре пациентов с ХСНсФВ.
Результаты настоящего исследования могут служить базисом для дальнейшего изучения роли системного воспаления в развитии и декомпенсации ХСНсФВ и разработки алгоритмов стратификации риска и совершенствования терапии с учетом уровня вч-СРБ.
Yu.S. Belozerskikh, A.I. Kochetkov, PhD, e.V. Shin, PhD, A.V. Landa, V.B. Dashabylova, O.D. Ostroumova, PhD, Prof.
Russian Medical Academy of Continuous Professional Education
N.E. Bauman Municipal Clinical Hospital, Moscow
I.M. Sechenov First Moscow State Medical University
Contact person: Olga D. Ostroumova, ostroumova.olga@mail.ru
Background. In view of the high increase in the prevalence of chronic heart failure (CHF), particularly CHF with preserved ejection fraction (CHFpEF) and its complications, the risk of poor prognosis, hospital mortality increases.
Objective to investigate the structure of mortality, level of high-sensitivity C-reactive protein (hsCRP) and clinical characteristics of patients depending on the outcome during hospitalization in patients with CHFpEF admitted to hospital due to its decompensation.
Material and methods. We retrospectively analyzed the medical records of patients hospitalized for decompensation of CHFpEF (n = 400; median age 73.1 [64.1; 83.4] years, women – 45.8%, 54.2% of men, 95% of patients included in the analysis had CHF class III/IV according to NYHA).
Results. 28 patients (7% of the total number of included patients) died during hospitalization, and all of them died from decompensation of CHF. Compared to the surviving patients, the group of died patients had significantly higher hsCRP levels (8.12 [7.35; 8.76] mg/L and 4.97 [3.89; 5.95] mg/L, respectively; p < 0.001), the died patients were significantly older (p < 0.001) and had more severe CHF – NYHA class IV was more common among them (p < 0.001). Type 2 diabetes mellitus was significantly more frequent in the group of died compared to surviving patients (21.4 and 8.3%, respectively; p = 0.034), and inotropic (p < 0.001) and sugar-lowering drugs were significantly more frequent (p = 0.034).
Conclusion. In patients with decompensated CHFpEF, hospital mortality may be associated with chronic low-grade inflammation and may also depend on age, baseline more severe CHF and presence of diabetes mellitus.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.