Инсомнии у пациентов с инсультом: возможности диагностики и терапии
- Аннотация
- Статья
- Ссылки
- English
Актуальность
Ишемический инсульт – это катастрофа, которая при благоприятном исходе приводит к кардинальным переменам в жизни человека и его близких. Нет ни одного пациента, образ жизни, настроение, поведение которого не подверглись бы каким-либо изменениям. При этом традиционно в клинической картине инсульта особое внимание уделяют очаговому неврологическому дефициту, связанному с физической инвалидизацией, прежде всего нарушению двигательной функции [1]. Однако помимо двигательного дефицита инсульт нередко приводит к психоэмоциональным расстройствам, нарушению когнитивных функций, сна, дыхания во сне, которые находятся в тени двигательного дефекта, хотя часто именно они в большей степени влияют на качество жизни постинсультных больных. Подобные расстройства существенно влияют и на ход восстановительного лечения и могут рассматриваться как негативные предикторы эффективности реабилитации данной категории пациентов. Не случайно сегодня все больше внимания уделяется нарушению немоторных функций, а выраженность дефицита в этой сфере может служить прогностическим критерием восстановления больных [2–7].
В настоящее время повышение эффективности и дальнейшее совершенствование системы нейрореабилитации признаны актуальными задачами ангионеврологии. Максимально ранняя активизация при условии стабильной гемодинамики позволяет снизить проявления неврологического дефицита, а следовательно, степень инвалидизации больных. Между тем такой подход к лечению применяется только в том случае, если пациент имеет высокую степень активности в дневные часы, что в свою очередь напрямую зависит от качества и продолжительности сна. При наличии инсомнии нарушаются процессы инициации, поддержания и завершения сна, что неблагоприятно отражается на эффективности восстановительных мероприятий в периоде бодрствования. За последние два десятилетия накоплены убедительные данные о негативном влиянии инсомний. Нарушение сна считается не только фактором риска, увеличивающим вероятность возникновения ишемического инсульта на 54%, но и неблагоприятным фоном для проведения дальнейших восстановительных мероприятий.
Ввиду возрастающей инвалидизации вследствие церебрального инсульта ученые в последнее десятилетие сосредоточились на поиске новых направлений эффективной помощи больным, перенесшим инсульт. Сегодня наблюдается повышенный интерес к взаимосвязи между нарушениями сна и инсультами с точки зрения риска и прогноза. Накоплено достаточно данных, указывающих на то, что диссомния значительно влияет на когнитивные и физические функции пациента, снижая эффективность восстановительного лечения и качество жизни. Большинство исследователей сходятся во мнении, что ранняя диагностика инсомнических расстройств у больных инсультом оправдана в силу их высокой частоты и негативного воздействия на краткосрочное и долгосрочное восстановление после инсульта и его исход.
Появляется все больше данных, свидетельствующих о том, что нарушения сна могут приводить к неблагоприятным исходам, негативно воздействовать на повседневную жизнь лиц, перенесших инсульт, а также служить прогностическим критерием возможности восстановления двигательных функций [8–10]. Улучшение структуры ночного сна при повторном исследовании через 7–10 дней ассоциируется с увеличением выживаемости до 100% даже в отсутствие динамики неврологических проявлений. Расстройства дыхания во сне после инсульта указывают на диффузное повреждение головного мозга, что считается прогностически неблагоприятным фактором [11, 12].
Важность полноценного сна для восстановления пациентов с нарушением мозгового кровообращения, высокая распространенность среди них инсомнии и несомненное негативное влияние этого синдрома на качество жизни больных послужили поводом для проведения данного исследования.
Материал и методы
В исследовании, проведенном на базе неврологического отделения Клиники № 1 Волгоградского государственного медицинского университета, приняли участие 143 пациента (69 (48,2%) мужчин и 74 (51,8%) женщины) в раннем восстановительном периоде мозгового инсульта. Средний возраст больных составил 59,6 ± 7,4 года. Ишемический инсульт имел место у 89 (62%) больных, геморрагический – у 54 (38%). Все пациенты после перенесенного инсульта в зависимости от итогового балла шкалы субъективных характеристик сна были условно разделены на две группы: с нарушением сна и без нарушения. Всем участникам исследования выполнялись клинико-неврологическое обследование, нейровизуализация, полисомнография. Критериями включения в исследование были острое нарушение мозгового кровообращения, ранний восстановительный период, установленный характер нарушения кровообращения, информированное согласие на проведение обследования. Критерии исключения: нарушение сознания, выраженные нарушения когнитивных функций, недоступность речевого контакта, повторный и/или смешанный характер инсульта, проводимая терапия, включающая седативные препараты, выраженный болевой синдром.
Результаты
Постинсультные нарушения сна широко распространены. Их встречаемость, по данным различных авторов, колеблется от 13,2 до 94,0%. Такая высокая распространенность и разброс данных о наличии нарушений сна могут объясняться высокой степенью субъективности жалоб, трудностями объективной диагностики, недооценкой важности этого клинического симптомокомплекса [3, 9, 13]. По нашим данным, до активного расспроса самостоятельно жалобы на нарушения сна высказывали лишь 24 (17%) пациента, то есть только каждый пятый пациент.
Согласно результатам анкетирования (шкалы субъективных характеристик сна), распространенность нарушения сна в общей группе больных в раннем восстановительном периоде мозгового инсульта возросла в три раза – 83 (58%) пациента. Пограничные значения отмечались у каждого четвертого больного (25%). И только у 17% пациентов в раннем восстановительном периоде расстройства ночного сна отсутствовали.
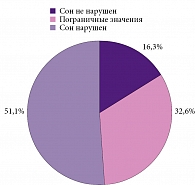
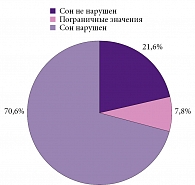
Обращала на себя внимание и различная распространенность инсомнических нарушений у пациентов с разными видами инсульта. Так, после перенесенного ишемического инсульта нарушения сна выявлены у 47 (51,1%) пациентов, пограничные значения зафиксированы у 30 (32,6%) пациентов. Признаки нарушения сна отсутствовали у 15 (16,3%) пациентов. В то же время среди тех, кто перенес геморрагический инсульт, нарушения сна зарегистрированы у 36 (70,6%) пациентов, пограничные значения – у 4 (7,8%). Признаки нарушения сна отсутствовали у 11 (21,6%) пациентов (рис. 1 и 2).
Среди больных с нарушениями сна преобладали пациенты с левосторонней локализацией очага – 68,5% (р < 0,001), без нарушений сна – с правосторонней локализацией очага – 58,3% (р = 0,045).
В зависимости от зоны пораженного бассейна нарушения сна преобладали у пациентов с нарушением кровоснабжения в бассейне средней мозговой артерии – 61,8% (р = 0,015).
Минимальная распространенность нарушений сна отмечалась у опрошенных пациентов после перенесенного инсульта в вертебробазилярном бассейне – 7,3% (р < 0,001) и зоне кровоснабжения задней мозговой артерии – 23,5% (р < 0,004).
Возрастной фактор был значимым для развития нарушений сна. Средний возраст пациентов с инсомнией составил 65 лет, без нарушения сна – 58 лет (р = 0,035).
Проблеме нарушений сна у пожилых людей уже уделялось внимание другими авторами. Они сообщали о многофакторной причине этого нарушения. При этом исследователи отмечали изменения в функционировании сомногенных структур, приводящие к сокращению общей длительности сна, снижение амплитуды дельта-волн, уменьшение представленности стадий медленного и быстрого сна [14].
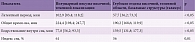
Нарушение процессов инициации сна наблюдалось у пациентов с полушарным инсультом височной и теменной областей (р < 0,05). В то же время нарушение процессов поддержания сна в основном встречалось у пациентов с локализацией очага поражения ближе к стволовым структурам (глубокие отделы височной и теменной областей, базальных структур) (р < 0,05).
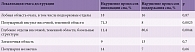
Нарушение процессов инициации и поддержания сна реже регистрировалось у пациентов с локализацией очага деструкции в лобной, в том числе подкорковой, и затылочной областях. У пациентов, перенесших инсульт в полушариях мозжечка, нарушения сна практически не встречались (табл. 1).
Кроме того, наблюдалось сочетание процессов инициации и поддержания сна. Это в основном касалось пациентов с протяженностью очага деструкции, захватывающего более одной области головного мозга (табл. 2) [15].
У ряда пациентов с жалобами на нарушение ночного сна (< 15%) в ходе проведения полисомнографии каких-либо изменений не обнаружено. Такая ситуация описывается в литературе и определяется как искаженное восприятие сна. Считается, что искаженное восприятие сна может присутствовать у пациентов, страдающих психическими заболеваниями, но единой концепции по данному вопросу пока нет [16].
По данным полисомнографического исследования, выполненного на базе Клиники № 1 Волгоградского государственного медицинского университета, были выявлены изменения структуры сна у пациентов в раннем восстановительном периоде инсульта. Однако при сравнении групп пациентов после перенесенного ишемического и геморрагического инсульта наблюдались некоторые отличия.
У пациентов с нарушением сна после ишемического инсульта отмечалось увеличение средних значений продолжительности поверхностных стадий сна (р < 0,05), а также стадий медленного (р < 0,05), быстрого сна (р < 0,05) по сравнению с пациентами контрольной группы.
У пациентов после геморрагического инсульта на фоне нарушения сна и в его отсутствие продолжительность стадий поверхностного и медленного сна также достоверно отличалась (р < 0,05). Тем не менее средненормативные показатели длительности стадий сна не изменялись. Лишь средняя продолжительность фазы быстрого сна (ФБС) не имела значимых отличий у больных сравниваемых групп (р = 0,25), а пациенты со снижением представленности ФБС входили в состав обеих групп.
Несмотря на то что распространенность нарушения сна преобладала у пациентов после геморрагического инсульта, более выраженные изменения качества сна объективно регистрировались у пациентов, перенесших ишемический инсульт. Максимальную частоту жалоб на расстройства ночного сна среди пациентов после геморрагического инсульта можно объяснить явлениями общемозгового характера вследствие раздражения различных структур излившейся кровью, находящихся в непосредственной близости к стволово-диэнцефальному комплексу, ответственному за цикл «сон – бодрствование».
Более грубые нарушения процессов инициации и поддержания сна у пациентов после ишемического инсульта являются следствием некротического распада ткани головного мозга, приводящего к необратимым нарушениям целостности связей лимбико-ретикулярного комплекса. В то же время при геморрагическом характере поражения наблюдается расслоение тканей [17].
Как правило, природа нарушения сна у пациентов после инсульта носит многофакторный характер. Следовательно, подходы к лечению имеют свои особенности. В настоящее время возрос интерес к изучению хронотропной активности мелатонина как ведущего биохимического маркера циркадианного ритма [18]. В ряде исследований показано, что инсульт вызывает резкое нарушение продукции мелатонина пинеальной железой и стойкую дисфункцию центра «сон – бодрствование» [8, 19]. В других работах указывается на ускорение катаболизма мелатонина у пациентов после инсульта вследствие его активного вовлечения в антиоксидантный ответ [20, 21].
В одном из исследований отечественных ученых был продемонстрирован снотворный эффект эндогенного мелатонина, характеризовавшийся уменьшением времени засыпания пациентов, что обусловлено смещением фазы сна на более раннее время. Наряду с улучшением характеристик ночного сна уменьшалась выраженность дневной сонливости по шкале Эпворта, частоты ночных пробуждений. Наблюдалось также достоверное улучшение по другим показателям качества сна. Одновременно с нормализацией сна прослеживалась положительная динамика клинико-неврологических показателей. Кроме того, статистически значимо улучшались суммарные показатели когнитивных и психоэмоциональных функций больных, а также качество их жизни. Эндогенный мелатонин в равной степени положительно влиял на память и другие интеллектуальные функции у больных как с геморрагическим, так и с ишемическим инсультом, ускоряя процесс реабилитации по сравнению с пациентами группы контроля. К третьему месяцу исследования статистически значимо улучшились суммарные показатели когнитивных, по данным теста MoCA, психоэмоциональных функций и качество жизни пациентов основной группы в отличие от пациентов контрольной группы. На основании полученных данных авторы сообщили о целесообразности включения хронотерапевтической коррекции в комплексную реабилитацию пациентов в раннем восстановительном периоде мозгового инсульта [20–22].
Выводы
Инсомнии у пациентов в восстановительном периоде мозгового инсульта относятся к распространенным нарушениям. Недооценка важности своевременной диагностики нарушений сна у пациентов, перенесших инсульт, может приводить как к трудностям в планировании и проведении реабилитационных мероприятий, снижению качества жизни пациентов, так и к увеличению риска повторных инсультов из-за синдрома обструктивного апноэ сна.
Фармакологическая коррекция инсомнии после перенесенного нарушения кровообращения достаточно сложна, но может быть осуществлена с использованием препаратов мелатонина.
Мероприятия, направленные на купирование инсомнических нарушений, должны стать неотъемлемой частью реабилитационного процесса пациентов, а шкалы оценки качества сна и дневной сонливости – одним из критериев успешности восстановительных мероприятий.
O.V. Kurushina, PhD, Prof., Ye.A. Kurakova, O.V. Dementyeva
Volgograd State Medical University
Contact person: Olga V. Kurushina, Ovkurushina@mail.ru
The role of full sleep in the recovery of patients with impaired cerebral circulation is difficult to overestimate. The presence of insomnia is associated with a violation of the processes of initiation, maintenance and completion of sleep, which adversely affects the effectiveness of restorative measures during the waking period. Sleep disturbance is not only a risk factor that increases the likelihood of an ischemic stroke, but also an unfavorable background for further rehabilitation measures. The high prevalence of insomnia and the negative impact of this syndrome on the quality of life of stroke patients were the reason for this study.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.