Несмотря на широкий выбор психофармакологических средств, проблема лечения депрессий остается достаточно актуальной для современной психиатрии. Поиск рациональной комбинации препаратов, с помощью которой можно добиться не только уменьшения интенсивности депрессивных проявлений, но и стойкой ремиссии высокого качества, зачастую представляется сложной клинической задачей. Это обусловлено многими факторами, среди которых – патоморфоз депрессивных состояний, учащение случаев атипичных вариантов депрессивного синдрома, тенденция к длительному течению аффективных фаз. Важную роль играют и такие аспекты, как плохая переносимость антидепрессантов, затрудняющая применение необходимых дозировок и комбинаций, а также клинико-динамические показатели, например, предшествующий опыт лечения неадекватными дозами антидепрессантов, способствующий формированию терапевтической резистентности.
Значительный удельный вес среди аффективных расстройств занимают апатические депрессии, развивающиеся в рамках эндогенных заболеваний аффективного круга и шизофрении; их особенностью также часто является атипичный характер психопатологической картины [1]. Больным свойственны такие черты, как безразличие к окружающему миру и своему состоянию, пассивность, безынициативность, поэтому зачастую они поздно обращаются к психиатрам, что приводит к затягиванию депрессий и удлинению времени, необходимого для их купирования.
Трудность лечения апатических депрессий обусловлена еще и тем, что применение препаратов стимулирующего ряда (активизирующих нейролептиков, антидепрессантов с преобладанием стимулирующего компонента, ноотропов) зачастую способствует появлению таких расстройств, как тревога, ажитация, нарушение сна и т.д. В связи с этим при выборе тактики лечения апатических депрессий должны быть учтены не только психопатологические особенности депрессивного синдрома на момент обращения, но и клинико-динамические показатели этих состояний.
Если подразумевать под аффектом сочетание эмоциональных, когнитивных, конативных, моторных и вегето-соматических изменений [2], можно сделать вывод о преобладании в случае апатических расстройств конативного и эмоционального компонентов. R.S. Marin и P.A. Wilkozs, описывая проявления апатии, выделили три ее составляющие – эмоциональную, поведенческую и когнитивную, при этом речь шла о совместном нарушении всех трех компонентов и апатия концептуально рассматривалась как расстройство стимулов и побуждений [3]. Этой точки зрения придерживаются не все исследователи [4], так, в зарубежной литературе можно найти определения апатии, в которых акцент делается на эмоциональной составляющей без учета нарушения в сфере побуждений [5], другие исследователи рассматривают апатию исключительно как поведенческий синдром с количественным снижением произвольного и целенаправленного поведения [6]. M. Kiang и соавт. считают апатию при шизофрении независимым расстройством, не относящимся ни к позитивным симптомам, ни к проявлениям депрессии, и утверждают, что она является самым значимым предиктором плохого функционального прогноза при шизофрении [7].
Материалы и методы
В настоящем исследовании, целью которого было изучение психопатологических и динамических аспектов апатических депрессий, а также решение вопроса их терапевтической тактики, приняли участие 52 пациента (27 мужчин, 25 женщин) с диагнозами «эндогенное заболевание аффективного круга» (n = 17) и «шизофрения» (n = 35). Возраст пациентов к моменту обследования варьировал от 18 до 65 лет (средний возраст – 37 ± 9,2 года), манифестация психического заболевания отмечалась в возрасте 14–48 лет (средний возраст – 27 ± 9,7 года). Давность заболевания у включенных в исследование больных составила от 8 месяцев до 32 лет (средняя длительность – 15 ± 6,8 года).
Основными методами исследования являлись клинико-психопатологический и клинико-психометрический (использовались шкала Гамильтона для оценки депрессии Hamilton Rating Scale for Depression (HDRS) и шкала Монтгомери – Асберга для оценки депрессии Montgomery-Asberg Depression Rating Scale (MADRS)). В психопатологической картине изученных депрессий доминировал апатический радикал при незначительной выраженности других вариантов депрессивного синдрома (тревожного, анестетического, меланхолического), отсутствовала психотическая симптоматика, а также признаки тяжелого органического поражения центральной нервной системы или соматической болезни в стадии декомпенсации.
Общим признаком, объединявшим эндогенные апатические депрессии, являлся атипичный характер их клинической картины. «Классические» варианты депрессий с выраженной идеомоторной заторможенностью встречались достаточно редко, чаще можно было говорить о дисгармонии аффективной триады. Апатические депрессии характеризовались отсутствием таких проявлений, как тоска, чувство отчаяния, безысходности. Тимический компонент, как правило, был представлен нерезко выраженным аффектом подавленности. Нарушения идеаторной сферы проявлялись субъективным ощущением снижения концентрации внимания, нарушения памяти, способности к сосредоточению. Признаки истинной заторможенности, которая могла бы быть выявлена объективно, отсутствовали, то же касалось и двигательной сферы.
Это наблюдение совпадает с мнением многих исследователей об отсутствии признаков истинной двигательной заторможенности при депрессиях подобной структуры [8]. Идеи самообвинения, возникавшие в картине этих состояний, по содержанию отражали апатические проявления. Так, пациенты винили себя в бездеятельности, в том, что стали уделять меньше внимания воспитанию детей, ведению домашнего хозяйства и т.п. Характерное для апатии изменение образа жизни зачастую становилось фабулой идей малоценности – больные начинали считать себя хуже других людей, им казалось, что они не смогут справляться с работой, поддерживать отношения, называли себя «беспомощными», ни на что не способными. Во многих случаях происходило формирование депрессивного мировоззрения – апатия проецировалась на будущее, которое казалось пессимистичным, бесперспективным, больные считали, что они потеряли смысл жизни, что никогда не смогут стать активнее, выздороветь.
Классификация апатических депрессий
Существуют различные подходы к типологическому разделению апатических депрессий. Одни из них основаны на сочетании апатических проявлений с другими компонентами аффективного синдрома [9, 10], другие разделяют апатические проявления по степени тяжести [9]. В основу типологического разграничения депрессий в рамках данного исследования был взят принцип неоднородности собственно апатических расстройств в структуре разных депрессий, состояния были разделены на основании преобладания того или иного компонента в картине апатических проявлений. Так, были выделены депрессии с доминированием снижения интересов, с преобладанием инициативного и волевого снижения.
Депрессии с преобладанием снижения интересов
Для апатии в рамках депрессий с преобладанием снижения интересов (20 больных – 38,4% наблюдений) было характерно доминирование эмоционального компонента, при этом поведенческие расстройства носили вторичный характер. На первый план выходило безразличие к окружающей действительности, снижение интереса к деятельности, в прошлом составлявшей сферу увлечений больных, неспособность получить от них удовольствие. Такие больные не жаловались на неспособность к деятельности, не говорили о безволии, они могли по инерции сохранять привычную активность, констатируя при этом, что все делают без интереса.
Попытки борьбы с апатией, которые, как правило, происходили по настоянию окружения больных, приводили к тому, что больные стремились выполнять тот или иной вид деятельности, однако трудились по инерции, «как роботы», одновременно отрицая наличие физических затруднений. Эти особенности приближают апатию к таким расстройствам, как ангедония, психическая анестезия, и позволяют определить ее как расстройство аффективного спектра. В этих случаях речь идет о нарушении мотивационного компонента деятельности, следствием которого по мере утяжеления депрессии являются различные поведенческие расстройства (ограничение круга общения, нарушение социальной адаптации, проведение большей части времени в бездеятельности и т.п.).
Несмотря на наличие признаков атипии клинических проявлений, депрессии этой разновидности были наиболее приближены к картине «классических» эндогенных депрессий. Можно было говорить о «ядерном» (эмоциональном) варианте апатического синдрома, апатия подчинялась суточному ритму колебаний настроения и часто становилась основой для идей самообвинения. Гетерономные расстройства, присутствовавшие в картине депрессий, были тесно связаны с апатией, их интенсивность менялась в зависимости от выраженности гипотимного радикала. Во всех наблюдениях пациенты тяготились наличием апатии, считали ее чрезвычайно неприятным, мучительным расстройством, хотели избавиться от нее, безразличие к окружающему не достигало степени равнодушия к своему состоянию.
В большинстве случаев картина депрессии не исчерпывалась наличием апатии – наряду с апатическими проявлениями проявлялись тревожные и анестетические расстройства, которые по степени выраженности уступали апатическому радикалу. Степень тяжести этих депрессий по шкале HDRS оценивалась как значительная (среднее значение – 24,3 балла), средний балл по шкале MADRS составлял 34,2.
Депрессии с преобладанием снижения инициативы
Иначе выглядела картина депрессий с преобладанием снижения инициативы (9 больных – 17,3% наблюдений), где наряду со снижением интереса к окружающему, не достигавшему значительной степени выраженности, на первый план выходила неспособность себя чем-либо занять. Крайне пассивный образ жизни, наблюдающийся при этом варианте, был обусловлен снижением инициативы, что воспринималось больными как наиболее неприятный болезненный симптом. Говоря о своей бездеятельности, они констатировали, что все попытки самостоятельно занять себя не приводили к улучшению состояния, так как им трудно было найти деятельность, от которой они получали бы удовольствие, все казалось однообразным и неинтересным. Кратковременные улучшения состояния наблюдались лишь при постороннем побуждении, когда окружающие пытались вовлечь пациентов в те виды деятельности, которые составляли сферу их интересов до болезни.
В такие периоды выраженность депрессивных жалоб уменьшалась, пациенты проводили время в компании друзей, однако потом прежние жалобы возвращались в полном объеме, больные продолжали оставаться пассивными и бездеятельными, не проявляя самостоятельной инициативы. При этом сочетание апатии с другими вариантами депрессивного синдрома наблюдалось крайне редко, доминировали случаи простых апатических депрессий. Степень тяжести этих состояний при использовании психометрических шкал была меньшей по сравнению с депрессиями первой разновидности (средний балл по шкале HDRS – 18,8, по MADRS – 27,8). От депрессий первой типологической разновидности эти состояния также отличала меньшая степень выраженности снижения мотивационного компонента, безразличия к окружающему, а от третьей – отсутствие оттенка безволия, равнодушного отношения к своему состоянию.
Депрессии с преобладанием волевого снижения
Для апатии в рамках депрессий с преобладанием волевого снижения (23 больных – 44,2% наблюдений) было характерно доминирование поведенческого компонента при меньшей степени выраженности эмоциональной и когнитивной составляющих. Отличительной особенностью была потеря стимула к деятельности, доминировало снижение уровня побуждений или, при значительной глубине состояния, их полное отсутствие. Высказывая свои жалобы, пациенты часто затруднялись описать причины своей бездеятельности, им было сложно ответить, почему они не занимаются тем или иным видом деятельности, часто они сравнивали подобное состояние с «ленью, расслабленностью». Безразличие в этих случаях также не достигало тотальной степени выраженности, скорее, можно было говорить о снижении интересов.
В то же время выполнение любой деятельности являлось крайне затруднительным, что было обусловлено дефицитом побуждений к ее выполнению. Своеобразие проявлялось не в нежелании выполнения той или иной деятельности, доминировала именно неспособность к этому, субъективно ощущаемая больными и часто воспринимаемая как наиболее мучительное расстройство. Наряду с утратой стимула, побуждения к активности, больные говорили о невозможности совершить волевое усилие, чтобы преодолеть свою бездеятельность. Поведенческие расстройства проявлялись в самостоятельном ограничении круга своей активности, этих пациентов было крайне сложно привлечь к какой-либо деятельности, в том числе приятной для них, даже незначительного изменения в их повседневном укладе можно было добиться только при крайней настойчивости со стороны окружающих.
Во многих случаях можно было говорить о наличии в статусе пациентов астеноподобных проявлений – слабости, вялости, утомляемости, затрудняющих выполнение той или иной деятельности. Такие пациенты утверждали, что при необходимости заняться чем-то они делают все «через силу», с «колоссальным, необычайным» трудом. Часто наличие этих расстройств не просто препятствовало активности, но и вызывало отвращение к ней, усиливающееся при каждой попытке преодолеть их. Эти свойства придают апатическим депрессиям особый, адинамический оттенок (депрессии в рамках этой разновидности чаще можно было квалифицировать как апато-адинамические и простые апатические). Средний балл по шкале HDRS составлял 17,2; по шкале MADRS – 24,1.
Результаты и обсуждение
Проведенное исследование выявило, что апатическим депрессиям, развивающимся в рамках заболеваний аффективного круга и шизофрении, свойственны различные варианты динамики. Так, для циркулярных аффективных заболеваний было характерно постепенное углубление симптоматики с течением времени, смена парциального характера безразличия к окружающему на тотальный, на всех этапах депрессии отчетливо прослеживалась яркость аффективных расстройств, имелась достаточная выраженность собственно тимического компонента депрессивной триады. Чаще эти депрессии имели реактивный запуск, затем связь с психотравмирующей ситуацией терялась, появлялись такие признаки, как правильный суточный ритм колебаний настроения, нарастание выраженности идеомоторной заторможенности.
С течением времени состояние усложнялось присоединением чувства вины, симптома малоценности, соматических признаков в виде нарушений сна и аппетита, снижением либидо, менструальной дисфункцией. Другие компоненты аффективного синдрома либо присутствовали в картине с момента манифестации состояния, либо присоединялись на поздних этапах депрессии, отражая общую тенденцию к постепенному усложнению ее психопатологической картины. Это касается проявлений тревожного спектра (как правило, в виде тревожных опасений относительно будущего, значительно реже – генерализованной тревоги), анестетических расстройств (ощущение утраты чувств, положительных и отрицательных эмоций), а также чувства отчаяния, безысходности. Общая длительность состояний составляла в среднем 6– 11 месяцев.
Апатические депрессии, развивавшиеся в рамках приступообразно-прогредиентной шизофрении, представляли собой либо самостоятельный приступ (фазу), либо несколько сложных по структуре приступов, в ряде случаев состояние квалифицировалось как постшизофреническая депрессия. Приступы также отличались своеобразием динамики. Так, на начальном этапе эти состояния можно было квалифицировать как тревожные эндогенные депрессии значительной степени тяжести, нередко достигавшие психотического уровня. Их отличало наличие аффективной насыщенности, признаков атипии (наличие в некоторых случаях идеомоторной ускоренности приближало эти состояния к картине аффективно-смешанных), наличие расстройств, выходящих за рамки аффективного регистра (неврозоподобных (сенесто-ипохондрических, обсессивных) и бредовых (элементов синдрома Кандинского – Клерамбо, ипохондрического бреда)), часто регистрировались массивные идеи самообвинения, суицидальные мысли и тенденции.
Особенностью динамики этих депрессий являлось постепенное обеднение их психопатологической картины, смена острого состояния монотонным с выходом на первый план апатических проявлений. Выраженность расстройств неврозоподобного и бредового регистра также значительно снижалась при видоизменении депрессии в апатическую, в дальнейшем они носили рудиментарный характер. Необходимо отметить, что, несмотря на меньшую остроту и относительную бедность симптоматики, длительность апатических расстройств на протяжении приступа имела больший удельный вес. Другие проявления аффективного синдрома (периоды тревоги, тоски) появлялись эпизодически, они носили кратковременный характер, их возникновение не изменяло картину депрессии в целом, они редко достигали значительной степени выраженности и, как правило, присутствовали в структуре состояния наряду с апатией. В большинстве наблюдений можно было говорить о развитии своеобразного депрессивного мировоззрения – пациенты утверждали, что «свыклись с апатией», считали, что она стала для них привычной и будет оставаться на протяжении всей последующей жизни.
Признавая болезненный характер апатических расстройств, пациенты утверждали, что стали относиться к ним равнодушно. Таким образом, апатическая депрессия рассматривается в данном случае как этап, завершающий динамику сложных психотических приступов шизофрении. Наличие в ее картине таких особенностей, как монотонность состояния, диссоциация между глубиной депрессии и внешне упорядоченным обликом пациентов, атипия клинической картины, склонность к длительному многолетнему течению, формирование особого депрессивного мировоззрения, а также признаки фармакологической резистентности, приближает эти состояния к картине так называемых хронических депрессий. Несмотря на то что своеобразный оттенок апатии в рамках этих состояний приближал их психопатологическую картину к проявлениям негативного симптомокомплекса шизофрении, они имели ряд черт, доказывающих их принадлежность к аффективной патологии (наличие суточного ритма колебаний настроения, соматических признаков депрессии, идей малоценности, самообвинения и др.). Общая длительность приступов подобной структуры составляла в среднем 2–3,5 года.
Апатические депрессии, развивавшиеся в качестве самостоятельных приступов, а также в рамках постприступных депрессий, отличало от подобных депрессий в рамках заболеваний аффективного круга отсутствие яркости, насыщенности аффективных проявлений, не всегда прослеживалась динамика по типу постепенного увеличения глубины депрессии. Средняя их продолжительность составляла 0,5–1,2 и 0,2–0,5 года соответственно.
В процессе проведенного исследования была установлена различная встречаемость выделенных типологических разновидностей апатических депрессий при эндогенных заболеваниях аффективного круга и при приступообразно-прогредиентной шизофрении. Было установлено, что при эндогенных аффективных заболеваниях в большинстве изученных случаев психопатологическая картина депрессии определялась как вариант с преобладанием снижения интересов (76,5% наблюдений), в то время как при шизофрении чаще встречались депрессии с инициативным и волевым снижением (82,9% случаев).
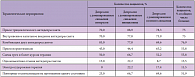
Следует отметить, что при сравнительно небольшой глубине изученных депрессий их лечение зачастую вызывало значительные трудности. Так, в большинстве случаев не удавалось добиться значительного улучшения состояния при проведении монотерапии антидепрессантами, приходилось использовать высокие дозы препаратов и часто прибегать к мероприятиям, направленным на преодоление фармакологической резистентности. Зависимость необходимости более интенсивного подхода к лечению от типологической разновидности депрессии приведена в таблице 1.
Принципы терапии апатических депрессий
Общими принципами терапии апатических депрессий являются:
- сочетание медикаментозного лечения с психотерапией;
- применение психотропных препаратов различных классов (антидепрессантов, нейролептиков, тимостабилизаторов, ноотропов);
- дифференцированный подход в зависимости от психопатологической структуры состояния;
- нацеленность на восстановление доболезненного уровня функционирования.
Особенности, присущие апатическим депрессиям (безразличие к своему состоянию, пассивный образ жизни), а также часто возникающая необходимость выполнения специальных противорезистентных мероприятий диктуют необходимость проведения купирующей терапии в условиях стационара.
Терапия депрессий с преобладанием снижения интересов
При лечении депрессий с преобладанием снижения интересов необходимо руководствоваться принципами терапии эндогенных фазнопротекающих расстройств: следует делать акцент на применении антидепрессантов (в адекватных дозах), комбинировать их с препаратами из ряда нейролептиков, учитывать глубину и длительность депрессии, применять тимостабилизаторы в качестве адъювантной, а затем и противорецидивной терапии.
При выборе антидепрессанта решающее значение придавалось степени тяжести состояния, а также его длительности. Лечение неглубоких депрессий небольшой продолжительности начиналось с назначения препаратов новых поколений (селективных ингибиторов обратного захвата серотонина (СИОЗС), селективных ингибиторов обратного захвата серотонина и норадреналина (СИОЗСН) – пароксетина 30–40 мг/сут, милнаципрана 150–200 мг/сут, циталопрама 20–40 мг/сут, дулоксетина 60– 120 мг/сут). Тем не менее даже в случае неглубоких депрессий этого оказывалось недостаточно для купирования состояния, приходилось прибегать к более интенсивным методам терапии.
Как правило, при лечении этих состояний более быстрой редукции подвергались тревога, деперсонализационные расстройства, анестетические проявления, в первые недели лечения происходила нормализация сна и аппетита. При этом апатические расстройства в большинстве случаев отличались стойкостью, применение обычных методов лечения приводило лишь к уменьшению степени их выраженности, но не к полному исчезновению. Особенно это касалось повторных фаз, для которых было характерно более быстрое нарастание тяжести симптоматики и наличие признаков терапевтической резистентности. Во всех случаях лечения подобных депрессий использовались парентеральные способы введения препаратов, при этом курс внутривенных капельных инъекций антидепрессантов составлял не менее 15 вливаний.
Из группы нейролептиков предпочтение отдавалось атипичным антипсихотикам в небольших и средних терапевтических дозах (кветиапин 200–400 мг/сут, сульпирид 150–300 мг/сут, реже – рисперидон 1–2 мг/сут) либо традиционным нейролептическим препаратам с превалированием активизирующего компонента (флупентиксол 3–5 мг/сут, трифлуоперазин 2,5–5 мг/сут). На фоне лечения пациенты постепенно становились активнее, начинали общаться с другими больными, говорили о восстановлении интереса к окружающему миру, появлении желания заняться той или иной деятельностью.
Со временем различия в состоянии больных в утренние и вечерние часы нивелировались, что позволяло констатировать этап становления медикаментозной ремиссии. Вместе с нивелированием гипотимической составляющей происходила и постепенная редукция когнитивных расстройств; как правило, применения препаратов ноотропного действия в случае таких депрессий не требовалось. Как уже упоминалось, нормотимические средства использовались на этапе купирующего лечения с целью усиления фармакологического эффекта основной терапии, затем их прием продолжался после становления ремиссии в качестве профилактики возникновения повторных аффективных фаз. Хороший эффект был показан при использовании карбамазепина (250–500 мг/сут), ламотриджина (125–200 мг/сут).
Среди антидепрессантов современной генерации наилучший эффект был получен при использовании пароксетина в дозе 30– 40 мг/сут. В ряде случаев удавалось добиться становления медикаментозной ремиссии путем проведения монотерапии пароксетином; в других наблюдениях использовалась комбинированная терапия пароксетином с препаратами трициклического ряда или мапротилином. При этом если на этапе купирующей терапии была необходима комбинированная тимоаналептическая терапия, то по мере перехода на поддерживающий этап приема препаратов часто удавалось добиться хороших результатов при монотерапии пароксетином. Удобное дозирование пароксетина (однократный утренний прием) позволяло сделать значительный шаг к достижению комплаентности при необходимости длительного поддерживающего лечения. К несомненным достоинствам пароксетина относится высокая мощность тимоаналептического действия при сравнительно хорошей переносимости, сбалансированный характер воздействия на депрессивную симптоматику (редкое возникновение тревоги, ажитации, нарушений сна) [11].
Препарат не вызывает сонливости, значительного снижения концентрации внимания, не влияет на качество повседневного функционирования. Побочные эффекты в виде желудочно-кишечных расстройств наблюдались сравнительно редко, носили кратковременный характер и не требовали специальной коррекции или снижения дозы препарата. Данные ряда клинических исследований эффективности пароксетина [12] подтверждают, что при его приеме наступает достаточно быстрое восстановление социального функционирования у больных эндогенной депрессией, что, несомненно, имеет особую важность в случае апатических состояний. Таким образом, пароксетин может быть рекомендован в качестве предпочтительного препарата как для купирования эндогенных апатических депрессий, так и для проведения курса поддерживающей терапии.
Терапия депрессий с преобладанием волевого и инициативного снижения
Лечение апатических депрессий с преобладанием волевого и инициативного снижения представляло значительные сложности, поскольку в таких случаях были наиболее выражены признаки фармакорезистентности. При выборе терапевтической тактики этих состояний немаловажное значение имел клинико-динамический подход, поскольку особенности динамики приступов шизофрении, во время которых возникали эти депрессии, накладывали отпечаток и на реакцию пациентов на лечение, в первую очередь это касалось повторной актуализации расстройств, имевших место на начальных этапах приступов при применении антидепрессивных препаратов стимулирующего ряда. Так, возобновлялась тревога, чувство тоски с ощущением безысходности, сенесто-ипохондрические, обсессивные проявления, а также рудиментарные расстройства бредового регистра. Чаще это наблюдалось во время использования имипрамина, милнаципрана, флуоксетина, а также при попытках проведения одномоментной отмены антидепрессантов.
В связи с этим предпочтение отдавалось препаратам со сбалансированным действием. Большая длительность этих состояний, а также часто имевшийся к моменту госпитализации неудачный опыт лечения антидепрессантами обусловливали необходимость начинать лечение с парентеральных способов введения препаратов (курс из не менее чем 16 внутривенных капельных инъекций мапротилина, кломипромина, реже – амитриптилина). Недостаточный эффект применения этих средств на протяжении 3–4 недель диктовал во всех случаях необходимость комбинированной антидепрессивной терапии, которая чаще всего включала препарат, применявшийся парентерально, и антидепрессант из группы СИОЗС (пароксетин, сертралин, циталопрам) или СИОЗСН (дулоксетин, венлафаксин), реже положительного эффекта удавалось добиться путем применения 2 новых антидепрессантов (например, милнаципран и флуоксамин, пароксетин и миансерин).
Как уже упоминалось, эти состояния отличала наибольшая терапевтическая резистентность, в процессе терапии требовалась смена нескольких курсов лечения, прием препаратов и их сочетаний в высоких дозах, что не во всех случаях позволяло добиться выраженного улучшения. Начало использования нового курса терапии часто приводило к объективному улучшению состояния (оживление мимики, уменьшение времени, проводимого в бездействии), при этом пациенты отказывались признать субъективное улучшение. Как правило, подобное улучшение оказывалось нестойким, спустя 8–15 дней возобновлялась прежняя степень выраженности симптоматики, которая не подвергалась редукции при повышении доз.
Применение электросудорожной терапии (n = 6) позволило добиться выраженного улучшения у 4 пациентов. Препараты ноотропного ряда применялись с осторожностью и только на этапе перехода с купирующей на поддерживающую терапию. В целом в этой группе больных медикаментозной ремиссии хорошего качества удалось добиться лишь в 60% наблюдений, в остальных случаях речь шла либо о послаблении симптомов под влиянием медикаментозной коррекции, либо о кратковременных внутрибольничных улучшениях.
Наряду с антидепрессантами в качестве обязательного основного препарата использовались нейролептики, как правило, в средних терапевтических дозах (амисульприд до 600 мг/сут, трифлуоперазин до 15 мг/сут). Стойкие нарушения сна, характерные для этих состояний, также часто требовали нейролептической коррекции (клозапин до 75 мг, хлорпротиксен до 150 мг, тиоридазин до 75 мг). Из препаратов нейролептического ряда в терапии апатических депрессий в рамках шизофрении наилучшую эффективность показал арипипразол (до 20 мг/сут). При его использовании значительное уменьшение жалоб апатического характера отмечалось уже на третьей неделе терапии, в ряде резистентных случаев удалось добиться полной редукции депрессивной симптоматики и формирования медикаментозной ремиссии высокого качества.
Выбор в пользу приема арипипразола при апатических депрессиях продиктован наличием у него таких свойств, как умеренный активизирующий эффект в средних терапевтических дозировках, благотворное влияние на нарушения когнитивной сферы, а также способность оказывать влияние на прогредиентный процесс в целом (благодаря частичному агонизму в отношении дофаминовых рецепторов разных областей головного мозга). Проведенные исследования показали, что арипипразол способен влиять на негативную симптоматику шизофрении начиная с первой недели терапии, при его приеме наблюдается стабильное улучшение депрессивной симптоматики по шкале MADRS [13].
К несомненным достоинствам препарата относятся хорошая переносимость, отсутствие эндокринологических побочных эффектов, нечастое развитие экстрапирамидной симптоматики (которая корректируется небольшими дозами холинолитиков), удобное дозирование с однократным приемом в течение суток [14]. Способность арипипразола оказывать влияние на расстройства из различных психопатологических регистров особенно важна при лечении апатических депрессий, формирующихся на разных этапах шизофрении, для которых характерен выраженный полиморфизм симптоматики, в том числе из-за наличия рудиментарных бредовых расстройств.
Терапия постприступных депрессий
Терапия постприступных депрессий проводилась в соответствии с общепринятыми принципами лечения этих состояний. В большинстве случаев использовалась монотерапия антидепрессантом, выбор которого зависел от тяжести депрессии. Полного купирования депрессивной симптоматики удавалось добиться при применении небольших и средних доз антидепрессантов (мапротилин до 75 мг, сертралин до 75 мг, милнаципран до 100 мг), при этом уже к концу второй недели терапии пациенты отмечали, что стали гораздо активнее, меньше времени проводили в бездеятельности, затем, спустя 3–4 недели, можно было констатировать возобновление прежних интересов, появление стимула к той или иной деятельности.
Реже приходилось прибегать к комбинированному назначению антидепрессантов (это происходило в случаях, когда депрессии предшествовало длительное маниакально-бредовое состояние) – как правило, использовалось сочетание амитриптилина с препаратами последних генераций (милнаципран, пароксетин). Эти депрессии отличались более сложной структурой – в их картине присутствовали массивные идеи малоценности, самообвинения, сенестопатии, отдельные деперсонализационные проявления. Неотъемлемым компонентом помощи больным с апатическими депрессиями являлась психотерапия, которая проводилась в сочетании с медикаментозным лечением как в стационаре, так и на этапе поддерживающего лечения. Направленность ее зависела от разновидности депрессии и эффекта, достигнутого в ходе медикаментозного лечения.