Лазерные технологии и 1%-ный ивермектин в лечении пациентов с розацеа
- Аннотация
- Статья
- Ссылки
- English
Материал и методы. Под нашим наблюдением находилось 116 пациентов с диагнозом розацеа с сочетанием эритематозно-телеангиэктатического подтипа и папуло-пустулезного подтипа: в основном женщины – 89 (76,7%) пациенток в возрасте от 31 до 57 лет и 27 (23,3%) мужчин в возрасте от 35 до 52 лет. В зависимости от метода терапии пациенты были разделены на группы: первая – интерстициальная лазерная коагуляция (ИЛК) (595 нм), вторая – ИЛК + ивермектин, третья – неодимовый лазер (Nd:YAG), четвертая – Nd:YAG + ивермектин. Эффективность оценивали с учетом динамики баллов визуально-аналоговой шкалы (ВАШ) и визиосканирования.
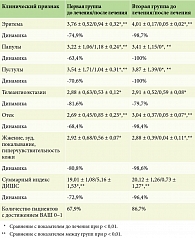
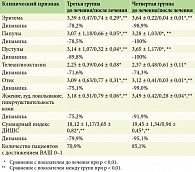
Результаты. При сравнении первой и второй групп были получены следующие результаты: комбинированная терапия (ивермектин + ИЛК) показала большую эффективность по сравнению с монолазерной терапией (ИЛК) в отношении купирования эритемы, отека, воспалительных элементов (папулы, пустулы), а также субъективных жалоб (жжение, зуд, покалывание, гиперчувствительность кожи) и, как следствие, суммарный балл ВАШ во второй группе снизился на 96,4%, что было более значимо, чем в первой – 72,9%. При сравнении третьей и четвертой групп были получены следующие результаты: комбинированная терапия (ивермектин + Nd:YAG) показала большую эффективность по сравнению с монолазерной терапией (Nd:YAG) в отношении купирования эритемы, отека, воспалительных элементов (папулы, пустулы), а также субъективных жалоб (жжение, зуд, покалывание, гиперчувствительность кожи) и, как следствие, суммарный балл ВАШ в четвертой группе снизился на 95,1%, что было более значимо, чем в третьей группе – 79,9%.
Заключение. Комбинированное применение лазерной терапии и 1%-ного крема ивермектин более эффективно, чем монолазерная терапия, и позволяет более чем у 85% пациентов контролировать патологический процесс и достигать по дерматологическому индексу шкалы симптомов «чистой кожи» (0–1 балл).
Материал и методы. Под нашим наблюдением находилось 116 пациентов с диагнозом розацеа с сочетанием эритематозно-телеангиэктатического подтипа и папуло-пустулезного подтипа: в основном женщины – 89 (76,7%) пациенток в возрасте от 31 до 57 лет и 27 (23,3%) мужчин в возрасте от 35 до 52 лет. В зависимости от метода терапии пациенты были разделены на группы: первая – интерстициальная лазерная коагуляция (ИЛК) (595 нм), вторая – ИЛК + ивермектин, третья – неодимовый лазер (Nd:YAG), четвертая – Nd:YAG + ивермектин. Эффективность оценивали с учетом динамики баллов визуально-аналоговой шкалы (ВАШ) и визиосканирования.
Результаты. При сравнении первой и второй групп были получены следующие результаты: комбинированная терапия (ивермектин + ИЛК) показала большую эффективность по сравнению с монолазерной терапией (ИЛК) в отношении купирования эритемы, отека, воспалительных элементов (папулы, пустулы), а также субъективных жалоб (жжение, зуд, покалывание, гиперчувствительность кожи) и, как следствие, суммарный балл ВАШ во второй группе снизился на 96,4%, что было более значимо, чем в первой – 72,9%. При сравнении третьей и четвертой групп были получены следующие результаты: комбинированная терапия (ивермектин + Nd:YAG) показала большую эффективность по сравнению с монолазерной терапией (Nd:YAG) в отношении купирования эритемы, отека, воспалительных элементов (папулы, пустулы), а также субъективных жалоб (жжение, зуд, покалывание, гиперчувствительность кожи) и, как следствие, суммарный балл ВАШ в четвертой группе снизился на 95,1%, что было более значимо, чем в третьей группе – 79,9%.
Заключение. Комбинированное применение лазерной терапии и 1%-ного крема ивермектин более эффективно, чем монолазерная терапия, и позволяет более чем у 85% пациентов контролировать патологический процесс и достигать по дерматологическому индексу шкалы симптомов «чистой кожи» (0–1 балл).

Розацеа представляет собой воспалительное заболевание с центрафациальной локализацией и клиническими проявлениями в виде транзиторной или стойкой эритемы, телеангиоэктазий, папул, пустул, зачастую сопровождающееся ощущением жжения, зуда [1, 2]. Появление розацеа связано с генетическими факторами, воспалением с вовлечением врожденной и адаптивной иммунной систем, сосудистой дисфункцией [3]. Исследование полногеномной ассоциации выявило как минимум два однонуклеотидных полиморфизма у европейцев с розацеа, которые могут предрасполагать к развитию данного заболевания [4]. Иммунная дисрегуляция также является важной составляющей патогенеза розацеа, так как при сопутствующей активации врожденной иммунной системы увеличивается уровень противомикробных пептидов LL-37 [1, 5], что способствует синтезу провоспалительных цитокинов, ангиогенезу и индуцированию хемотаксиса лейкоцитов [6]. Активация TRP-рецепторов у пациентов с розацеа приводит к высвобождению медиаторов нейрогенного воспаления, таких как субстанция Р и кальцитонин. Эти вазорегуляторные нейропептиды являются важными медиаторами, способными вызвать устойчивую эритему [5]. Триггерные факторы разнообразны и присутствуют в повседневной жизни, включая солнечный свет, кофеин, алкоголь, острую пищу, эмоциональный стресс, физические упражнения и жару [1].
Общепринятая классификация включает выделение подтипов розацеа: эритематозно-телеангиэктатический (ЭТПР), папуло-пустулезный (ПППР), фиматозный и офтальморозацеа. Как показывает практика, у большинства пациентов встречается сочетание подтипов, при этом степень их тяжести может варьировать от легкой до тяжелой [1].
Многообразие клинических проявлений розацеа требует персонифицированного подхода к терапии и включает уход за кожей, местное или системное медикаментозное лечение, физиотерапевтические и хирургические методы [7–11]. Основными препаратами для топической терапии ПППР являются ивермектин, метронидазол и азелаиновая кислота, при этом первый обладает более высокой терапевтической и профилактической эффективностью [12–15]. Системная терапия ПППР включает антибиотики тетрациклинового ряда и низкие дозы системного изотретиноина. Поскольку в клинической практике ПППР, как правило, протекает на фоне ЭТПР, крайне важным является возможность одновременного купирования и воспаления, и сосудистых изменений. В этом плане перспективным является комплекс, включающий ивермектин и лазерные технологии.
В последнее время широкое распространение получил импульсный лазер на красителе (PDL) для лечения эритемы и телеангиоэктазий [16, 17]. PDL излучает импульсную лазерную энергию на длинах волн 585 или 595 нм, который поглощается оксигемоглобином, что приводит к снижению ангиогенеза и разрушению существующих телеангиоэктазий [18]. Многие исследования также продемонстрировали эффективность других фототехнологий, включая длинноимпульсный неодимовый лазер: иттрий-алюминиевый гранат-лазер (Nd:YAG) [19]. Результаты исследований по сравнительной эффективности данных лазеров носят противоречивый характер. Так, в одном исследовании показано преимущество PDL перед Nd:YAG в отношении купирования эритемы [20], в другом исследовании отмечена их сопоставимая эффективность [21, 22], в то же время в систематическом обзоре было выявлено, что PDL приводит к менее значимому улучшению в отношении купирования эритемы [23]. При этом отмечается, что для телеангиоэктазий большого калибра и глубоко расположенных Nd:YAG имеет преимущества перед PDL [24]. Также Nd:YAG оказывает более значимый клинический эффект при лечении воспалительных поражений при розацеа [25]. Таким образом, на сегодняшний день из лазерных технологий наиболее изученными и подтвердившими свою эффективность являются импульсные лазеры на красителях и неодимовый лазер (1064 нм), однако исследования, посвященные их комбинированному с лекарственной терапией применению, носят единичный характер, что обусловливает актуальность данной темы. Поэтому изучение эффективности и безопасности комплексного использования топического противовоспалительного препарата ивермектин и лазерных технологий у пациентов с сочетанием подтипов розацеа (ЭТПР + ПППР) является перспективным.
Материал и методы
Под нашим наблюдением находились 116 пациентов с диагнозом розацеа с сочетанием эритематозно-телеангиэктатического и папуло-пустулезного подтипов. Среди пациентов преобладали женщины – 89 (76,7%) пациенток в возрасте от 31 до 57 лет и 27 (23,3%) мужчин в возрасте от 35 до 52 лет. Длительность заболевания варьировала от одного года до 16 лет и в среднем составила 7,2 ± 4,1 года. У всех пациентов диагностировался I или II фототип кожи по Фитцпатрику. В зависимости от терапии пациенты были распределены на четыре группы (табл. 1).
У пациентов первой и второй групп использовали лазер на основе красителей (DYE) (ИЛК, 595 нм, DEKA) с импульсным режимом (Right Light TM) и следующими параметрами воздействия: мощность – 90–110 Дж, плотность энергии – 10–15 Дж/см², длительность импульса – 3–8 мс, размер пятна – 2–5 мм. Параметры для купирования эритемы: осуществляется один проход, размер пятна – 2–3 мм, длительность импульса – 5–8 мс, мощность – 90 Дж. Для телеангиоэктазий параметры варьировали в зависимости от диаметра сосудов и глубины залегания: для более глубоких и с большим диаметром выбирали режим: мощность 90–110 Дж, длительность импульса – 3–5 мс, диаметр пятна – 2–3 см². Воздействие проводили без перекрытия полей облучения.
У пациентов третьей и четвертой групп проводили фототерапию неодимовым (1064 нм) лазерным излучением (патентованная технология Genesis) в субмиллисекундном режиме излучения со следующими параметрами лазеротерапии: плотность потока лазерного излучения – 13 Дж/см2; длительность импульса – 0,3 мс; частота подачи импульса – 10 Гц; количество импульсов – до 10 000 импульсов на всю площадь кожи лица, количество проходов – 3–5.
Пациенты второй и четвертой групп получали терапию: крем Солантра® (ивермектин 1%) один раз в сутки на ночь и специализированную дерматокосметику Cetaphil®.
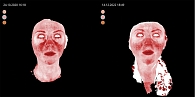
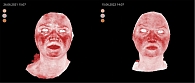
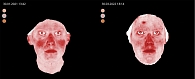
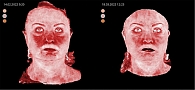
Оценку эффективности комбинированного метода лечения проводили с помощью визуальной аналоговой шкалы (ВАШ) с учетом основных объективных и субъективных симптомов подтипов розацеа (эритема, папулы, пустулы, телеангиоэктазии, «симптом вспыхивания», жжение, зуд, покалывание, гиперчувствительность кожи) по пятибалльной шкале, где 0 баллов – признак отсутствует, 5 баллов – сильно выражен. Также подсчитывали суммарный балл ВАШ и определяли динамику по сравнению с исходным показателем. В работе проводили 3D-моделирование для визуализации сосудов микроциркуляторного русла (наполнение кровотока) в реальном времени для определения динамики (под действием, например, лазеротерапии) сосудистого компонента (эритема стойкая, телеангиоэктазии). Для этого использовали цифровой аппарат 3D LIFEVIZ MINI Quantificare с 3D system. Визиосканирование проводили до курса терапии и после. Контрольная точка «после терапии» была определена на 16-й неделе.
Базы данных пациентов формировали с помощью электронных таблиц Excel MS Office Excel 2010 (Microsoft, США). Статистическую обработку полученных данных проводили с использованием статистической программы Statistica 10 (StatSoft Inc, США).
Результаты
В результате комплексной терапии у всех пациентов отмечалась выраженная положительная динамика в отношении всех клинических симптомов розацеа. В работе сравнивали результаты с показателями до терапии и между группами исходя из выбора лазерной технологии и комплексного применения с 1%-ным кремом ивермектина: первая и вторая группы, третья и четвертая группы.
При сравнении первой и второй групп были получены следующие результаты: комбинированная терапия (ивермектин + ИЛК, вторая группа) показала большую эффективность по сравнению с монолазерной терапией (ИЛК) в отношении купирования эритемы, отека, воспалительных элементов (папулы, пустулы), а также субъективных жалоб (жжение, зуд, покалывание, гиперчувствительность кожи) и, как следствие, суммарный индекс ВАШ во второй группе снизился на 96,4%, что было более значимо, чем в первой группе – 72,9% (табл. 2).
Также в работе оценивали количество пациентов с полностью «чистой кожей» (достижение ВАШ 0–1 балл): в первой группе (n = 28) данного результата удалось добиться у 67,9% больных, во второй (n = 30) – у 86,7% (табл. 2).
При сравнении третьей и четвертой групп были получены следующие результаты: комбинированная терапия (ивермектин + Nd:YAG, четвертая группа) показала большую эффективность по сравнению с монолазерной терапией (Nd:YAG) в отношении купирования эритемы, отека, воспалительных элементов (папулы, пустулы), а также субъективных жалоб (жжение, зуд, покалывание, гиперчувствительность кожи) и, как следствие, суммарный балл ВАШ в четвертой группе снизился на 95,1%, что было более значимо, чем в третьей группе – 79,9% (табл. 3).
Количество пациентов с полностью «чистой кожей» (ВАШ 0–1 балл) составило в третьей группе (n = 31) 70,9% больных, в четвертой группе (n = 27) – 85,1% (табл. 3).
Следует отметить, что ни один пациент не прервал лечение, что свидетельствует о благоприятном профиле безопасности как монолазерной терапии, так и комплексных методов лечения.
Эти данные были подтверждены результатами визиосканирования (рис. 1–4).
Обсуждение
Тактика ведения пациентов с розацеа базируется на трех основных постулатах: информирование и образование пациента, уход за кожей, терапия с использованием лекарственных препаратов и физиотерапевтических процедур. Обучение пациентов уходу за кожей и лечение лежат в основе эффективного контроля над заболеванием и направлены на улучшение качества жизни пациентов с розацеа. Всем больным рекомендуется избегать триггерных факторов, а также использовать специализированную дерматокосметику на постоянной основе, в том числе фотозащитные средства. Выбор метода терапии зависит от клинической картины и предпочтений пациента, важным вопросом является поддерживающее лечение. Среди топических препаратов преимуществом обладает крем ивермектин, который, по данным различных исследований, превосходит по эффективности метронидазол [14] и азелаиновую кислоту [13]. Пациенты, у которых диагностируется тяжелая степень розацеа (ЭТПР, ПППР и их сочетание), должны получать системную терапию (антибиотики, изотретиноин). Лазерные процедуры (ИЛК, Nd:YAG) высокоэффективны в отношении сосудистых изменений (эритема, телеангиоэктазии) [1, 9, 11, 16, 17], в то же время в доступной литературе имеются лишь единичные публикации по изучению эффективности комплексного применения ивермектина и фототехнологий. Так, в исследовании с участием 30 пациентов с ПППР, которые были распределены на две группы, проводилась монотерапия PDL 585 нм и PDL 585 нм плюс 1%-ный крем ивермектин. Все пациенты получили четыре лазерные процедуры с интервалом четыре недели. Более высокая эффективность была отмечена в группе комбинированной терапии, при этом безопасность была сопоставимой, в связи с чем авторы сделали вывод о возможности комбинированного применения 1%-ного крема ивермектин и импульсного лазера [26]. Данных по комбинированному применению неодимового лазера и 1%-ного крема ивермектин в доступной литературе нет.
Результаты данного наблюдательного исследования подтвердили, что лазерные процедуры (ИЛК, Nd:YAG) высокоэффективны в отношении сосудистых изменений (эритема, телеангиоэктазии), в то же время выявлено, что их комбинация с 1%-ным ивермектином позволяет достичь полного купирования и воспалительных элементов. Следует отметить, что количество пациентов с «полным контролем» над заболеванием (ДИШС 0–1 балла) было достоверно значимо больше в группах комплексной терапии – 86,7 и 85,1% против 67,9 и 70,9% соответственно.
Выводы
- Комплексное использование ИЛК (595 нм) и 1%-ного ивермектина обеспечивает высокую эффективность («чистая кожа») у 86,7% пациентов. Комбинированный метод показан пациентам с папуло-пустулезным подтипом розацеа и сочетанием ЭТПР и ПППР. Метод безопасен, что подтверждается отсутствием нежелательных явлений.
- Комплексное использование Nd:YAG лазера (1064 нм) и 1%-ного ивермектина обеспечивает высокую эффективность («чистая кожа») у 85,1% пациентов. Комбинированный метод показан пациентам с папуло-пустулезным подтипом розацеа и сочетанием ЭТПР и ПППР. Метод безопасен, что подтверждается отсутствием нежелательных явлений.
Конфликт интересов отсутствует.
L.S. Kruglova, PhD, Prof., Yu.I. Matushevskaya, PhD
Central State Medical Academy of Department of Presidential Affairs, Moscow
Lyubertsy Dermatovenerologic Dispensary, Moscow Region, Lyubertsy
Contact person: Yulia I. Matushevskaya, yuliya-matushevskaya@yandex.ru
The variety of clinical manifestations of rosacea requires a personalized approach to therapy and includes skin care, local or systemic drug treatment, physiotherapy and surgical methods. A promising direction is the development of combined methods, including laser technologies and the anti-inflammatory drug ivermectin, in order to increase the effectiveness of the therapy.
Material and methods. We observed 116 patients diagnosed with rosacea with a combination of erythematous-telangiectatic subtype and papulo-pustular subtype. Among the patients, women predominated – 89 (76.7%) patients aged 31 to 57 years and 27 (23.3%) men aged 35 to 52 years. Depending on the method of therapy, the patients were divided into groups: 1 – ILC (595 nm), 2 – ILC + ivermectin, 3 – Nd:YAG, 4 – Nd:YAG + ivermectin. Efficiency was evaluated taking into account the dynamics of the VAS and visioscanning.
Results. When comparing groups 1 and 2, the following results were obtained: combination therapy (ivermectin + ILC) showed greater efficiency compared to monolaser therapy (ILC) in terms of relief of erythema, edema, inflammatory elements (papules, pustules), as well as subjective complaints (burning , itching, tingling, skin hypersensitivity) and, as a result, the total VAS in group 2 decreased by 96.4%, which was more significant than in group 1 – 72.9%. When comparing groups 3 and 4, the following results were obtained: combination therapy (ivermectin + Nd:YAG) showed greater efficacy compared to monolaser therapy (Nd:YAG) in terms of relief of erythema, edema, inflammatory elements (papules, pustules), as well as subjective complaints (burning, itching, tingling, skin hypersensitivity) and, as a result, the total VAS in group 4 decreased by 95.1%, which was more significant than in group 3 – 79.9%.
Conclusions. The combined use of laser therapy and 1% ivermectin cream is more effective than monolaser therapy and allows more than 85% of patients to control the pathological process and achieve "clear skin" (DISS 0–1 points).
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.