Микобактериоз легких: сложности в лечении
- Аннотация
- Статья
- Ссылки
- English
Введение
Последние годы в разных странах мира, в том числе России, отмечается рост микобактериоза (МБ) – инфекционного заболевания, вызываемого нетуберкулезными микобактериями (НТМБ) и проявляющегося гранулематозным воспалением в пораженных органах [1]. Возросшая частота обнаружения МБ объясняется улучшением его диагностики, увеличением объема исследований для его выявления, ростом числа пациентов с коморбидной патологией, неинфекционными хроническими заболеваниями легких, иммуносупрессией [2, 3].
До сих пор медицинское сообщество не пришло к консенсусу в аспекте организации лечения пациентов с данной патологией. Обсуждается роль пульмонологической и фтизиатрической помощи при ведении таких больных, что указывает на важность данной проблемы и наличие множества нерешенных вопросов, касающихся диагностики и лечения НТМБ [3]. Фтизиатры и пульмонологи признают, что у значительного числа пациентов, получающих терапию по поводу туберкулеза легких, причем нередко с множественной лекарственной устойчивостью, может быть диагностирован МБ [2, 3]. НТМБ отличаются от Mycobacterium tuberculosis complex (МБТ), но, как и МБТ, являются кислотоустойчивыми, при этом встречаются повсеместно в водных резервуарах, почве, у животных [3].
На данный момент, по разным источникам, описано свыше 170 видов микобактерий, которые, согласно клинической значимости, подразделяют на патогенные (M. tuberculosis, M. leprae), условно-патогенные (M. avium, M. кansasii и др.) и непатогенные (M. flavescens) [2–4]. Около 60 видов НТМБ, будучи условно-патогенными бактериями, вызывают различные заболевания [1, 4]. В отсутствие общепринятой классификации МБ такие НТМБ принято делить на быстро- и медленнорастущие [3, 4].
В настоящее время в России официальной статистики в отношении заболеваемости МБ нет, выявляемость патологии ограничена отсутствием простых чувствительных методов для микробиологической диагностики [3, 5]. Проблемы обнаружения МБ заключаются в отсутствии специфических симптомов и схожести клинических и рентгенологических проявлений (при выполнении компьютерной томографии (КТ) органов грудной клетки (ОГК) чаще обнаруживают очаговые или полостные изменения легких или множественные бронхоэктазы [3]) с туберкулезной инфекцией. Не случайно диагностикой МБ занимаются обычно фтизиатры.
Большинством исследователей признается факт неуклонного роста числа МБ в России как у ВИЧ-инфицированных больных, так и у лиц с хроническими заболеваниями легких [6, 7]. МБ легких может сочетаться с такой легочной патологией, как хроническая обструктивная болезнь, бронхоэктатическая болезнь, пневмокониоз. Отсутствие патогномоничных для данной инфекции симптомов приводит к ее поздней диагностике – свыше двух лет [4].
Алгоритм обследования пациентов с подозрением на МБ предложен в 2017 г. Британским торакальным обществом (BTS), опубликовавшим рекомендации по ведению пациентов с МБ легких, регламентирующие постановку диагноза и лечение [8]. Сегодня для диагностики МБ используют методы ДНК-гибридизации для верификации НТМБ, масс-спектрометрию и мультилокусное секвенирование [9].
При лечении пациентов с МБ необходимо учитывать ряд факторов: показания для назначения терапии, наличие сопутствующих заболеваний и степень их компенсации, настроенность больных на длительное лечение (12–24 месяцев), переносимость комбинированной химиотерапии, организацию лекарственного обеспечения. Отметим, что эффективность терапии МБ крайне низка. Согласно одним источникам, эффективность терапии МБ, вызванного M. аvium complex, M. malmoense, M. xenopi, достигает 28% [10], согласно другим, эффективность лечения МБ, обусловленного M. abscessus, – 30–50%, M. аvium complex – 50–70%, M. malmoense и M. кansasii – 80–90% [1]. Причинами такой низкой эффективности лечения являются природная устойчивость НТМБ к антибактериальным препаратам, длительность лечения, иммуносупрессивные состояния [3]. Для лечения МБ применяют антибактериальные препараты разных групп, чаще макролиды, респираторные фторхинолоны, аминогликозиды и противотуберкулезные препараты – этамбутол, изониазид, рифабутин, рифампицин [2, 3, 8]. Длительность лечения и выбор препарата зависят от вида НТМБ и течения заболевания.
Клинический случай
В Астраханской области за период 2022–2023 гг. МБ органов дыхания диагностирован у семи пациентов (НМТБ верифицированы в ФГБУ «НМИЦ ФПИ» Минздрава России).
У пациентки Т. 1961 г.р. диагностирован МБ органов дыхания. Из анамнеза: изменения в легких выявлены в 2013 г. В 2013–2015 гг. наблюдалась у фтизиатра, ежегодно выполнялась флюорография ОГК – без отрицательной динамики. В связи с прогрессированием одышки 25 апреля 2022 г. проведена КТ ОГК: выявлены изменения в легких с деструкцией в верхней доле правого легкого. Обследована в Областном противотуберкулезном диспансере, где диагностирован инфильтративный туберкулез S2 правого легкого в фазе распада, обсеменения, МБТ (-). Микобактериоз легких (?).
Пациентка получала рифампицин, пиразинамид, изониазид, протионамид, всего 66 доз – без положительной рентгенологической динамики. Введение протионамида сопровождалось гипертоническим кризом. Пациентку направили (впоследствии была госпитализирована) в ФГБУ «НМИЦ ФПИ» Минздрава России для проведения дифференциальной диагностики и определения тактики лечения. В результате обследования с 11 августа по 12 октября 2022 г. выставлен диагноз:
- основной: признаки ранее перенесенного туберкулеза легких в виде кальцинатов в легочной ткани;
- сопутствующий: микобактериоз легких, кавитарная форма, вызванный сочетанием M. fortuitum и M. kansasii. Антибиотик-ассоциированная диарея инфекционного генеза (Clostridium difficile), легкое течение, реконвалесцент. Гипертоническая болезнь, 3-я степень, стадия III, кризовое течение, риск 3.
Получала лечение: азитромицин, рифабутин, этамбутол, амикацин, изониазид, имипенем, цефепим. Последний отменен из-за антибиотик-ассоциированной диареи, изониазид – из-за провокации гипертонических кризов. Рекомендовано продолжить лечение МБ по месту жительства под наблюдением пульмонолога согласно установленной чувствительности к азитромицину, этамбутолу, амикацину, рифабутину. После выписки из стационара пациентка не принимала препаратов, поскольку не смогла приобрести их самостоятельно, а фтизиатром уже была снята с учета.
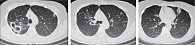
С 1 ноября по 8 декабря 2022 г. пациентка проходила стационарное лечение в пульмонологическом отделении ГБУЗ АО «ГКБ № 3 им. С.М. Кирова», куда поступила по поводу ухудшения состояния, появления лихорадки, усиления одышки. Назначена терапия: цефтриаксон, ципрофлоксацин, азитромицин, амикацин (отменен из-за резкого снижения слуха). Повторная госпитализация в пульмонологическое отделение ГБУЗ АО «Александро-Мариинская областная клиническая больница» – 1 января 2023 г. после исключения острого коронарного синдрома, по поводу клинических проявлений которого поступила в лечебно-профилактическое учреждение. В клинической картине преобладали жалобы на повышение давления до 180/100 мм рт. ст., выраженную слабость, малопродуктивный кашель, одышку при небольшой физической нагрузке, прогрессирующее ухудшение слуха. В течение трех недель вновь проводилось полное клинико-лабораторное исследование. Выявлены умеренный анемический, воспалительный синдромы, гипоальбуминемия. КТ ОГК: остаточная фиброзная полость в S2 правого легкого, тяжистый пневмофиброз в S5 правого легкого, фиброателектаз в S5 левого легкого, вторичные тракционные бронхоэктазии в S5, 10 правого легкого и S5 левого легкого; немногочисленные разнокалиберные фиброзные очаги в S1, 2, 3 правого легкого и S3 левого легкого (рисунок). Обращало на себя внимание снижение толерантности к физической нагрузке при шестиминутном тесте с десатурацией с 96 до 92% при ходьбе на 200 метров. Проведена телемедицинская консультация со специалистами ФГБУ «НМИЦ ФПИ» Минздрава России. Получены рекомендации по продолжению трехкомпонентной терапии с учетом лекарственной чувствительности, переносимости препаратов и сопутствующих заболеваний с общим сроком лечения 12 месяцев.
В настоящее время пациентка получает моксифлоксацин 400 мг/сут, этамбутол, рифампицин 450 мг/сут. Находится под наблюдением пульмонолога, с учета у фтизиатра снята.
КТ ОГК от 30 марта 2023 г. – без существенной динамики.
Заключение
Представленный клинический случай свидетельствует о проблемах подбора лекарственной терапии МБ, связанных с сочетанием двух видов МБ, наличием кавитарной формы заболевания, возникновением антибиотик-ассоциированной диареи, также требующей специфического лечения, наличием сопутствующей патологии и возникновением побочных реакций на препараты в виде гипертонических кризов и прогрессирования глухоты. Сложности ведения пациентов данной категории связаны в том числе с нерешенными вопросами лекарственного обеспечения, отсутствием опыта ведения и невозможностью диагностики МБ в регионах.
T.R. Kasyanova, PhD, Prof., Ye.M. Lipchanskaya, V.N. Gorovenko, PhD, G.N. Mukhambetova, PhD, N.R. Kuleshevskaya, PhD
Astrakhan State Medical University
Alexander-Mariinsky Regional Clinical Hospital, Astrakhan
Contact person: Tatyana R. Kasyanova, kasyanova.tatjana@yandex.ru
All over the world, cases of mycobacteriosis (MB) caused by non-tuberculous mycobacteria (NTMB) are increasingly being reported, which is associated both with improved laboratory diagnostics and with the growth of chronic diseases and pathologies requiring immunosuppressive therapy. Currently, more than 170 mycobacteria have been described, of which 60 NTMB cause diseases, mainly of the respiratory system. The problems of diagnosing MB are the absence of specific symptoms and the similarity of clinical and radiological manifestations with tuberculosis infection, in connection with which MB is usually diagnosed by phthisiatricians. In Russia, there is a steady increase in the number of MB both in HIV-infected patients and in people with chronic lung diseases, and therefore these categories of patients are at risk for developing MB. The treatment of MB is a complex task, in which it is necessary to take into account the presence of indications for prescribing therapy, concomitant diseases and the degree of their compensation, the patient's mood for the duration of therapy, the tolerability of combined chemotherapy, and the organization of drug supply. The effectiveness of MB therapy is extremely low due to the natural resistance of NTMB to antibacterial drugs, the duration and often low adherence to therapy, and the presence of immunosuppressive conditions. Various groups of antibacterial drugs are used to treat MB, the most common of which are macrolides, respiratory fluoroquinolones, aminoglycosides, and anti-tuberculosis drugs: ethambutol, isoniazid, rifabutin, rifampicin. The duration of treatment and the choice of drug depends on the type of NTMB and the course of the disease. The article presents a clinical case of MB, a cavitary form, caused by combined types of NTMB.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.