Терапия респираторных обструктивных заболеваний у детей: стандарты и реальность. XIV Международный конгресс «Современные проблемы иммунологии, аллергологии и иммунофармакологии». Сателлитный симпозиум компании «Натива»
- Аннотация
- Статья
- Ссылки






Обструктивные респираторные заболевания в клинической практике: фармакоэкономические аспекты терапии
Главный специалист аллерголог-иммунолог Департамента здравоохранения Приморского края, заведующая кафедрой клинической лабораторной диагностики, общей и клинической иммунологии Тихоокеанского государственного медицинского университета, д.м.н., профессор Елена Викторовна ПРОСЕКОВА отметила, что вопрос качества медицинской помощи по-прежнему чрезвычайно актуален. Критерии оценки качества медицинской помощи, утвержденные приказом Минздрава России от 7 июля 2015 г. № 422ан, сформированы в соответствии с законодательством по группам заболеваний или состояний на основании порядков оказания медицинской помощи, стандартов и клинических рекомендаций по вопросам оказания медицинской помощи. Эти критерии действительны для медицинских компаний любой организационно-правовой формы.
Под качеством медицинской помощи понимают совокупность характеристик, отражающих своевременность, адекватность выбранных методов профилактики, диагностики, лечения и реабилитации, а также степень достижения запланированного результата. Доступность и качество медицинской помощи обеспечиваются за счет использования порядков и стандартов по ее оказанию, предоставления медицинской организацией гарантированного объема медицинской помощи в соответствии с программой государственных гарантий бесплатного оказания гражданам медицинской помощи.
Согласно статье 87 Федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», контроль качества и безопасности медицинской деятельности осуществляется путем:
- выполнения требований к осуществлению медицинской деятельности, установленных законодательством Российской Федерации;
- определения показателей качества деятельности медицинских организаций;
- соблюдения объема, сроков и условий оказания медицинской помощи, контроля качества медицинской помощи фондами обязательного медицинского страхования и страховыми медицинскими организациями в соответствии с законодательством Российской Федерации об обязательном медицинском страховании;
- формирования системы оценки деятельности медицинских работников, участвующих в оказании медицинских услуг;
- создания информационных систем в сфере здравоохранения, обеспечивающих в том числе персонифицированный учет при осуществлении медицинской деятельности.
На территории РФ действует ряд нормативных документов, утверждающих порядок оказания медицинской помощи населению, в том числе по профилям «пульмонология» и «аллергология и иммунология». Однако, согласно статистике, удовлетворенность населения медицинской помощью за период 2006–2015 гг. не достигла 50%, несмотря на позитивную динамику показателя. Это обусловлено, в частности, проблемами, связанными с организацией медицинской помощи, несоблюдением норм оказания помощи, ненадлежащим уровнем знаний медицинскими работниками и региональными органами здравоохранения основных нормативно-правовых документов, регламентирующих порядок оказания медицинской помощи.
Профессор Е.В. Просекова в качестве примера привела протоколы и стандарты лечения бронхообструктивного синдрома (БОС) как достаточно распространенной нозологии у детей и взрослых.
Бронхообструктивный синдром – симптомокомплекс, вызванный нарушением проходимости воздуха по бронхам из-за сужения дыхательных путей с последующим увеличением сопротивления потока воздуха при вентиляции. БОС относится к патофизиологическим нарушениям, влияющим на исходы и прогрессирующее течение хронических бронхолегочных заболеваний, характерен для ряда заболеваний дыхательной системы, прежде всего хронической обструктивной болезни легких, бронхиальной астмы (БА), острых респираторных вирусных инфекций, пневмонии, острого обструктивного бронхита. В педиатрической практике чаще встречается БОС, сопровождающий БА и острый обструктивный бронхит.
В патогенезе БОС задействованы симпатические и парасимпатические отделы нервной системы. Соответственно в основе бронхиальной обструкции лежат обратимые (функциональные) и необратимые (органические) изменения. К функциональным механизмам относят спазм гладкой мускулатуры, гиперсекрецию слизи и отек слизистой оболочки бронхов. Спазм гладкой мускулатуры и гиперсекреция слизи происходят под воздействием раздражающих факторов (поллютанты, инфекционный агент) на слизистую оболочку дыхательных путей. В ответ выделяются медиаторы воспаления, которые раздражают окончания блуждающего нерва и способствуют выделению ацетилхолина, реализующего свое действие через мускариновые холинорецепторы. Активация последних вызывает холинергическую бронхоконстрикцию и гиперсекрецию.
Бронхообструктивный синдром требует соответствующей медикаментозной коррекции. Цель терапии – уменьшить выраженность симптомов, обеспечить длительный контроль над заболеванием путем предотвращения или снижения тяжести обострений, повлиять на естественное течение заболевания. Патогенетическая терапия БОС включает комбинированные бронхолитические препараты, содержащие М-холиноблокатор ипратропия бромид и бета-2-агонист фенотерол в соответствующей возрастной дозировке. В этом контексте важно отметить, что в реальной клинической практике аспект лекарственного обеспечения пациентов чрезвычайно актуален и тесно переплетается с вопросом качества медицинской помощи.
Прежде чем перейти к рассмотрению фармакоэкономических аспектов терапии, профессор Е.В. Просекова напомнила, что, с одной стороны, российская фармацевтическая промышленность за последние годы сделала заметный шаг вперед. С другой – изучением клинико-экономических преимуществ всех зарегистрированных в России лекарственных средств для оптимизации терапии в реальной клинической практике занимаются специалисты такой отрасли здравоохранения, как фармакоэкономика. Фармакоэкономический анализ позволяет оценить стоимостную эффективность известных и новых видов терапии, сравнить стоимость единицы эффективности при разных видах лечения, особенно в зависимости от используемых лекарственных средств, а также принять оптимальные решения врачам как на уровне клинической практики, так и на уровне управленческих процессов здравоохранения. Фармакоэкономический анализ учитывает не только стоимость приобретения лекарственных препаратов, но и их относительную эффективность, что может быть использовано при определении потенциальной экономии и оптимизации лечения.
Профессор Е.В. Просекова представила результаты собственного прямого открытого проспективного параллельного исследования, целью которого стал фармакоэкономический анализ затратности терапии БОС у детей с острым обструктивным бронхитом и БА. Исследование состояло из двух этапов. На первом проводили сравнительный анализ клинической эффективности терапии БОС с использованием комбинированного раствора, содержащего ипратропия бромид и фенотерол, двух торговых марок, на втором – фармакоэкономический анализ стоимостной эффективности указанной терапии.
В исследовании участвовали дети в возрасте от трех до шести лет. Первую группу составили 40 пациентов, находившихся на стационарном лечении в педиатрическом отделении краевой детской клинической больницы № 1 г. Владивостока с диагнозом острого обструктивного бронхита с октября по декабрь 2016 г. Во вторую группу вошли 40 детей, находившихся на амбулаторном лечении по поводу обострения БА в тот же период и получавших базисную терапию ингаляционными глюкокортикостероидами (ИГКС).
Бронхолитическую терапию перед началом исследования его участники не получали. Группы были разделены на подгруппы по 20 пациентов, сопоставимые по половозрастным характеристикам, тяжести БОС и объему базисной противовоспалительной терапии. Методом случайной выборки для купирования БОС проводили ингаляции через небулайзер одним из двух комбинированных бронхолитиков – М-холиноблокатором ипратропия бромидом и бета-2-агонистом фенотеролом в виде раствора для ингаляций.
Комбинированный раствор ипратропия бромида и фенотерола включен в перечень жизненно необходимых и важнейших лекарственных препаратов (ЖНВЛП) для медицинского применения. Препарат начинает действовать уже в течение первых 15 минут после применения. Клиническое действие продолжается до шести часов. Данная лекарственная комбинация используется для купирования и профилактики обструктивного синдрома при любых заболеваниях дыхательных путей (бронхит, БА, грипп и др.).
В исследовании применяли комбинированный раствор ипратропия бромида и фенотерола двух торговых марок – Беродуал (раствор) («Берингер Ингельхайм», Германия) и Ипратерол-натив (ООО «Натива», Россия). Оба препарата, согласно официальным инструкциям, показаны детям до шести лет при остром обструктивном бронхите и обострении БА.
Перед началом исследования оценивали клинические характеристики в обеих группах. В первой группе изучали исходные показатели тяжести БОС (увеличение частоты дыхания, участие вспомогательных мышц в акте дыхания, наличие свистящих хрипов на выдохе и др.), во второй – исходные показатели тяжести приступа БА (увеличение частоты дыхания, наличие свистящих хрипов на выдохе, насыщение кислородом крови и др.). Свистящие хрипы на выдохе зафиксированы у всех пациентов обеих групп.
Согласно анализу клинической эффективности, в обеих подгруппах детей группы острого обструктивного бронхита купирование увеличения частоты дыхания и свистящих хрипов на выдохе, участия вспомогательной мускулатуры в акте дыхания и достижение насыщения кислородом крови имели место на третьи сутки после начала терапии. Достоверных различий в достижении клинической эффективности в подгруппах препаратов Беродуал и Ипратерол-натив не зарегистрировано. У детей с БА, получавших комбинированные препараты Беродуал (раствор) и Ипратерол-натив, к седьмому дню терапии удалось полностью купировать БОС. Одышка и свистящие хрипы на выдохе отсутствовали. В обеих подгруппах отмечалось насыщение кислородом крови. Во всех группах побочных и нежелательных явлений не зафиксировано. Таким образом, препараты Ипратерол-натив и Беродуал в виде растворов продемонстрировали аналогичную клиническую эффективность и безопасность. Это позволило исследователям провести фармакоэкономический анализ затратности эффективности – минимизации стоимости. Результаты показали, что в стационаре стоимость препарата Ипратерол-натив составила 182 руб., препарата Беродуал (раствор) – 210,08 руб. за упаковку. Розничные цены в аптеках составили 215 руб. за отечественный препарат и 283 руб. за иностранный. При изучении показателей затратности – эффективности терапии БОС у детей с острым обструктивным бронхитом и БА в реальной клинической практике установлено, что стоимость курсовой дозы препарата Ипратерол-натив ниже стоимости курсовой дозы препарата Беродуал (раствор): в группе детей с обструктивным бронхитом – 89,56 ± 2,94 руб. (отечественный препарат) и 126,82 ± 4,75 руб. (иностранный препарат), в группе детей с БА – 182,7 ± 3,38 руб. (отечественный препарат) и 243,75 ± 3,9 руб. (иностранный препарат) соответственно (р < 0,05).
Согласно данным проведенного фармакоэкономического анализа стоимостной эффективности терапии БОС растворами Ипратерол-натив (ООО «Натива», Россия) и Беродуал («Берингер Ингельхайм», Германия), у детей с обструктивным бронхитом и БА целесообразно использовать препарат отечественного производства Ипратерол-натив (при сопоставимой клинической эффективности и безопасности).
Современные направления диагностики и лечения респираторной патологии: в фокусе синдром бронхиальной обструкции
Заведующая кафедрой детских болезней Первого Московского государственного медицинского университета (МГМУ) им. И.М. Сеченова, заслуженный врач Российской Федерации, д.м.н., профессор Наталья Анатольевна ГЕППЕ представила основные направления стратегии лечения и диагностики синдрома бронхиальной обструкции у детей. Профессор Н.А. Геппе отметила, что по инициативе председателя Российского респираторного общества академика А.Г. Чучалина ведущими российскими педиатрами в 1997 г. была разработана первая национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». Прогресс в области изучения БА и увеличение объема информации об этом заболевании способствовали многократному пересмотру и дополнению клинических рекомендаций. В 2017 г. подготовлено и опубликовано пятое издание клинических рекомендаций по лечению и профилактике БА у детей с пятилетнего возраста (предыдущий пересмотр был в 2012 г.). При подготовке документа учитывались последние мировые данные, касающиеся БА у детей. К обсуждению был привлечен самый широкий круг экспертов из разных регионов страны. Национальная программа является приоритетным профессиональным документом для отечественных педиатров, пульмонологов и аллергологов1.
Исходя из современных представлений, в основе БА лежит хроническое аллергическое воспаление бронхов, в котором участвует ряд клеток (эозинофилы, нейтрофилы, тучные клетки, лимфоциты) и которое обычно сопровождается гиперреактивностью дыхательных путей. Клиническими проявлениями БА считаются периодические приступы затрудненного дыхания или удушья в результате распространенной бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронхов.
Бронхиальная астма – гетерогенное состояние, характеризующееся широкой вариабельностью индивидуальных проявлений, обусловленных сочетанием триггерных факторов с различными фенотипами, степенью гиперреактивности и обструкции дыхательных путей, тяжестью воспаления. Фенотипов БА несколько, но с детским возрастом связан в первую очередь атопический.
В основе концепции этиологии и патогенеза БА лежат биологические и генетические риски (измененный иммунитет, дисфункция легких, нарушение процессов восстановления) в сочетании с воздействием окружающей среды (аллергены, инфекции, стресс и др.), которые в каждой возрастной популяции имеют свои клинические особенности. Развитие и формирование БА зависят от реакций механизма врожденного и адаптивного иммунитета.
В последние годы в мире особое внимание уделяется эпидемиологии БА. Согласно зарубежной статистике, БА – наиболее распространенное хроническое заболевание у детей. При этом БА способна приводить к значительному снижению качества жизни, инвалидности и смерти. Факторами риска смерти от БА являются тяжелое течение болезни, врачебные ошибки, подростковый или ранний детский возраст. Угрозу для жизни ребенка представляет любой эпизод затрудненного дыхания, бронхообструкции. У детей в возрасте до шести лет кумулятивная заболеваемость БОС достигает 60%. Проявления бронхиальной обструкции могут быть вторичные, обусловленные острыми респираторными заболеваниями. Именно поэтому из данной группы пациентов важно своевременно выявить детей с БА2.
В профилактике смерти от БА первостепенное значение имеют:
- систематическое врачебное наблюдение;
- пропаганда адекватного базисного противовоспалительного лечения; тщательный мониторинг состояния больного с оперативным обращением за квалифицированной помощью пульмонолога или аллерголога при обострении;
- наличие письменного плана мероприятий при обострении БА у пациента и его родителей (независимо от возраста больного).
При постановке диагноза БА у детей необходимо учитывать данные анамнеза: наличие рецидивирующих респираторных симптомов (обструкция, кашель, диспноэ и др.), ухудшение состояния ночью и ранним утром, при острых респираторных заболеваниях, физических нагрузках, контакте с табачным дымом, домашней пылью, животными, ухудшении погоды, смехе или плаче. Следует учитывать аллергический анамнез, наличие атопического дерматита, пищевой аллергии и аллергического ринита, а также отягощенной наследственности по БА или другим аллергическим заболеваниям. Особое место в диагностике БА занимают определение обструкции при аускультации и оценка легочной функции по данным спирометрии, атопии с помощью кожных проб или определения уровня иммуноглобулина (Ig) Е. Для исключения альтернативных диагнозов рекомендуется проводить рентгенологическое исследование грудной клетки. В клинической практике, чтобы оценить степень воспаления при БА, возможно определение уровня оксида азота в дыхательных путях, эозинофилов в мокроте.
Современная терапия БА направлена на устранение аллергического воспаления слизистой оболочки бронхов, уменьшение их гиперреактивности, восстановление бронхиальной проходимости и предупреждение структурной перестройки стенки бронхов. Выбор лечения определяется тяжестью течения и периодом БА. При фармакотерапии БА рекомендован ступенчатый подход.
Базисная терапия назначается индивидуально с учетом тяжести заболевания на момент осмотра больного и корректируется по мере достижения эффекта. Объем базисной терапии зависит от тяжести и уровня контроля БА, возраста пациента, характера сопутствующей патологии. Пациентам с БОС назначают бронхорасширяющие препараты.
Бета-2-агонисты короткого действия (КДБА), обеспечивающие быстрое и выраженное расширение бронхов при минимальных побочных эффектах, в течение многих лет используются для купирования приступов бронхиальной обструкции. В настоящее время сальбутамол по-прежнему является эталонным бронхолитиком, разрешенным для применения у детей раннего возраста – с 18 месяцев. В России уже восемь лет (с 2009 г.) производится и успешно применяется отечественный препарат – Сальбутамол-натив, раствор для ингаляций (ООО «Натива», Россия).
В ходе многочисленных клинических исследований получены доказательства эффективности комбинаций М-холиноблокатора ипратропия бромида и бета-2-агониста фенотерола.
Сегодня на фармацевтическом рынке появились отечественные комбинированные бронхорасширяющие препараты. Раствор для ингаляций Ипратерол-натив и аэрозоль для ингаляций Ипратерол-аэронатив (ООО «Натива», Россия) содержат два компонента с бронхолитической активностью – ипратропия бромид и фенотерол. Эти препараты применяются для купирования и профилактики обструктивного синдрома при любых заболеваниях дыхательных путей. При совместном применении двух активных веществ бронхорасширяющий эффект достигается за счет воздействия на разные фармакологические мишени. М-холиноблокатор и бета-2-агонист дополняют друг друга, в результате чего усиливается спазмолитический эффект на мышцы бронхов и обеспечивается широта терапевтического действия препаратов при бронхолегочных заболеваниях, сопровождающихся констрикцией дыхательных путей. Данные лекарственные препараты разрешены к применению у детей дошкольного возраста. В Университетской детской клинической больнице Первого МГМУ им. И.М. Сеченова уже не первый год успешно применяются Ипратерол-натив, раствор для ингаляций, и Ипратерол-аэронатив, аэрозоль для ингаляций (ООО «Натива», Россия).
ИГКС признаны наиболее эффективными противовоспалительными препаратами у больных БА. Будесонид можно назначать детям с шестимесячного возраста, флутиказона пропионат – с года, беклометазона дипропионат – с четырех лет, циклесонид – с шести, мометазон – с 12 лет. Доза ИГКС должна соответствовать тяжести заболевания и при достижении контроля титроваться до минимальной поддерживающей. При тяжелом течении заболевания ИГКС используют не менее 6–8 месяцев, при БА средней тяжести – 4–6 месяцев, при легкой – два-три месяца.
В Университетской детской клинической больнице Первого МГМУ им. И.М. Сеченова также получен положительный клинический опыт применения отечественного препарата Беклометазон-аэронатив, содержащего давно проверенный и широко применяемый в настоящее время базовый ИГКС беклометазон, для терапии БА, аэрозоль для ингаляций (ООО «Натива», Россия), выпускаемого в трех дозах (50, 100 и 250 мкг/доза). Это удобно, поскольку позволяет гибко корректировать схему терапии БА у детей.
При недостаточном ответе на ИГКС они могут использоваться в комбинации с бета-2-агонистами длительного действия (ДДБА).
Антагонисты лейкотриеновых рецепторов назначают в качестве монотерапии детям старше двух лет с легкой БА как альтернативу низким дозам ИГКС. Монтелукаст рекомендован пациентам с БА и сопутствующим аллергическим ринитом. У детей со среднетяжелой и тяжелой БА антилейкотриеновые препараты назначают дополнительно при недостаточном контроле на фоне применения ИГКС.
Таким образом, стратегия лечения БА предусматривает ступенчатый подход, при котором терапия становится интенсивнее по мере увеличения степени тяжести заболевания. И наоборот, если бронхиальная астма хорошо контролируется, количество и частота применяемых лекарственных средств снижаются. Программа лечения БА у детей включает профилактику возможных обострений заболевания, достижение и длительное поддержание контроля заболевания.
Возрастные особенности ингаляционной терапии в педиатрической практике
По мнению главного внештатного детского пульмонолога Департамента здравоохранения г. Москвы, профессора кафедры детских болезней Первого МГМУ им. И.М. Сеченова, д.м.н. Александра Борисовича МАЛАХОВА, ингаляционная терапия является наиболее эффективным методом доставки лекарственных веществ при минимальном риске развития побочных эффектов. На эффективную доставку лекарственного средства из ингалятора в легкие влияют, в частности, техника ингаляции, возрастные и психологические характеристики пациента, объемная скорость выдоха. Эффективность ингаляционной терапии зависит также от доступности попадания лекарственного вещества именно в те отделы респираторного тракта, для которых он предназначен. На глубину проникновения лекарственного вещества в дыхательные пути влияет дисперсность аэрозоля. Дисперсность аэрозолей для ингаляций, в том числе продуцируемых небулайзерами, колеблется от 0,5 до 10 мкм. Частицы размером 6–10 мкм задерживаются в верхних дыхательных путях, в то время как частицы диаметром 1–5 мкм (респирабельная фракция) воздействуют на нижние дыхательные пути, в частности бронхиолы (на необходимую область), и оказывают максимальный лечебный эффект.
Для ингаляционной терапии БОС используются дозированные аэрозольные ингаляторы (ДАИ), ДАИ, активируемые вдохом (ДАИАВ), дозированные порошковые ингаляторы (ДПИ) и небулайзеры. Выбор устройства зависит от возраста ребенка. Например, ДАИ и ДАИАВ у детей раннего возраста (младше пяти лет) применяются достаточно редко. Для применения у таких маленьких пациентов рекомендованы ДАИ со спейсером и небулайзеры, в том числе для лечения БА в период обострения.
Все ингаляционные системы имеют плюсы и минусы. Преимуществами ДАИ являются портативность, быстрая и простая техника ингаляции, низкая стоимость. Они не требуют заправки в процессе использования. К недостаткам относятся необходимость четкой координации медленного вдоха и активации ингалятора, сложности при проведении высокодозной бронхорасширяющей терапии (купирование тяжелого приступа БА), а также орофарингеальное осаждение препарата.
В свою очередь при использовании ДПИ не требуется координации вдоха и активации ингалятора, отсутствует пропеллент, объем респирабельной фракции увеличивается в сравнении с применением ДАИ. Однако при использовании ДПИ для генерации ингаляционного препарата необходим значительный инспираторный поток (свыше 30 л/мин). Компоненты препарата оседают на слизистой оболочке ротоглотки, могут возникнуть сложности при проведении бронхорасширяющей терапии высокими дозами. Кроме того, стоимость ДПИ весьма высока, что ограничивает их доступность.
Повышению легочной депозиции аэрозолей способствуют снижение скорости потока аэрозоля, выделяемого из ингалятора, устранение зависимости от синхронизации с вдохом. В связи с этим для детей до шести лет оптимальной техникой доставки лекарственных препаратов считаются небулайзеры. При их использовании нет необходимости координировать движения и вдох, можно проводить высокодозную бронхорасширяющую терапию при тяжелом приступе БА. С их помощью осуществляется непрерывная продукция аэрозоля с высокой пропорцией (свыше 50%) респирабельных частиц (1–5 мкм) в течение 10–15 минут3.
У небулайзеров имеются минусы: недостаточная портативность, необходимость постоянного источника электропитания, специального обучения ребенка и его родственников, возможность микробной контаминации аппаратуры и высокая стоимость. Эффективность небулайзерной терапии зависит от лекарственного средства (активность, доза/объем, свойства), типа компрессора и самого небулайзера, состава аэрозоля (размер частиц), обучаемости и приверженности пациента лечению. Различают струйные (компрессорные), ультразвуковые небулайзеры и небулайзеры мембранного типа (электронно-сетчатые, или mesh). В компрессорных небулайзерах распыление осуществляется по принципу Вентури сжатым воздухом. Компрессорные небулайзеры универсальны, недороги, доступны и способны распылять практически любые растворы для ингаляций. К недостаткам можно отнести высокий уровень шума и вес. Электронно-сетчатые (mesh) небулайзеры обладают преимуществами компрессорных и ультразвуковых ингаляторов. Они компактны, бесшумны и характеризуются пониженной частотой ультразвука. Как следствие, в mesh-небулайзерах используются препараты, которые не применяются в ультразвуковых. В отличие от ультразвуковых небулайзеров в mesh-небулайзерах распыление лекарства происходит в результате «просеивания» жидкости через очень маленькие отверстия. Недостаток состоит в том, что сетка мембраны требует максимально аккуратного обращения. При этом mesh-небулайзеры самые дорогостоящие по сравнению с другими типами небулайзеров.
На эффективность небулайзерной терапии могут влиять факторы, связанные с лекарственным препаратом. Его вязкость и поверхностное натяжение отражаются на выходе и характеристиках аэрозоля. Так, растворы антибиотиков имеют очень высокую вязкость, что требует использования мощных компрессоров и небулайзеров, активируемых вдохом. Осмолярность аэрозоля влияет на его депозицию. При прохождении через увлаженные дыхательные пути может увеличиваться размер частиц гипертонического аэрозоля и уменьшаться размер частиц гипотонического аэрозоля.
В настоящее время в ингаляционной терапии применяют различные группы препаратов: антибиотики, М-холинолитики, бета-2-агонисты, муколитики, мукокинетики, антимикотики, кромоны, ГКС, аналоги простациклина, а также комбинированные препараты (например, М-холинолитик и бета-2-агонист).
В педиатрической клинической практике все большее распространение получают отечественные генерические препараты для лечения респираторной патологии, в том числе БОС, сопоставимые по клиническому эффекту, безопасности и показателям однородности дозирования и респирабельной фракции с оригинальными (иностранными) лекарственными препаратами, но характеризующиеся более низкой стоимостью.
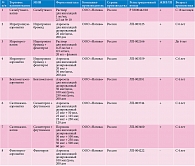
Российская компания «Натива» выпускает целый ряд воспроизведенных ингаляционных препаратов для лечения БА и БОС у детей (таблица)4. Например, в московской клинической практике хорошо зарекомендовала себя комбинация ипратропия бромида и фенотерола – препараты Ипратерол-натив, раствор для ингаляций, и Ипратерол-аэронатив, аэрозоль для ингаляций, разрешенные к применению у дошкольников5.
Рекомендуемые дозы раствора комбинации ипратропия бромида и фенотерола – ингаляции три раза в сутки через небулайзер: детям в возрасте до 12 месяцев – одна капля на килограмм массы тела, от одного года до пяти лет – 10 капель, старше шести лет – 10–20 капель (данный препарат у детей до шести лет и с массой тела до 22 кг применяется только при условии постоянного медицинского наблюдения).
Эффективность препарата у детей зависит от типа ингалятора. При бронхиальной обструкции с выраженными симптомами дыхательной недостаточности назначают ИГКС (будесонид). Использование суспензии будесонида для небулайзерной терапии в педиатрической практике хорошо изучено. Показано, что применение будесонида через небулайзер снижает риск обострений астмы на 45%6.
В заключение профессор А.Б. Малахов подчеркнул, что в одной ингаляции можно использовать несколько лекарственных средств, которые могут применяться ингаляционно согласно их официальным инструкциям. В многоцентровых исследованиях не зафиксировано нежелательных явлений и ухудшения терапевтического эффекта при совместном введении препаратов. Вместе с тем при первичном использовании ингаляционной терапии у детей препараты следует назначать поочередно7. Кроме того, для небулайзеров не рекомендуется использовать растворы, в состав которых входят масла, суспензии, и растворы, содержащие взвешенные частицы, в том числе отвары и настои трав, растворы эуфиллина, папаверина, платифиллина, димедрола и подобные средства, как не имеющие точек приложения на слизистой оболочке дыхательных путей8.
Четкое соблюдение правил применения ингаляционных препаратов в педиатрической клинической практике с учетом характеристик типов ингаляторов и возрастных особенностей детей обеспечивает максимальную клиническую эффективность и безопасность лечения.
Рациональная фармакотерапия респираторных обструктивных заболеваний у детей: региональный опыт
О практическом клиническом опыте лечения детей с респираторными обструктивными заболеваниями рассказала главный внештатный детский специалист пульмонолог Министерства здравоохранения Свердловской области, врач-пульмонолог областной детской клинической больницы № 1 (г. Екатеринбург) Ирина Павловна ШУЛЯК. Она подчеркнула, что сегодня увеличивается число детей с обструктивными респираторными заболеваниями. БОС у детей сопровождает ряд заболеваний, среди которых первое место занимают инфекционно-воспалительные заболевания органов дыхания (острые вирусные респираторные инфекции, бронхиты, бронхиолиты), БА и др. Иногда в педиатрической практике при развитии обструкции аспирацию инородных тел приходится дифференцировать с обструктивными бронхитами. Диагностика и лечение БОС должны проводиться строго в соответствии со стандартами терапии Минздрава России и федеральными клиническими рекомендациями.
Алгоритм терапии БОС тяжелого течения, когда дети наблюдаются в стационаре, включает ингаляции КДБА или комбинации ипратропия бромида и фенотерола через небулайзер (одна доза каждые 20 минут на протяжении часа), будесонида (суспензия) через небулайзер, кислорода, а также обильное питье. В случае хорошего эффекта от проводимой терапии ингаляции КДБА или комбинации ипратропия бромида и фенотерола через небулайзер повторяют каждые 6–8 часов, будесонида – два раза в сутки, добавляют ингаляции муколитиков через небулайзер и продолжают давать больному обильное питье. При неудовлетворительном эффекте от начальной терапии продолжают ингаляции КДБА или комбинации ипратропия бромида и фенотерола через небулайзер каждые 6–8 часов, добавляют внутривенно эуфиллин, системные ГКС, инфузионную терапию, ингаляции кислорода. Если сохраняется отрицательный ответ на терапию, больного переводят в отделение интенсивной терапии, применяют метод искусственной вентиляции легких.
Сегодня в России наблюдается тенденция к повышению уровня общей заболеваемости БА у детей и подростков. Целью лечения БА является достижение стойкой ремиссии и высокого качества жизни у всех пациентов независимо от тяжести заболевания. Программа лечения БА состоит из базисной противовоспалительной терапии и терапии развившегося обострения. Основу фармакотерапии БА составляет базисное лечение, под которым понимают регулярное длительное применение препаратов, купирующих аллергическое воспаление в слизистой оболочке дыхательных путей, контролирующих симптомы и снижающих риск развития обострений9.
Противовоспалительная базисная терапия включает средства длительного контроля над персистирующей БА: ИГКС, в том числе в комбинации с ДДБА, ДДБА, кромоны, антилейкотриеновые препараты, системные ГКС, анти-IgЕ-специфические антитела (омализумаб). В свою очередь для купирования обострений БА применяют КДБА (сальбутамол, фенотерол), М-холинолитики (ипатропия бромид), комбинации ипатропия бромида и фенотерола, ингибиторы фосфодиэстеразы, препараты метилксантинового ряда (теофиллин, эуфиллин), ГКС (ингаляционные, системные). При этом современная терапия обострений основана на принципе синергичного сочетания бронхолитиков и ИГКС.
И.П. Шуляк отметила, что дети с БА входят в категорию пациентов с государственной социальной поддержкой и льготным обеспечением лекарственными препаратами. В перечень лекарственных препаратов, отпускаемых по рецептам врачей бесплатно в аптечных организациях, включены противоастматические средства, такие как беклометазон (аэрозоль для ингаляций), будесонид (суспензия для ингаляций), будесонид + формотерол (порошок или капсулы с порошком для ингаляций), ипратропия бромид + фенотерол (аэрозоль для ингаляций, раствор для ингаляций), ипратропия бромид (аэрозоль для ингаляций), сальбутамол (раствор для ингаляций, аэрозоль для ингаляций), салметерол + флутиказон (аэрозоль для ингаляций, порошок или капсулы с порошком для ингаляций), формотерол (порошок для ингаляций).
На 2017 г., согласно Федеральному закону от 19 декабря 2016 г. № 422-ФЗ, установлен норматив финансовых затрат в месяц на одного гражданина, получающего государственную социальную помощь в виде социальной услуги по обеспечению лекарственными препаратами, в том числе для детей, в размере 807,20 руб.10 Однако в реальной клинической практике эта сумма крайне редко компенсирует истинные затраты на лечение конкретного пациента, тем более ребенка, поскольку стоимость лекарственных препаратов (особенно зарубежного производства) слишком высока. Президентом Российской Федерации с 2015 г. законодательно определена государственная политика замены лекарственных средств иностранного производства, входящих в перечень ЖНВЛП, отечественными препаратами, которые в последние годы стали в большем объеме производиться в России. Итоги мониторинга лекарственного обеспечения за 2015 г., проведенного Общероссийским народным фронтом (в опросе приняли участие 1000 человек в возрасте от 18 до 60 лет, проживающие в разных типах городов во всех федеральных округах), наглядно продемонстрировали результаты возможностей замены импортных препаратов отечественными лекарственными средствами. Усилия в этом вопросе увенчались успехом у 81% россиян, приобретающих препараты в аптеках. Причем 70% россиян отметили сопоставимое качество отечественных препаратов с зарубежными аналогами, 9% россиян, приобретающих препараты в аптеках, указали даже на более высокое качество отечественных препаратов по сравнению с импортными. Почти две трети опрошенных (63%) отметили, что при покупке медикаментов в первую очередь ориентируются на цену. 32% респондентов ответили, что стали покупать меньше лекарственных средств и вынуждены отказываться от некоторых препаратов. 39% россиян заявили, что заменяли дорогие импортные препараты более доступными по цене отечественными аналогами. Таким образом, подчеркнула И.П. Шуляк, вопрос доступности лекарственных препаратов для пациентов (детей и их родителей) крайне актуален и прямо коррелирует с успехом терапии, например, такого заболевания, как БА.
И.П. Шуляк отметила также, что в реальной клинической практике в последние годы все больше появляется воспроизведенных препаратов, в том числе отечественного производства, различных фармакотерапевтических групп.
Российская фармацевтическая компания «Натива» производит практически весь спектр препаратов для лечения обструктивных респираторных заболеваний. При этом в России многие из этих лекарственных препаратов другие фармпроизводители не выпускали ранее и не производят в настоящее время (вероятно, из-за сложностей с обеспечением технологических процессов и качества). Компания «Натива» является активным участником государственной правительственной программы импортозамещения фармацевтической продукции (43 государственных контракта на разработку и производство лекарственных средств) и сопряженных с этим закупок лекарственных средств для обеспечения государственных и муниципальных нужд органами здравоохранения и непосредственно самими учреждениями здравоохранения всех регионов России. Компания «Натива» обладает собственной научно-исследовательской и технической базой полного производственного технологического цикла, соответствие которого правилам GMP подтверждено и европейским сертификатом, и заключением Министерства промышленности и торговли РФ.
Рассматривая практический клинический опыт в Свердловской области, И.П. Шуляк акцентировала внимание участников конференции на ряде препаратов. Так, Беклометазон-аэронатив, аэрозоль для ингаляций (50, 100 и 250 мкг/доза), производимый компанией «Натива» и разрешенный к применению у детей с четырех лет, давно и успешно применяется в реальной клинической практике, в том числе в рамках льготного лекарственного обеспечения в Свердловской области и областной детской клинической больницы № 1 (г. Екатеринбург). Аэрозоль для ингаляций Ипратерол-аэронатив и раствор для ингаляций Ипратерол-натив также продемонстрировали эффективность в терапии бронхообструкции у детей при любой патологии.
Эффективность и безопасность препаратов изучали в ряде клинических исследований. Кроме того, в исследованиях сравнивали качественные и количественные характеристики указанных препаратов с таковыми зарубежных аналогов. Результаты исследований подтвердили эквивалентность препаратов российской компании «Натива» иностранным аналогам.
Важный момент: стоимость отечественных препаратов на 15–26% ниже стоимости аналогичных зарубежных лекарственных средств, что делает отечественные препараты ООО «Натива» более доступными для пациентов и учреждений здравоохранения при существующем ограниченном бюджете.
Подводя итог, И.П. Шуляк констатировала, что для повышения доступности терапии и обеспечения качества лечения респираторных обструктивных заболеваний у детей необходимо совершенствовать и развивать, с одной стороны, отечественное производство лекарственных средств, с другой – систему мониторинга нежелательных явлений. Дело в том, что последние годы все чаще в реальной клинической практике применяются различные генерические препараты разных производителей. Постоянный мониторинг эффективности и безопасности терапии, взаимодействие между производителями лекарственных препаратов, врачами и пациентами будут способствовать повышению доступности и качества лечения как детей, так и взрослых с обструктивными респираторными заболеваниями.
Заключение
В ходе сателлитного симпозиума компании «Натива», организованного в рамках XIV Международного конгресса «Современные проблемы иммунологии, аллергологии и иммунофармакологии» 22 марта 2017 г., ведущими отечественными детскими специалистами в области респираторной медицины были всесторонне и комплексно рассмотрены стандарты терапии, аспекты качества оказания медицинской помощи детям при обструктивных респираторных заболеваниях и вопросы реальной клинической практики. Внимание участников конференции было акцентировано также на актуальном вопросе доступности лекарственных препаратов и клинико-фармакоэкономических аспектах терапии.
Участникам конференции была предоставлена полная информация о современных лекарственных препаратах для обеспечения качественного, эффективного и доступного лечения, выпускаемых компанией «Натива» (Россия). Компания «Натива» разработала и вывела на российский фармацевтический рынок препараты для лечения различных заболеваний, в том числе в области пульмонологии, произведенные в соответствии со стандартами GМР. По форме выпуска пульмонологические препараты представлены аэрозолями и порошками для ингаляций, а также растворами для небулайзерной терапии, по фармакотерапевтическим группам – бронхолитиками, ИГКС и комбинированными лекарственными средствами. Компанией «Натива» разработан и выпускается широкий спектр ингаляционных препаратов для лечения обструктивных респираторных заболеваний с использованием современных средств доставки, в том числе оригинальных, – 15 наименований (по количеству препаратов этот перечень превосходит перечень любого иностранного или отечественного фармпроизводителя, работающего в России). Эффективность и безопасность данных препаратов тщательно изучены в исследованиях оценки показателей однородности дозирования и респирабельности фракций и многоцентровых клинических исследованиях. При этом препараты ООО «Натива» по цене более доступны, чем иностранные аналоги. Доказанная эквивалентность при более выгодной стоимости делает препараты компании «Натива» препаратами выбора в терапии БА и БОС у детей.
Все лекарственные препараты компании «Натива» для лечения обструктивных респираторных заболеваний входят в стандарты оказания медицинской помощи Министерства здравоохранения РФ, федеральные клинические рекомендации и перечень ЖНВЛП.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.