Жирные кислоты мембран эритроцитов и сыворотки крови как биомаркеры для выявления стеатогепатита у пациентов с алкогольной жировой болезнью печени
- Аннотация
- Статья
- Ссылки
- English
для выявления биомаркеров стеатогепатита.
Материал и методы. Обследованы 43 мужчины (48,5 ± 8,1 года) с АЖБП с разной степенью некровоспалительной активности по данным AshTest теста: первая группа (n = 23) с минимальной активностью А0–1 (стеатоз), вторая группа (n = 20) – с выраженной активностью А2–3 (стеатогепатит). Исследование состава жирных кислот (ЖК) мембран эритроцитов и сыворотки крови проведено с помощью газовой хроматографии/масс-спектрометрии (Agilent 7000B, США).
Результаты. Уровни арахидоновой кислоты С20:4n-6 (p = 0,000018), суммарное содержание (С20:5n-3+ С22:6n-3) (p = 0,0027), суммарное содержание всех омега-3 полиненасыщенных ЖК (ПНЖК) (p = 0,003), уровни докозагексаеновой С22:6n-3 (p = 0,0046), докозапентаеновой С22:5n-3 (p = 0,0054), докозатетраеновой С22:4n-6 (p=0,01), эйкозапентаеновой кислоты С20:5n-3 (p = 0,048) в мембранах эритроцитов и этой же кислоты в сыворотке крови (p = 0,0015) оказались статистически значимо выше у пациентов с алкогольным стеатогепатитом. Напротив, концентрации альфа-линоленовой С18:3n-3 (p = 0,0032), гексадекадиеновой С16:2n-6 (p = 0,026), пальмитолеиновой С16:1;9 (p = 0,033), пентадекановой С15:0 (p = 0,04), величины отношений насыщенные ЖК/ПНЖК (p = 0,017), насыщенные ЖК/ненасыщенные ЖК (p = 0,029) были ниже у пациентов с алкогольным стеатогепатитом по сравнению со стеатозом. Использование уровней отдельных ЖК или их суммарного содержания в мембранах эритроцитов обеспечило достаточные уровни диагностической точности в различении степени некровоспалительной активности у пациентов с АЖБП: арахидоновая кислота – AUC 0,940, чувствительность 85,7%, специфичность 84,6%; суммарное содержание ПНЖК – AUC 0,874, чувствительность 78,6%, специфичность 84,6%; докозапентаеновая кислота – AUC 0,876, чувствительность 78,6%, специфичность 76,9%; суммарное содержание (С20:5n-3+ С22:6n-3) – AUC 0,863, чувствительность 71,5%, специфичность 84,6%. Комбинированная «панель», включающая минимальное количество жирных кислот мембран эритроцитов – С20:4n-6, С18:3n-3,
НЖК/ПНЖК, обеспечила наиболее высокие уровни диагностической точности – AUC 0,954; 95%-ный доверительный интервал 0,8–1,0, чувствительность 92,7%, специфичность 90,3%.
Заключение. ЖК мембран эритроцитов, сыворотки крови следует рассматривать как перспективные патогенетически обоснованные биомаркеры для выявления пациентов со стеатогепатитом при АЖБП.
для выявления биомаркеров стеатогепатита.
Материал и методы. Обследованы 43 мужчины (48,5 ± 8,1 года) с АЖБП с разной степенью некровоспалительной активности по данным AshTest теста: первая группа (n = 23) с минимальной активностью А0–1 (стеатоз), вторая группа (n = 20) – с выраженной активностью А2–3 (стеатогепатит). Исследование состава жирных кислот (ЖК) мембран эритроцитов и сыворотки крови проведено с помощью газовой хроматографии/масс-спектрометрии (Agilent 7000B, США).
Результаты. Уровни арахидоновой кислоты С20:4n-6 (p = 0,000018), суммарное содержание (С20:5n-3+ С22:6n-3) (p = 0,0027), суммарное содержание всех омега-3 полиненасыщенных ЖК (ПНЖК) (p = 0,003), уровни докозагексаеновой С22:6n-3 (p = 0,0046), докозапентаеновой С22:5n-3 (p = 0,0054), докозатетраеновой С22:4n-6 (p=0,01), эйкозапентаеновой кислоты С20:5n-3 (p = 0,048) в мембранах эритроцитов и этой же кислоты в сыворотке крови (p = 0,0015) оказались статистически значимо выше у пациентов с алкогольным стеатогепатитом. Напротив, концентрации альфа-линоленовой С18:3n-3 (p = 0,0032), гексадекадиеновой С16:2n-6 (p = 0,026), пальмитолеиновой С16:1;9 (p = 0,033), пентадекановой С15:0 (p = 0,04), величины отношений насыщенные ЖК/ПНЖК (p = 0,017), насыщенные ЖК/ненасыщенные ЖК (p = 0,029) были ниже у пациентов с алкогольным стеатогепатитом по сравнению со стеатозом. Использование уровней отдельных ЖК или их суммарного содержания в мембранах эритроцитов обеспечило достаточные уровни диагностической точности в различении степени некровоспалительной активности у пациентов с АЖБП: арахидоновая кислота – AUC 0,940, чувствительность 85,7%, специфичность 84,6%; суммарное содержание ПНЖК – AUC 0,874, чувствительность 78,6%, специфичность 84,6%; докозапентаеновая кислота – AUC 0,876, чувствительность 78,6%, специфичность 76,9%; суммарное содержание (С20:5n-3+ С22:6n-3) – AUC 0,863, чувствительность 71,5%, специфичность 84,6%. Комбинированная «панель», включающая минимальное количество жирных кислот мембран эритроцитов – С20:4n-6, С18:3n-3,
НЖК/ПНЖК, обеспечила наиболее высокие уровни диагностической точности – AUC 0,954; 95%-ный доверительный интервал 0,8–1,0, чувствительность 92,7%, специфичность 90,3%.
Заключение. ЖК мембран эритроцитов, сыворотки крови следует рассматривать как перспективные патогенетически обоснованные биомаркеры для выявления пациентов со стеатогепатитом при АЖБП.
![Таблица 1. Клинико-инструментальная характеристика групп обследуемых пациентов с алкогольной жировой болезнью печени с разной степенью некровоспалительной активности, (M ± SD), Me [25%, 75%]](/upload/resize_cache/iblock/35b/195_350_1/Kruchinina1.jpg)


Введение
Алкогольная болезнь печени (АБП) – это общий термин для патологий печени, вызванных потреблением алкоголя, включая жировую дистрофию печени, алкогольный гепатит и цирроз печени, которые могут в дальнейшем прогрессировать до развития гепатоцеллюлярной карциномы. Важно отметить, что клинически значимая АБП развивается только у части людей, злоупотребляющих алкоголем. Алкогольный гепатит встречается примерно у 10–35% систематически пьющих, тяжелый алкогольный гепатит является причиной смертности, приближающейся к 35–45%. Примерно у 10–20% алкоголиков развивается цирроз печени [1]. На сегодняшний день стратегии профилактики и лечения АБП недостаточно эффективны, отчасти из-за отсутствия знаний о молекулярных механизмах, лежащих в основе развития и прогрессирования данной патологии. Алкогольная жировая болезнь печени (АЖБП) является наиболее распространенным заболеванием, ассоциированным с систематическим потреблением алкоголя в токсических дозах, и при воздержании от приема алкоголя полностью обратимым [2]. Прогрессирование АЖБП связано с наличием активного воспаления в ткани печени, поэтому выявление пациентов с алкогольным стеатогепатитом является наиболее актуальным [3]. Золотым стандартом для верификации активного некровоспалительного процесса в печени является биопсия с последующим гистологическим исследованием [4], однако инвазивность процедуры, необходимость показаний для ее проведения, вероятность осложнений, «ошибки взятия образца» ограничивают использование биопсии в клинической практике для верификации стеатогепатита [5].
Существующие методы визуализации, включая ультразвуковое исследование печени, компьютерную томографию, магнитно-резонансную томографию, CAP-функцию при выполнении транзиентной эластометрии печени, не позволяют отличить стеатоз от стеатогепатита, который обычно характеризуется не только накоплением липидов, но и баллонной дистрофией гепатоцитов и лобулярным воспалением [6].
Активность аминотрансфераз как показатель воспаления в ткани печени имеет существенные ограничения при алкогольной жировой болезни печени, поскольку у части пациентов со стеатогепатитом она находится в пределах референсных значений [7]. В то же время повышенные уровни активности АЛТ, АСТ в ранние сроки абстиненции могут отражать факт систематического потребления алкоголя, а не активное воспаление в ткани печени [8]. Сывороточные тесты на основании изменения биохимических показателей позволяют косвенно оценить наличие стеатогепатита и его степень при АЖБП, в частности AshTest в составе FibroMax [9], однако уровни ряда параметров (альфа-2-макроглобулина, аполипопротеина А1) могут быть повышены в связи с активным воспалением в других органах, значения гаптоглобина изменяются вследствие гемолиза, вероятного при алкогольном поражении печени, а активность ГГТП может быть ассоциирована с систематическим потреблением алкоголя, а не с некровоспалительным процессом в печени [10].
Одним из факторов, приводящих к прогрессированию жировой болезни печени, является токсическое действие свободных жирных кислот, уровень которых в определенной степени коррелирует с жирно-кислотным профилем мембран эритроцитов [11]. Чрезмерное накопление триглицеридов и других видов липидов связано с нарушением регуляции потока липидов в печени, заключающимся в повышенном гепатоцеллюлярном поглощении, синтезе и деградации липидов (то есть окислении жирных кислот), индуцированном потреблением этанола при АБП [12]. На мышиных моделях АБП показано увеличение экспрессии SREBP1c (ключевого фактора транскрипции в печеночном липогенезе) [13], что приводит к повышению экспрессии печеночных липогенных генов и нарастанию липогенеза de novo. По данным исследований, проведенных на людях [14, 15], установлена повышенная активность ацетил-КоА-карбоксилазы, ассоциированная с липогенезом de novo, и сниженная – карнитинпальмитоилтрансферазы (фермента, лимитирующего митохондриальное β-окисление, регулирующего деградацию липидов) [16]. Накопление насыщенных жирных кислот, а также других патогенных липидов, таких как церамиды, диацилглицерины и лизофосфатидилхолин, среди прочих факторов способствует развитию липотоксичности – явления, которое определяется возникновением клеточной дисфункции и смерти клетки [17]. Следует отметить, что при АБП феномен липотоксичности недостаточно изучен, а информация о природе внутрипеченочных видов липидов и их клеточных эффектах ограничена [14].
Цель исследования – изучить особенности жирных кислот мембран эритроцитов и сыворотки крови у пациентов с алкогольной жировой болезнью печени с различной некровоспалительной активностью для выявления биомаркеров стеатогепатита.
Материал и методы
Дизайн исследования – сравнительное нерандомизированное открытое исследование серии случаев. Обследованы 43 мужчины (48,5 ± 8,1 года) с жировой болезнью печени (ЖБП) по данным ультразвукового исследования органов брюшной полости [18]. Диагноз был подтвержден значениями индекса стеатоза печени FLI (Fatty liver index), превышающими 60.
В настоящей работе использован термин «алкогольная болезнь печени» (АБП), что соответствовало кодам K70.0 Алкогольная жировая дистрофия печени (стеатоз) и K70.1 Алкогольный гепатит по МКБ-10 [19].
Алкогольный генез ЖБП устанавливали по данным подтвержденного систематического потребления алкоголя в настоящее время и в анамнезе (по данным стандартного опроса, в том числе с помощью CAGE-опросника, AUDIT (Alcohol Use Disorders Inventory Test) > 8 баллов), при обнаружении стигм алкогольного поражения печени, повышении активности ГГТП, коэффициента де Ритиса > 1 (АСТ/АЛТ) [19]. Согласно новой классификации по жировой болезни печени, при установлении алкогольного генеза ЖБП учитывались разовая доза потребляемого алкоголя в пересчете на чистый этанол (> 60 г) и недельная (> 420 г) [2]. Пациенты с АЖБП были обследованы на 13,1 ± 2 день абстиненции, при этом последняя принятая доза алкоголя составила 96,2 ± 5,6 г в пересчете на чистый этанол (от 40 до 200 г).
У пациентов были исключены жировая болезнь печени, ассоциированная с метаболическим синдромом, вирусные гепатиты, генетически детерминированные заболевания, ассоциированные с ЖБП, аутоиммунный, лекарственный гепатит, парентеральное питание в анамнезе.
Степень некровоспалительной активности в печени определена с помощью алгоритма AshTest (альфа-2-макроглобулин, гаптоглобин, аполипопротеин A1, общий билирубин, ГГТП, триглицериды и глюкоза натощак с поправкой на возраст и пол) в составе FibroMax (BioPredictive, Франция). Пациенты были разделены на две группы: первая группа с минимальной некровоспалительной активностью (А0–1, n = 23) – пациенты со стеатозом печени; вторая группа с выраженной некровоспалительной активностью (А2–3, n = 20) – пациенты со стеатогепатитом.
Обследование пациентов с ЖБП включало сбор анамнеза, клинико-лабораторные и инструментальные исследования для оценки состояния заболевания по клиническим показаниям. У всех обследованных методом непрямой эластометрии на аппарате FibroScan® 502 (Echosens, Франция) определена степень выраженности фиброза печени, которая не превышала первую.
Исследование состава ЖК мембран эритроцитов и сыворотки крови проведено с помощью гaзовой хромaтографии/масс-спектрометрии с использованием системы на основе трех квадруполей Agilent 7000B (США). Концентрации ЖК выражали в относительных процентах. Предел обнаружения ЖК ~ 1 мкг на образец [20]. Кроме содержания отдельных ЖК, определяли суммарное содержание насыщенных жирных кислот (НЖК), ненасыщенных жирных кислот (ННЖК), полиненасыщенных жирных кислот (ПНЖК), омега-3 ПНЖК, омега-6 ПНЖК и их соотношения.
При выполнении статистической обработки данных определяли характер распределения количественных признаков методом Колмогорова–Смирнова. В случае нормального распределения вычисляли среднее значение (М) и стандартное квадратичное отклонение (M ± SD). При сравнении двух нормально распределенных выборок использовали t-тест Стьюдента. При отсутствии нормального распределения вычисляли медиану (Me), 25 и 75 % процентили (Me [25 %; 75 %]), достоверность различия показателей оценивали с помощью непараметрических критериев (U-критерий Манна – Уитни, хи-квадрат). Для оценки статистической значимости различий относительных показателей использован критерий χ² Пирсона. Для определения потенциальных биомаркеров стеатогепатита проведена процедура нормaлизации концентрации ЖК по медиане с последующим применением методов непарной статистики с использованием Volcano plot и дискриминантного анализа на основе ортогональных частичных наименьших квадратов (Orthogonal Partial Least Squares Discriminant Analysis, OPLS-DA). Оценка диагностической точности произведена с помощью ROC-анализа. Рассчитана чувствительность, специфичность и площадь под ROC-кривой (AUC). Использовали программное обеспечение MATLAB (R2019a, MathWorks) [21]. Во всех процедурах статистического анализа критический уровень значимости нулевой гипотезы (p) принимали равным 0,05.
Исследование одобрено Этическим комитетом ФГБНУ «НИИ терапии и профилактической медицины» (протокол заседания № 122 от 29.11.2016). Все обследованные дали информированное согласие на участие в работе в соответствии с Хельсинкской декларацией Всемирной ассоциации «Этические принципы проведения научных медицинских исследований с участием человека» с поправками 2000 г. и «Правилами клинической практики в Российской Федерации», утвержденными Приказом Минздрава РФ от 19.06.2003 г. № 266.
Результаты
Клинико-биохимические показатели пациентов исследуемых групп представлены в табл. 1. Пациенты со стеатозом и стеатогепатитом были сопоставимы по возрасту, индексу массы тела. Большая часть мужчин обеих групп систематически с частотой более раза в неделю употребляли алкоголь преимущественно в виде крепких алкогольных напитков с разовой и недельной дозами, соответствующими дозам с высоким риском поражения печени [19]. Пациенты с разной некровоспалительной активностью не различались между собой по стилю и стажу потребления алкоголя. Эластичность печени при исследовании методом непрямой эластометрии также была сопоставима в группах со стеатозом и стеатогепатитом. Активность трансаминаз, как и ГГТП, в обеих группами незначительно превышала уровень референтных значений, статистически значимых различий по активности ферментов в группах не выявлено, что не позволило использовать данные параметры для дифференцирования стеатогепатита от стеатоза. Уровень коэффициента де Ритиса, превышающий 1, косвенно свидетельствовал о систематическом потреблении алкоголя [19], без различий между пациентами со стеатозом и стеатогепатитом. Уровень общего и прямого билирубина оказался несколько повышенным в обеих группах, не различаясь между ними. Уровни общего белка, альбумина, находящиеся в пределах референтных значений, подтверждали сохранность белоксинтетической функции печени. У пациентов обеих групп выявлена гипертриглицеридемия, повышение уровня ХС ЛПВП, косвенно отражающие хроническую алкоголизацию. Вместе с тем показатели липидного профиля в группах были сопоставимы.
Таким образом, пациенты со стеатозом и стеатогепатитом не различались по основным клинико-биохимическим показателям, имели минимальную биохимическую активность жировой болезни печени, перечень повышенных параметров, косвенно подтверждающих систематическое потребление алкоголя.
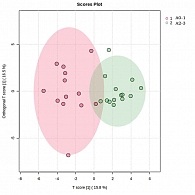
На первом этапе статистической обработки произведена процедура нормализации уровней жирных кислот мембран эритроцитов, сыворотки крови (рис. 1).
При проведении дискриминантного ортогонального анализа методом частичных наименьших квадратов (ortoPLSDA) установлено наличие жирных кислот мембран эритроцитов и сыворотки крови, уровни которых различались у пациентов с минимальной и выраженной некровоспалительной активностью (рис. 2).
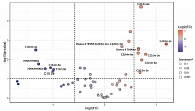
По результатам анализа с использованием метода Volcano plot (среднее центрирование, непарная статистика) установлен перечень жирных кислот мембран эритроцитов и сыворотки крови, дискриминирующих минимальную и выраженную некровоспалительную активность, у пациентов с АЖБП (рис. 3, табл. 2).
В соответствии с данными табл. 2 уровни арахидоновой кислоты С20:4n-6 (p = 0,000018), суммарное содержание (С20:5n-3 + С22:6n-3) (p = 0,0027), суммарное содержание всех омега-3 ПНЖК (p = 0,003), уровни докозагексаеновой С22:6n-3 (p = 0,0046), докозапентаеновой С22:5n-3 (p = 0,0054), докозатетраеновой С22:4n-6 (p = 0,01), эйкозапентаеновой кислоты С20:5n-3 (p = 0,048) в мембранах эритроцитов и этой же кислоты в сыворотке крови (p = 0,0015) оказались статистически значимо выше при высокой некровоспалительной активности у пациентов с АЖБП. Напротив, концентрации альфа-линоленовой С18:3n-3 (p = 0,0032), гексадекадиеновой С16:2 n-6 (p = 0,026), пальмитолеиновой С16:1;9 (p = 0,033), пентадекановой кислот С15:0 (p = 0,04), величины отношений НЖК/ПНЖК (p = 0,017), НЖК/ННЖК (p = 0,029) были ниже у пациентов с алкогольным стеатогепатитом по сравнению со стеатозом.
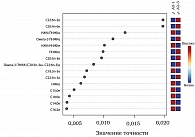
На рис. 4 представлено ранжирование вклада жирных кислот мембран эритроцитов и сыворотки крови в рaзличение стеатогепатита и стеатоза при АЖБП.
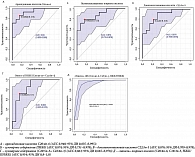
При проведении ROC-анализа уровни отдельных жирных кислот из вышеуказанного перечня оказались перспективными в дифференцировании степени некровоспалительной активности у пациентов с АЖБП (рис. 5).
Использование уровней отдельных жирных кислот или их суммарного содержания в мембранах эритроцитов обеспечило достаточные уровни диагностической точности в различении степени некровоспалительной активности у пациентов с АЖБП: арахидоновая кислота С20:4n-6 – AUC 0,940; 95% ДИ 0,835–0,995, чувствительность 85,7%, специфичность 84,6%; суммарное содержание ПНЖК – AUC 0,874; 95% ДИ 0,731–0,978, чувствительность 78,6%, специфичность 84,6%; докозапентаеновая кислота С22:5n-3 – AUC 0,876; 95% ДИ 0,709–0,978, чувствительность 78,6%, специфичность 76,9%; суммарное содержание (С20:5n-3+ С22:6n-3) – AUC 0,863; 95% ДИ 0,665–0,978, чувствительность 71,5%, специфичность 84,6%. Модель, включающая минимальное количество жирных кислот мембран эритроцитов – С20:4n-6, С18:3n-3, НЖК/ПНЖК, обеспечила наиболее высокие уровни диагностической точности – AUC 0,954; 95% ДИ 0,8–1,0, чувствительность 92,7%, специфичность 90,3%.
Обсуждение
В настоящем исследовании выявлены жирные кислоты, преимущественно мембран эритроцитов, которые достаточно точно дифференцировали степень некровоспалительной активности у пациентов с алкогольной жировой болезнью печени. Поскольку в группах со стеатогепатитом и стеатозом биохимическая активность оказалась минимальной, сопоставимой в обеих группах, уровни трансаминаз не помогли в различении степени некровоспалительной активности.
С учетом множества функций жирных кислот, не вызвало удивления то, что их перечень оказался перспективным в качестве биомаркеров для выявления пациентов со стеатогепатитом с более высоким риском прогрессирования. Любопытно, что выраженная некровоспалительная активность в ткани печени оказалась ассоциированной не только с повышенным уровнем омега-6 ПНЖК, таких как арахидоновая С20:4 n-6, докозатетраеновая С22:4n-6, традиционно связываемых с воспалением и синтезом провоспалительных простaгландинов, лейкотриенов, эндоканнабиоидов (2-AG, AEA), липоксинов (LXA4, LXB4) [22], но и рядом омега-3 ПНЖК. При этом снижение соотношений НЖК/ННЖК, НЖК/ПНЖК, связанное с уменьшением содержания насыщенных и увеличением ненасыщенных жирных кислот, также коррелировало с выраженной некровоспалительной активностью у пациентов с АЖБП.
Следует отметить, что позитивное влияние пищевых насыщенных жиров и негативное воздействие пищевых ненасыщенных жиров (в первую очередь обогащенных линолевой кислотой) на вызванное алкоголем повреждение печени было задокументировано на экспериментальных моделях АБП на животных, что авторы связали с усилением альфа-зависимого окисления жирных кислот печени, активируемого пролифератором пероксисом (PPARα), и снижением восприимчивости мембран гепатоцитов к атаке свободных радикалов [23, 24]. Показано, что у крыс, которых кормили этанолом и рыбьим жиром, содержавшим высокий уровень ПНЖК, в том числе омега-3 ПНЖК, развились жировая дистрофия печени, некроз и воспаление более выраженные, чем у крыс, рацион которых включал этанол и кукурузное масло, богатое омега-6 ПНЖК – линолевой [25]. Важно отметить, что пищевая добавка c насыщенными жирами (пальмовое масло) обратила вспять развившуюся экспериментальную алкогольную болезнь печени у крыс и улучшила гистологические изменения ткани печени, несмотря на продолжающееся внутрижелудочное введение этанола [26]. Более того, сравнение потребления жиров с пищей в различных странах с аналогичным потреблением алкоголя на душу населения показало, что потребление насыщенных жиров с пищей было связано с более низким уровнем смертности, тогда как высокий уровень пищевых ненасыщенных липидов ассоциирован с более высокой смертностью от алкогольного цирроза печени [27].
Предполагалось, что негативные эффекты ненасыщенных ЖК по сравнению с защитными эффектами насыщенных ЖК при потреблении алкоголя опосредуются индукцией перекисного окисления липидов и окислительного стресса, повышенным уровнем эндотоксинов и связанной с этим повышенной продукцией провоспалительных цитокинов [28].
Показано, что благоприятное воздействие диетических насыщенных жиров (какао-масла) при АБП было связано с модуляцией печеночной оси SIRT1-SREBP-1 – гистон H3 (сиртуин-стерол, связывающий белок регуляторного элемента-1 – гистон H3), что приводило к подавлению генов, кодирующих липогенные ферменты [29], и индукции адипонектина – гормона адипоцитов, который, как известно, играет благоприятную роль при АБП [30]. Увеличение циркулирующего адипонектина связано с активацией перечня сигнальных путей печени, опосредованных AMP-активируемой протеинкиназой, PPARα и активируемым пролифератором пероксисом рецептором гамма-коактиватора 1-альфа (PGC-1α), что, в свою очередь, приводило к увеличению скорости окисления жирных кислот, профилактике стеатоза печени и снижению активности трансаминаз [30]. Другим недавно выявленным механизмом влияния липидов на развитие и прогрессирование АБП является ядерный фактор гепатоцитов-4α (HNF4α), главный транскрипционный фактор в регуляции липидного обмена. Сообщалось, что этанол и ненасыщенные жирные кислоты (кукурузное масло), но не насыщенные, приводили к увеличению накопления жира в печени у крыс параллельно со снижением уровней HNF4α. Авторы предположили, что диетические насыщенные ЖК ослабляют вызванное алкоголем накопление липидов в печени, по крайней мере частично, вследствие предотвращения снижения уровня HNF4α [31]. Кроме того, опосредованное этанолом снижение уровня HNF4α в кишечнике было связано с уменьшением содержания белков плотных контактов (TJ) и нарушением целостности кишечного барьера [32]. Нарушение целостности кишечного барьера является одной из нескольких причин алкогольной эндотоксемии – фактором, способствующим развитию и прогрессированию АБП. Уровни мРНК печеночных Толл-подобных рецепторов (TLR 1, 2, 3, 4, 7, 8, 9) были значительно увеличены по сравнению с контролем в печени животных, получавших ННЖК + этанол, но не в печени группы животных, получавших НЖК + этанол. Одновременно с повреждением печени наблюдалось значительное повышение проницаемости кишечника и повышенная эндотоксемия в ответ на ННЖК + этанол, но не на НЖК + этанол [33]. Воспаление в стенке кишечника положительно коррелировало с вызванным ННЖК + этанол нарушением работы кишечных белков плотных контактов TJs. Кроме того, ННЖК + этанол, но не НЖК + этанол, приводили к изменениям слоя кишечной слизи и антимикробной защиты кишечника [34].
Данные о роли омега-3 ПНЖК при АБП противоречивы. Было показано, что диета, содержащая рыбий жир, особенно рыбий жир американской сельди, способствует тяжелому повреждению печени и воспалению в экспериментальной модели на крысах, получавших этанол [35]. Эти эффекты были объяснены значительно повышенным уровнем печеночного цитохрома P450 2E1 (CYP2E1) и усиленным перекисным окислением липидов. Исследования in vitro показали различный эффект основных омега-3 ПНЖК на поврежденные этанолом гепатоциты, при более значительном их влиянии на липидные рафты [36, 37]. Показано, что эйкозапентаеновая кислота способствовала ремоделированию мембран путем транслокации фосфолипазы С (PLC) в липидные рафты, усиливая окислительный стресс и гибель клеток, вызванную этанолом, которые можно уменьшить витамином Е и стабилизаторами мембран [36]. Напротив, докозагексаеновая кислота предотвращала вредное воздействие этанола на гепатоциты, ингибируя перемещение PLC в липидные рафты [37]. Окислительный стресс вызывал перекисное окисление липидов мембран, нарушал функцию митохондрий и снижал антиоксидантную ферментативную активность, что в совокупности приводило к повреждению печени [38]. Докозагексаеновая кислота снижала выраженность алкогольного окислительного стресса в печени путем нормализации избытка мРНК глутатионредуктазы и дефицита мРНК глутатионпероксидазы [39].
Тем не менее в нескольких исследованиях продемонстрировано, что омега-3 ПНЖК (в том числе эйкозапентаеновая и докозагексаеновая кислоты) оказывают позитивное воздействие при АБП [40–42]. Так, у мышей прием рыбьего жира, особенно жира тунца (30% общей калорийности), способствовал уменьшению накопления жира в печени, вызванного однократным введением этанола, по крайней мере частично, вследствие заметного снижения уровня экспрессии стеароил-КоА-десатуразы-1 (SCD-1) в печени и активности SREBP-1 [40]. В другой работе сообщалось, что по сравнению с контрольной группой мышей, получавших только этанол, у животных, получавших высокоочищенную докозагексаеновую кислоту, значительно снизилась индуцированная этанолом активность АЛТ, уровни провоспалительных цитокинов (интерлейкина-6 и фактор некроза опухоли α) и накопление жира в печени [42]. Это исследование также продемонстрировало, что экспрессия и активность SCD-1 в печени были значительно снижены, а экспрессия гемоксигеназы-1, фермента, повышающего резистентность гепатоцитов, была заметно увеличена у мышей, получавших докозагексаеновую кислоту, по сравнению с контрольными животными [42]. Также показано, что крысы, получавшие диету, дополненную физиологически значимыми концентрациями омега-6 ПНЖК, арахидоновой кислоты (20:4n-6)) и омега-3 ПНЖК, докозагексаеновой кислоты в отношении 1 : 1, были защищены от индуцированной приемом этанола жировой дистрофии печени и митохондриальной дисфункции, скорее всего, благодаря снижению окислительного/нитрозативного стресса [41].
По данным S. Kang и соавт., омега-3 ПНЖК и соединение A (CpdA) – селективный агонист рецепторов свободных жирных кислот FFA4 – снизили вызванное этанолом увеличение накопления липидов в гепатоцитах, содержание триглицеридов и уровни АЛТ в сыворотке. Авторы заключили, что n-3 ПНЖК защищают от вызванного этанолом гепатоцеллюлярного стеатоза посредством противовоспалительного действия FFA4 на клетки Купфера [43].
Омега-6 и омега-3 ПНЖК в мембранах клеток конкурируют за перечень ферментов – элонгазы, десатуразы, липоксигеназы, циклооксигеназы, что определяет уровень их производных – простагландинов, лейкотриенов с различными эффектами. При повышенном уровне как омега-6, так и омега-3 ПНЖК у пациентов с выраженной некровоспалительной активностью, по данным настоящей работы, содержание первых преобладает, предрасполагая к высоким уровням метаболитов омега-6 ПНЖК – простагландинов E2 и D2, тромбоксана B2, гидропероксиэкосатетраеновых кислот, эндоканнабиоидов, липоксинов, промотирующих повреждение гепатоцитов, воспаление [22]. Вероятно, это одна из возможных причин сниженных уровней производных омега-3 ПНЖК – резольвинов E1, E2, D1-4, протектина D1, марезина-1, обладающих протективным эффектом при АЖБП [44].
Сниженные уровни альфа-линоленовой кислоты в нашем исследовании, вероятно, обусловлены повышенной активностью десатураз, что выявлено у пациентов с алкогольной болезнью печени [45]. Избыточный расход альфа-линоленовой кислоты на синтез эйкозапентаеновой и докозагексаеновой кислот, возможно, обусловлен адаптационными механизмами в условиях систематического действия токсических доз этанола [44].
Повышенной активностью десатураз, в частности stearoyl-CoA desaturase-1 (SCD1), возможно, объясняются сниженные уровни пальмитолеиновой С16:1;9, гексадекадиеновой кислот С16:2 n-6, выявленные в настоящей работе и обусловленные их участием в липогенезе de novo [46].
Сниженные концентрации пентадекановой кислоты С15:0 у пациентов с алкогольным стеатогепатитом не случайны. В эксперименте на мышах W. Yoo и соавт. установили, что у животных, получавших диету с добавлением С15:0, установлено снижение уровня АСТ и более низкая инфильтрация печени макрофагами, насыщенными цероидами, по сравнению с мышами, не получавшими пентадекановую ЖК. Это позволило предположить, что дефицит С15:0 способствует повреждению печени при неалкогольном стеатогепатите [47]. Можно также предположить, что при АЖБП также реализуется протективная роль вышеописанной жирной кислоты.
Настоящее исследование имеет ряд ограничений. Изучение уровней жирных кислот в мембранах эритроцитов и сыворотке крови проведено у небольшой группы пациентов-мужчин. Разделение по степени некровоспалительной активности в ткани печени осуществлено с помощью косвенного сывороточного теста AshTest, а не на основе данных гистологического исследования при проведении биопсии печени. У пациентов не были оценены особенности диеты, которые могли повлиять на уровни жирных кислот. Тем не менее полученные результаты следует считать перспективными для дальнейших исследований в данном направлении на больших выборках.
Заключение
Уровни арахидоновой кислоты С20:4n-6 (p = 0,000018), суммарное содержание (С20:5n-3 + С22:6n-3) (p = 0,0027), суммарное содержание всех омега-3 ПНЖК (p = 0,003), уровни докозагексаеновой С22:6n-3 (p = 0,0046), докозапентаеновой С22:5n-3 (p = 0,0054), докозатетраеновой С22:4n-6 (p = 0,01), эйкозапентаеновой кислоты С20:5n-3 (p = 0,048) в мембранах эритроцитов и этой же кислоты в сыворотке крови (p = 0,0015) оказались статистически значимо выше у пациентов с алкогольным стеатогепатитом. Напротив, концентрации альфа-линоленовой С18:3n-3 (p = 0,0032), гексадекадиеновой С16:2 n-6 (p = 0,026), пальмитолеиновой С16:1;9 (p = 0,033), пентадекановой С15:0 (p = 0,04), величины отношений НЖК/ПНЖК (p = 0,017), НЖК/ННЖК (p = 0,029) были ниже у пациентов с алкогольным стеатогепатитом по сравнению со стеатозом.
Использование уровней отдельных жирных кислот или их суммарного содержания в мембранах эритроцитов обеспечило достаточные уровни диагностической точности в различении степени некровоспалительной активности у пациентов с АЖБП: арахидоновая кислота С20:4n-6 – AUC 0,940; 95% ДИ 0,835–0,995, чувствительность 85,7%, специфичность 84,6%; суммарное содержание ПНЖК – AUC 0,874; 95% ДИ 0,731–0,978, чувствительность 78,6%, специфичность 84,6%; докозапентаеновая кислота С22:5n-3 – AUC 0,876; 95% ДИ 0,709–0,978, чувствительность 78,6%, специфичность 76,9%; суммарное содержание (С20:5n-3 + С22:6n-3) – AUC 0,863; 95% ДИ 0,665–0,978, чувствительность 71,5%, специфичность 84,6%. Комбинированная «панель», включающая минимальное количество жирных кислот мембран эритроцитов – С20:4n-6, С18:3n-3, НЖК/ПНЖК, обеспечила наиболее высокие уровни диагностической точности – AUC 0,954; 95% ДИ 0,8–1,0, чувствительность 92,7%, специфичность 90,3%.
Источник финансирования
Работа выполнена по государственному заданию в рамках бюджетной темы «Изучение молекулярно-генетических и молекулярно-биологических механизмов развития распространенных терапевтических заболеваний в Сибири для совершенствования подходов к их ранней диагностике и профилактике», 2024–2028 гг. (FWNR-2024-0004).
Конфликт интересов
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Благодарности
Авторы выражают глубокую благодарность к.х.н., научному сотруднику лаборатории физиологически активных веществ ФГБУН «Новосибирский институт органической химии им. Н.Н. Ворожцова СО РАН» А.С. Соколовой за помощь в подготовке образцов для проведения исследования жирных кислот эритроцитов; к.х.н., научному сотруднику аналитической лаборатории ФГБУН «Институт катализа им. Г.К. Борескова СО РАН» М.В. Шашкову за исследование содержания жирных кислот; доценту Медицинского факультета Перельмана, Университета Пенсильвании, Филадельфия, Пенсильвания (США) к.х.н. А.А. Шестову за консультирование и помощь в статистической обработке данных.
M.V. Kruchinina, PhD, M.F. Osipenko, PhD, Prof, M.V. Parulikova, A.A. Gromov, PhD, E.V. Kruchinina
Research Institute of Internal and Preventive Medicine – Branch of the Institute of Cytology and Genetics, Siberian Branch of Russian Academy of Sciences, Novosibirsk
Novosibirsk State Medical University
Contact person: Margarita V. Kruchinina, linkruchinina@yandex.ru
The aim of the work was to study the features of fatty acids of erythrocyte membranes and blood serum in patients with alcoholic fatty liver disease (AFLD) with different necroinflammatory activity to identify biomarkers of steatohepatitis.
Material and methods. 43 men (48.5 ± 8.1 years) with AFLD with different degrees of necroinflammatory activity according to the AshTest test were examined: Group 1 (n = 23) with minimal activity of A0–1 (steatosis), Group 2 (n = 20) – with pronounced activity of A2–3 (steatohepatitis). The study of the composition of fatty acids (FAs) of erythrocyte membranes and blood serum was carried out using gas chromatography/mass spectrometry (Agilent 7000B, USA).
Results. The levels of arachidonic acid C20:4n-6 (p = 0.000018), total content (C20:5n-3+ C22:6n-3) (p = 0.0027), total content of all omega-3 polyunsaturated fatty acids (PUFA) (p = 0.003), levels of docosahexaenoic acid C22:6n-3 (p = 0.0046), docosapentaenoic acid C22:5n-3 (p = 0.0054), docosatetraenoic acid C22:4n-6 (p = 0.01), eicosapentaenoic acid C20:5n-3 (p = 0.048) in erythrocyte membranes and the same acid in blood serum (p = 0.0015) were statistically significantly higher in patients with alcoholic steatohepatitis. In contrast, the concentrations of α-linolenic acid C18:3n-3 (p = 0.0032), hexadecadienoic acid C16:2 n-6 (p = 0.026), palmitoleic acid C16:1;9 (p = 0.033), pentadecanoic acid C15:0 (p = 0.04), the SFA/PUFA ratios (p = 0.017), SFA/UFA (p=0.029) were lower in patients with alcoholic steatohepatitis compared to steatosis. The use of levels of individual FAs or their total content in erythrocyte membranes provided sufficient levels of diagnostic accuracy in distinguishing the degree of necroinflammatory activity in patients with AFLD: arachidonic acid – AUC 0.940, sensitivity 85.7%, specificity 84.6%; total PUFA content – AUC 0.874, sensitivity 78.6%, specificity 84.6%; docosapentaenoic acid – AUC 0.876, sensitivity 78.6%, specificity 76.9%; sum content (C20:5n-3 + C22:6n-3) – AUC 0.863, sensitivity 71.5%, specificity 84.6%. The combined ᾽panel᾽, including a minimum amount of FAs of erythrocyte membranes – C20:4n-6, C18:3n-3, SFA/PUFA, provided the highest levels of diagnostic accuracy – AUC 0.954; 95% CI 0.8-1.0, sensitivity 92.7%, specificity 90.3%.
Conclusion. FAs of erythrocyte membranes, blood serum should be considered as promising pathogenetically substantiated biomarkers for identifying patients with steatohepatitis in AFLD.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.