Непереносимость местных анестетиков. Алгоритм выбора препарата
- Аннотация
- Статья
- Ссылки
- English
Введение
Эффективность и безопасность – это главные требования, предъявляемые к фармакологическим препаратам, используемым для лечения, профилактики и диагностики заболеваний, а также основные критерии успешного применения лекарственных средств (ЛС) в клинической практике. Одновременно с ростом числа ЛС увеличивается и возможность развития различных нежелательных реакций. Побочные реакции, возникающие при использовании ЛС, встречаются у 1/10 части населения планеты, но только 10% из них обусловлены лекарственной гиперчувствительностью [1]. Эти реакции могут различаться клинической картиной, степенью тяжести и иметь разные исходы.
Как правило, фармакологические свойства лечебных и диагностических препаратов хорошо известны. Однако реакции гиперчувствительности врач не всегда может прогнозировать [1].
Побочная реакция на ЛС – это неожиданный нежелательный эффект, возникающий при применении препарата в терапевтической (профилактической, диагностической) дозе.
Лекарственная аллергия – это повышенная чувствительность к лекарственному препарату, в основе которой лежат иммунологические механизмы.
Типы нежелательных реакций, возникающих при использовании ЛС
Выделяют два типа нежелательных реакций, возникающих при использовании фармакологических средств.
Первый тип реакций – предсказуемые побочные действия, связанные с фармакологическим действием ЛС, зависят от используемой дозы, могут проявляться у любого пациента, составляют 75% всех побочных реакций на фармакологические средства. В фармацевтических справочниках и инструкциях по применению ЛС содержатся указания на возможность развития подобных реакций. Ниже представлены примеры прогнозируемых побочных реакций:
- токсичность препарата;
- токсические реакции, связанные с передозировкой и/или кумуляцией препарата;
- реакции, обусловленные фармакологическими свойствами ЛС;
- реакции, вызванные взаимодействием ЛС;
- тератогенное действие ЛС;
- канцерогенное действие ЛС;
- смешанные реакции [2].
Побочные реакции второго типа непредсказуемы и связаны с реактивностью, а иногда генетическими особенностями пациента. Назовем варианты непредсказуемых побочных реакций:
- Неаллергическая врожденная гиперчувствительность (идиосинкразия). Обусловлена недостаточностью ферментов.
- Лекарственная гиперчувствительность:
- аллергическая гиперчувствительность (истинные аллергические реакции: иммуноглобулин E(IgE)-опосредованные и не IgE-опосредованные). В этих реакциях участвуют иммунологические механизмы;
- неаллергическая гиперчувствительность (псевдоаллергия). Развивается без участия иммунологических механизмов [2].
Неаллергическая врожденная гиперчувствительность (идиосинкразия, ферментопатия) – недостаток или неполная активация фермента, участвующего в метаболизме ЛС. Медикаментозные или диагностические средства могут воздействовать на ферментные системы, участвующие, например, в инактивации сывороточных кининов. При недостаточности глюкозо-6-фосфатдегидрогеназы применение окислителей может привести к развитию у пациента гемолитической анемии. Индуцировать гемолиз у этой группы больных могут и сульфаниламиды, нитрофураны, препараты витамина К.
Реакции неаллергической гиперчувствительности, или псевдоаллергические реакции, не имеют иммунологических механизмов, но могут имитировать симптомы аллергической реакции. Развитие псевдоаллергических реакций при применении фармакологических средств может быть связано с прямым или опосредованным высвобождением гистамина из тучных клеток и базофилов, происходящим под влиянием применяемого лекарственного препарата. Некоторые ЛС способны неиммунным путем активировать систему комплемента по альтернативному пути. В результате накапливаются промежуточные продукты активации, обладающие свойствами анафилотоксинов, что приводит к повышению проницаемости мембран, дегрануляции тучных клеток и высвобождению гистамина. Псевдоаллергические реакции могут иметь и иные механизмы. Нестероидные противовоспалительные препараты, салицилаты, тартразин могут вызывать нарушение метаболизма арахидоновой кислоты. Накопление брадикинина может происходить при лечении ингибиторами ангиотензинпревращающего фермента. При использовании сульфитов образуется оксид серы, обладающий свойствами бронхоконстриктора [2].
Аллергические реакции отличает участие иммунологических механизмов в их формировании. Такие реакции встречаются у небольшого количества пациентов, развитие их непредсказуемо. Постановка диагноза лекарственной аллергии представляет собой очень серьезное решение. В случае ошибочного отрицания лекарственной аллергии на ЛС дальнейшее его использование может привести к трагическому исходу. При гипердиагностике лекарственной аллергии пациент лишается возможности использования целой группы (иногда нескольких групп) препаратов, порой ему необходимых [3, 4].
При использовании ЛС возможно развитие психофизиологических побочных реакций. Они могут возникать у больных истерическим неврозом, при вегетативных расстройствах, а также у пациентов, перенесших в прошлом тяжелые осложнения лекарственной терапии.
Классификация местных анестетиков
Появление большого количества современных, малотоксичных местных анестетиков (МА) привело к расширению их использования в различных областях медицины и, к сожалению, к увеличению числа пациентов, у которых развиваются различные побочные реакции при их назначении. Местные анестетики – это лекарственные средства, которые обратимо угнетают возникновение и проведение импульсов в периферических нервах и нервных окончаниях, что приводит к потере чувствительности в ограниченных участках тела [5, 6]. Виды местной анестезии варьируют в зависимости от ее клинического применения в разных областях медицины:
- поверхностная анестезия – нанесение МА на кожу, конъюнктиву глаза, слизистую оболочку полости носа, рта, трахеобронхиального дерева, мочевых путей, в полость уха;
- инфильтрационная – стоматология, небольшие хирургические вмешательства;
- проводниковая анестезия – введение препарата в область нерва или сплетения;
- эпидуральная – введение МА между твердой мозговой оболочкой и надкостницей, выстилающей внутреннюю поверхность позвоночного канала;
- спинномозговая – введение МА непосредственно в цереброспинальную жидкость;
- внутривенная регионарная анестезия.
Применение этой группы ЛС не ограничивается сферой медицины. В косметических салонах перед проведением болезненных процедур МА наносят на кожу или применяют инъекционно. Пациент может сенсибилизироваться к препарату и забыть о том, что он получал процедуры у косметолога с применением МА. Чаще всего при опросе пациент не упоминает о таком применении МА и почти никогда не знает, какой именно препарат использовался. Это одна из причин разных по степени тяжести, а иногда и смертельных осложнений различных косметических процедур.
Химическое строение МА определяет их физико-химические характеристики и клинические свойства. Местные анестетики состоят из гидрофобной (липофильной) ароматической группы, промежуточной эфирной или амидной цепи и гидрофильной вторичной или третичной аминогруппы. Большинство МА являются третичными аммониевыми основаниями, которые применяют в виде растворов водорастворимых солей, в основном гидрохлоридов. В основном препараты различаются по растворимости в липидах, связыванию с белками тканей и константе диссоциации [5, 6].
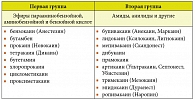
В зависимости от промежуточной цепи МА делятся на эфиры и амиды (таблица). Первая группа местных анестетиков (группа эфиров) включает сложные эфиры бензойной кислоты (кокаин, Бенкаин), сложные эфиры парааминобензойной кислоты (прокаин, бутамбен), сложные эфиры аминобензойной и бензойной кислот (тетракаин). Эфирные МА относительно нестабильны в растворах и в организме быстро гидролизуются псевдохолинэстеразой и некоторыми другими эстеразами. Один из продуктов гидролиза – парааминобензойная кислота, которая может вызывать аллергические реакции. Период полувыведения в плазме у этих препаратов очень короткий, поэтому их распределение в тканях плохо изучено.
Ко второй группе МА (группа амидов) относят амиды гетероциклической и ароматической кислот (Совкаин, Новокаин), амиды ароматических аминов – анилиды (лидокаин, бупивакаин, мепивакаин, ропивакаин и др.). Амидные МА относительно стабильны в растворе и медленно гидролизуются микросомальными ферментами печени. Скорость метаболизма разных препаратов весьма вариабельна: прилокаин – самый быстро метаболизируемый препарат, бупивакаин – самый медленный. У пациентов с нарушением функции печени амидные МА могут оказывать токсическое действие из-за удлинения периода полувыведения препарата; уменьшение печеночного кровотока приводит к замедлению инактивации МА.
Небольшое количество препаратов выводится в неизмененном виде почками. Значительная доля МА после введения поступает в системный кровоток. Количество всосавшегося препарата и его пиковая концентрация в плазме зависят от дозы и присутствия в растворе вазоконстриктора (особенно при проводниковой и инфильтрационной анестезии). Одна и та же доза МА сопряжена с разным риском токсического воздействия и зависит от методики анестезии, степени васкуляризации тканей и взаимодействия с липидами тканей. Анестетики активно всасываются через слизистые оболочки. Связывание МА с белками плазмы влияет на фармакокинетику и фармакодинамику. Анестетики группы эфиров связываются с белками плазмы незначительно (< 5–10%). Напротив, анестетики группы амидов активно связываются с белками, степень связывания колеблется от 55 до 95%. Связывание с белками влияет на проникновение МА через плацентарный барьер. После всасывания анестетика из зоны введения его концентрация в плазме зависит от скорости распределения в тканях и элиминации. Период полувыведения МА группы эфиров относительно короток (около 10 минут) из-за быстрого гидролиза под действием псевдохолинэстеразы. Напротив, конечный период полувыведения анестетиков группы амидов колеблется от 100 минут у лидокаина до 200 минут у бупивакаина. Патологические состояния могут изменять фармакокинетические свойства препаратов: сердечно-сосудистые заболевания, цирроз печени снижают клиренс, объем распределения и конечный период полувыведения МА. У новорожденных клиренс МА понижен, а период полувыведения, наоборот, повышен [6].
Перекрестные реакции местных анестетиков
Многие лекарственные средства имеют сходную химическую структуру и обладают перекрестными аллергенными свойствами. Среди МА эфирной группы перекрестные аллергические реакции встречаются довольно часто. Пациенту, страдающему аллергией к Новокаину, нельзя применять Анестезин, Дикаин. Между препаратами группы амидов и анилидов перекрестные аллергические реакции встречаются достаточно редко. Результаты исследований (аппликационные тесты) свидетельствуют о возможности развития перекрестных аллергических реакций между лидокаином, прилокаином, мепивакаином. Перекрестные аллергические реакции между препаратами первой (эфирной) и второй (амидной) групп отсутствуют. По многочисленным данным, применение МА группы амидов и анилидов значительно реже приводит к развитию побочных реакций, как аллергических, так и неаллергических.
МА эфирной группы, являясь производными бензойной, аминобензойной и парааминобензойной кислот, имеют общие антигенные свойства с препаратами, имеющими парааминогруппу и бензолсульфонамидную группу [2, 4]. Парааминогруппу содержат Новокаин и другие эфиры бензойной кислоты; Меновазин, Анестезол, Альмагель А и другие комбинированные лекарственные средства; Новокаинамид; сульфаниламиды; парааминобензойная кислота и ее производные; парааминосалициловая кислота и ее производные; этакридина лактат. Бензолсульфонамидную группу имеют сульфаниламиды; сульпирид; производные сульфонилмочевины (сахароснижающие, сульфокарбамид); диуретики, содержащие сульфамидную группу, связанную с кольцом бензола; тиазидные диуретики; ингибитор карбоангидразы; соталол; производные парааминобензойной кислоты; парааминосалициловая кислота. При аллергии к препаратам этих групп нельзя использовать МА эфирной группы.
Пациент может сенсибилизироваться, применяя лекарства, в состав которых входят МА. Так, бензокаин (Анестезин) входит в состав препаратов Альмагель А, Анбитал, Белластезин, Павестезин, Меновазин, свечей Анестезол. Лидокаин содержится в препаратах Ауробин, Лидактон, Стрепсилс Плюс, свечах Прокто-Гливенол, Лидохлор (гель для местного применения, содержит лидокаина гидрохлорид и хлоргексидина глюконат).
Прокаин (Новокаин) входит в состав Солутана, мази и свечей Гемороид, Сульфокамфокаина (комплексное соединение сульфокамфорной кислоты и Новокаина). Тримекаин содержится в мазях Диоксиколь, Диоксизоль, Левосин.
На практике перекрестная реактивность фармакологических средств учитывается не всегда. Нельзя забывать, что комплексные препараты могут содержать вещество, к которому пациент сенсибилизирован.
Побочное действие местных анестетиков
Местные анестетики могут вызывать токсические, аллергические и псевдоаллергические реакции. Большинство побочных эффектов, возникающих при применении МА, связано с вегетативно-сосудистыми расстройствами, страхом перед оперативным вмешательством или стоматологическими манипуляциями, токсическими, истерическими реакциями. Иногда побочное действие оказывают входящие в состав некоторых местноанестезирующих средств вазоконстрикторы. Истинные аллергические реакции на МА возникают редко [7, 8].
Токсические реакции
Местные анестетики и их метаболиты являются слабыми основаниями и легко преодолевают гематоэнцефалический барьер. Токсический эффект проявляется воздействием на центральную нервную систему (ЦНС), периферическую нервную систему, сердечно-сосудистую систему, кровь [5, 6, 7]. Эти реакции чаще всего возникают при абсолютной передозировке, когда доза препарата превышена, или при относительной передозировке, связанной с нарушением метаболизма лекарственных средств. МА имеют «узкий терапевтический коридор», то есть интервал между максимальной терапевтической и минимальной токсической дозой невелик. Токсические реакции могут развиваться и при заболеваниях печени, почек.
Интенсивность токсических реакций разделяют по степени тяжести [6]. Легкие токсические реакции проявляются угнетением ЦНС, заторможенностью, головокружением, сонливостью, тошнотой, тахикардией, колебаниями артериального давления. Выраженные токсические реакции проявляются повышением рефлекторной возбудимости, двигательным беспокойством, рвотой, появлением нистагма, дрожи, зрительных и слуховых нарушений, выраженной артериальной гипотонией, брадикардией, брадиаритмией. При тяжелых токсических реакциях возможно нарушение сердечного ритма, приступы стенокардии, тонические, клонические судороги, паралич дыхательного и сосудодвигательного центров, остановка сердца.
МА подавляют корковые тормозящие пути, результатом чего является бесконтрольная активность возбуждающего компонента. Стадия несбалансированного возбуждения при дальнейшем повышении уровня препарата может перейти в генерализованное торможение ЦНС. При аппликации слишком больших доз МА могут оказывать токсическое действие на ткань нерва. Действие МА на сердечно-сосудистую систему связано как с прямым действием на миокард, так и с непрямым эффектом на вегетативные нервные окончания. Обычно сердечно-сосудистые осложнения развиваются после появления неврологической симптоматики. Все МА, кроме кокаина, уменьшают силу сердечных сокращений, вызывают расширение сосудов, что приводит к артериальной гипотонии. Коллапс чаще развивается при использовании высоких доз анестетика, но иногда и при применении сравнительно малых доз препаратов для инфильтрационной анестезии.
Известно, что введение больших доз прилокаина может привести к кумуляции метаболита, который способен превращать гемоглобин в метгемоглобин. Высокие уровни метгемоглобина переносимы для здоровых людей, но могут вызвать декомпенсацию состояния у пациентов с заболеваниями сердца, легких [7, 8 ,9].
Неаллергическая гиперчувствительность (ферментопатия)
Недостаток ферментов, принимающих участие в метаболизме препаратов, или неполная их активация может привести к развитию побочных реакций. Недостаточная активность псевдохолинэстеразы может нарушить метаболизм эфирных МА.
Аллергические реакции
Истинные аллергические реакции на МА, в формировании которых принимают участие иммунологические механизмы, развиваются достаточно редко и составляют около 1% среди всех побочных реакций на эту группу ЛС. Реакции немедленного типа, IgE-опосредованные, могут проявляться крапивницей, ангионевротическим отеком, симптомами аллергического ринита, конъюнктивита, реакциями анафилаксии, тяжелой степенью которых является анафилактический шок. Чаще встречаются контактные реакции в месте применения МА (отек, гиперемия). Известны случаи отстроченных реакций, которые могут возникать через несколько часов после введения препарата и проявляются в виде различных экзантем, эритродермии, узловатой эритемы, в редких случаях – в виде аллергического васкулита [10, 11, 12].
Псевдоаллергические реакции
Реакции неаллергической гиперчувствительности характеризуются тем, что они опосредованы теми же медиаторами, что и истинная аллергия, клинические проявления имитируют аллергию, но в их формировании иммунологические механизмы не участвуют. Механизм таких реакций может быть связан с прямым неспецифическим высвобождением гистамина из базофилов и тучных клеток или активацией системы комплемента по альтернативному пути. Клинически псевдоаллергические реакции могут проявляться различными экзантемами, анафилактоидным шоком, гиперемией кожи, генерализованным зудом, острым ринитом, бронхоспазмом, нарушением функций желудочно-кишечного тракта. Тяжесть таких реакций зависит от скорости введения МА, его концентрации, способа введения, а также содержания тучных клеток в месте введения препарата. Развитие же истинных аллергических реакций от этих факторов не зависит.
Группы риска возникновения побочных реакций на местные анестетики
Существуют группы лиц, риск возникновения побочных реакций у которых повышен. Это касается любых побочных реакций на МА [12, 13]. К группе риска по развитию побочных реакций на применение МА относятся:
- лица, ранее перенесшие реакции на МА;
- пациенты с аллергическим заболеванием (наличие у пациента аллергического заболевания – фактор риска развития анафилаксии);
- пациенты с ишемической болезнью сердца (ИБС), нестабильной стенокардией, получающие терапию бета-адреноблокаторами;
- пациенты с предполагаемым введением большого объема МА;
- пациенты, у которых МА применяют часто, через короткие интервалы времени, что бывает при санации полости рта, протезировании и др.;
- беременные и кормящие;
- пациенты с выраженной реакцией страха перед процедурой;
- пожилые пациенты.
У пожилых пациентов развитие побочных реакций может быть связано с уменьшением размера тела, объема воды, мышечной массы. У таких больных уменьшается объем распределения ЛС. С возрастом снижается скорость клубочковой фильтрации, функция почечных канальцев (к 65 годам приблизительно на 30%), замедляется кровоток в жизненно важных органах, уменьшается связывающая способность плазмы крови, страдает метаболизирующая функция печени. Сопутствующие заболевания могут приводить к нарушению метаболизма и экскреции ЛС. Гипоальбуминемия приводит к снижению связывания лекарств с белками и повышению свободной активной фракции препарата [14].
Роль вазоконстрикторов, консервантов и стабилизаторов в развитии побочных реакций при применении местных анестетиков
Многие МА вызывают вазодилатацию и поэтому быстро всасываются из зоны инъекции. Для повышения мощности и увеличения продолжительности действия к МА часто добавляют вазоконстрикторы, которые уменьшают системную токсичность анестетиков и увеличивают их терапевтический индекс за счет замедления всасывания. Для блокады проведения импульсов по нервным волокнам достаточно лишь одного МА, однако для пролонгирования его действия и усиления эффекта используют такие вазоконстрикторы, как Адреналин (эпинефрин), Норадреналин (норэпинефрин), Мезатон (фенилэфрин), Октапрессин (фелипрессин). Вазоконстриктор необходим для сокращения сосудов, замедления всасывания местного анестетика, создания высокой концентрации последнего в месте введения. Это усиливает эффект анестезии и уменьшает токсическое действие [5, 6, 7].
Адреналин – самый сильный вазоконстриктор. Он может оказывать нежелательное воздействие на адренорецепторы сердца (тахикардия), сосудов (выраженная вазоконстрикция), печени, вызывать повышение уровня сахара в крови, способствовать сокращению мышц матки. Опасным может быть возможное повышение внутриглазного давления при узкоугольной форме глаукомы, декомпенсация сердечной деятельности у пациентов с сердечно-сосудистыми заболеваниями. Некоторые растворы МА, применяемые в стоматологической практике, содержат вазоконстриктор фелипрессин. Этот некатехоламиновый вазоконстриктор по своему химическому строению напоминает вазопрессин – гормон задней доли гипофиза. Фелипрессин влияет исключительно на периферические кровеносные сосуды, не оказывает воздействия на сердце. Его можно применять у пациентов с ИБС и другими заболеваниями, при которых противопоказано использование катехоламина.
Существуют формы местных анестетиков без содержания вазоконстрикторов. Сведения о содержании вазоконстриктора, его концентрации важны при выборе препарата для анестезии в группах риска.
К группе риска по развитию побочных реакций на вазоконстриктор относятся:
- пациенты с сердечно-сосудистыми заболеваниями (гипертоническая болезнь, ишемическая болезнь сердца, сердечная недостаточность);
- беременные (опасность спазма мускулатуры матки);
- пожилые пациенты (сопутствующие заболевания и базисная терапия многих из них);
- пациенты, получающие лечение глюкокортикостероидами (высокие дозы, длительный прием которых может влиять на состояние надпочечников), трициклическими антидепрессантами, ингибиторами моноаминоксидазы, препаратами с альфа-адреноблокирующей активностью, препаратами раувольфии, тиреотропными гормонами (у этих лиц возможна высокая чувствительность к адреналину) [15].
Консервант (парагидроксибензоат), входящий в состав МА, служит для увеличения срока хранения препаратов. Присутствие этого компонента в препарате также требует анализа его переносимости [6, 12, 13]. Парагидроксибензоаты входят в состав различных косметических препаратов, кремов, зубных паст и могут быть причиной контактных аллергических реакций. Родственное химическое соединение – парааминобензойная кислота – является метаболитом Новокаина, то есть у лиц, имеющих аллергию к эфирным МА, вероятно развитие аллергической реакции на консерванты – эфиры парагидроксибензойной кислоты. Существует опасность развития аллергических реакций на консерванты и у лиц с аллергией к препаратам, имеющим парааминогруппу и бензолсульфонамидную группу.
Стабилизаторы (дисульфит натрия или калия) добавляют в растворы, содержащие адреналин, чтобы предотвратить окисление и повысить стабильность вазоконстриктора [5, 7, 13]. Они могут быть причиной нежелательных реакций при повышенной чувствительности к сульфитам и развития бронхоспазма у больных бронхиальной астмой.
Таким образом, для принятия решения об использовании конкретного местноанестезирующего средства необходимы сведения о самом препарате, о соматическом статусе больного и обо всех применяемых им ЛС, в том числе топического действия.
Принципы подбора местного анестетика в группах риска
У больных ИБС применение катехоламинов может усилить гипоксию миокарда, поэтому используют МА без вазоконстрикторов или в минимальной дозе последних, препарат вводят медленно.
У больных сахарным диабетом применяют МА без катехоламинов или в качестве вазоконстриктора используют фелипрессин.
При заболеваниях почек рекомендуются наименее токсичные МА и с быстрым метаболизмом.
При заболеваниях печени с нарушением ее функции не следует назначать МА, которые метаболизируются в печени, так как из-за снижения кровотока, гипопротеинемии повышается токсичность МА. Для таких пациентов предпочтительнее эфирные анестетики, которые не метаболизируются в печени.
У беременных и кормящих используют наименее токсичные МА, короткого действия.
При глаукоме применяют МА без вазоконстрикторов; в качестве вазоконстриктора возможно использование фелипрессина.
У пожилых пациентов для местной анестезии используют препараты без катехоламинов или с минимальной концентрацией последних [12, 13, 15].
Пациенты с аллергическими заболеваниями – это особая группа лиц. Для решения вопроса о применении МА у этих больных особенно важен подробный аллергологический и фармакологический анамнез. Необходимы сведения о сопутствующих заболеваниях и их базисной терапии. Следует учесть переносимость как самого МА, так и содержащихся в растворе вазоконстриктора, консерванта и стабилизатора. У пациентов с непереносимостью сульфаниламидов не следует использовать эфирные МА. Больным бронхиальной астмой опасно применять МА, содержащие стабилизаторы (дисульфиты натрия и калия), из-за опасности развития бронхоспазма. Сведения о предшествующих реакциях на ЛС других групп помогут избежать развития перекрестных аллергических реакций. Предпочтительнее (с учетом анамнеза) назначать МА группы амидов без содержания стабилизаторов и консервантов. Таким больным особенно опасно превышать дозу! Пациент должен иметь «Паспорт больного аллергическим заболеванием».
Профилактика побочных реакций на местные анестетики
1. Необходимо сопоставить риск возможных осложнений с отрицательными последствиями отказа от применения МА.
2. Следует уточнить переносимость местной анестезии, если она проводилась ранее.
3. Если в прошлом наблюдалась аллергическая реакция на МА, следует использовать препарат, относящийся к другой группе. Так, если «подозреваемое» ЛС относится к производным эфиров, можно применять препараты амидной группы. В случае реакции на МА, содержащие амидную группу, возможно использование другого амидного соединения (предполагают возможность развития перекрестных реакций между лидокаином, прилокаином и мепивакаином) [13].
4. В случае тяжелых предшествующих реакций (как аллергических, так и неаллергических) необходимо отказаться от использования МА.
5. Необходимо определить степень риска не только самого оперативного вмешательства, но и применения местной анестезии.
6. Не использовать препараты, переносимость которых вызывает сомнение.
7. Проведение премедикации по показаниям.
Премедикация
Перед оперативным вмешательством у больных аллергическими заболеваниями в фазе обострения парентерально вводят антигистаминные препараты (хлоропирамин или клемастин) и глюкокортикостероиды (преднизолон, дексаметазон). Доза препаратов, кратность их введения зависят от состояния больного, сопутствующих заболеваний и базисной терапии, применяемой пациентом [4].
Лицам с выраженными реакциями страха (эти лица входят в группу риска) перед манипуляцией рекомендуют прием седативных средств [13].
Когда возникает необходимость проведения диагностических тестов с местными анестетиками?
Не всегда удается выяснить, какой именно МА ранее вызывал реакцию. В ряде случаев не представляется возможным определить только на основании анамнеза характер реакции (аллергическая, псевдоаллергическая, токсическая). К большому сожалению, до сих пор не существует лабораторных тестов, результатам которых можно было бы доверять на 100%. В некоторых случаях проводят определение специфических IgE-антител к некоторым МА. Но эти тесты информативны только при аллергических реакциях немедленного типа, IgE-опосредованных. Наличие специфических Ig, относящихся к другим классам, слабо коррелирует с клиническими проявлениями и не считается достоверным признаком аллергии. В ГНЦ «Институт иммунологии ФМБА России» разработан и успешно применяется тест торможения естественной эмиграции лейкоцитов in vivo по А.Д. Адо, в том числе и с МА. Лабораторные тесты, которые широко применяются в настоящее время, дают большой процент ложноположительных результатов. Некоторые методики трудоемки, дорогостоящи, требуют наличия хорошо оснащенной иммунологической лаборатории, что затрудняет их использование для рутинного обследования. Не существует достоверных тестов, которые бы могли выявить возможность развития псевдоаллергической реакции. В редких случаях необходим подбор конкретного препарата, а именно если:
- ранее при использовании МА у пациента возникали какие-либо побочные явления, механизм которых не ясен;
- отсутствуют медицинские документы с описанием клинических симптомов реакций, возникавших ранее;
- не известны мероприятия, которые проводились для купирования возникшей реакции;
- отсутствуют сведения о препаратах, которыми проводилась анестезия, и о том, получал ли пациент в этот период времени какую-либо сопутствующую терапию для лечения других заболеваний [3].
И еще несколько правил, которым нужно следовать при подборе препарата для местной анестезии.
- Кожные и провокационные тесты с МА проводят только по строгим показаниям, но не используют для удовлетворения любопытства врача или пациента!
- Никакие тесты не проводят с препаратом, вызывавшим реакции ранее. Для проб выбирают МА другой группы.
- Диагностические тесты проводит только врач-аллерголог. Подбор препарата проводится непосредственно перед применением МА. Обследование проводят в процедурном кабинете. Должен иметься противошоковый набор!
- Перед проведением процедуры подбора препарата больной подписывает информированное согласие.
- Пациент на момент обследования не должен применять антигистаминные препараты (отмена препарата за 5–7 дней).
- Необходимое условие – МА не должен содержать вазоконстриктора, консерванта и стабилизатора.
- МА не должен обладать перекрестной реактивностью с препаратом, который ранее вызывал реакцию.
Выдерживая 15-минутные интервалы, проводят тест уколом или скарификационный тест с неразведенным МА (обязательна оценка реакции на тест-контроль и гистамин). Если получена отрицательная реакция, то подкожно вводят 0,1 мл препарата, разведенного 1:100, при отсутствии реакции следующая доза МА 0,1 мл в разведении 1:10. Затем вводят 0,1 мл неразведенного препарата, а при отсутствии реакции пациент получает дозу 1,0 мл и 2,0 мл с пятнадцатиминутными интервалами [3].
Результаты тестов оценивают сразу, в заключении делают уточнение, что в настоящее время аллергии к данному препарату не выявлено, всегда указывается общая доза МА, введенная больному. В течение часа пациент должен оставаться под наблюдением врача [3].
После подбора препарата до момента его использования не должно быть большого интервала времени. Зная особенности формирования лекарственной аллергии, нельзя исключить возможности сенсибилизации за длительный временной период.
Бывает ли поливалентная непереносимость МА? Бывает, но крайне редко и чаще всего неаллергического генеза. Таким пациентам местную анестезию стараются не применять, а в случае необходимости проводят общее обезболивание.
Заключение
Таким образом, перед проведением оперативного или иного вмешательства с применением местного анестетика врач должен не только оценить объем операции, ее риск для пациента, но и ответить на вопросы:
1. Какой МА можно использовать у данного пациента? Необходимо учесть токсичность, длительность действия, химическую группу, к которой относится препарат.
2. Возможно ли использование МА с вазоконстриктором? Если возможно, то с каким вазоконстриктором (катехоламином или фелипрессином) и в какой дозе?
3. Содержит ли данный МА консерванты и стабилизаторы и можно ли использовать их у данного пациента?
4. Необходима ли данному больному консультация аллерголога? Если консультация необходима, то какие вопросы ему следует задать?
5. Нужна ли пациенту премедикация? Введение каких препаратов необходимо и в какой дозе?
Очень часто тщательный анализ ответов на перечисленные выше вопросы помогает избежать осложнений.
Local anesthetics intolerance. How to prevent
Ye.V. Peredkova
State Budgetary Educational Institution for Continuing Professional Education ‘Russian Medical Academy for Postgraduate Education’, Clinical Allergology Department
Contact person: Yelena Vladimirovna Peredkova, 7557437@gmail.com
The choice of local anesthetic is discussed focusing on the prevention of adverse side reactions. Basic principles of drug choice in the high risk groups are presented.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.