Аллергический ринит: актуальные подходы к диагностике и лечению
- Аннотация
- Статья
- Ссылки



Введение
В течение последних 30 лет повсеместно наблюдается рост распространенности аллергических заболеваний, в структуре которых одно из ведущих мест занимает аллергический ринит (АР).
АР оказывает ощутимое влияние на физическое, психическое и социальное здоровье пациентов. В мире АР страдают, по меньшей мере, 10–25% населения. В США число больных АР составляет 25–30 млн человек, при этом аллергические заболевания зарегистрированы более чем у 40 млн человек. В Англии распространенность АР составляет 16%, в Дании – 19%, в Германии – 13–17%. В разных регионах Российской Федерации распространенность АР колеблется в пределах от 12,7 до 24% [1]. Несмотря на то что сегодня АР представляет собой глобальную медико-социальную проблему, его роль как причины страданий и ухудшения качества жизни больных явно недооценивается. Эта нозология встречается в практике врачей всех специальностей, тем не менее постановка правильного диагноза и назначение адекватной терапии может занимать годы.
АР – это заболевание слизистой оболочки носа, основой которого является иммуноглобулин-Е(IgE)-опосредованное аллергическое воспаление, вызываемое причинно-значимым аллергеном. Клинически АР проявляется обильной ринореей, назальной блокадой, зудом в полости носа, повторяющимся чиханием и нередко аносмией. Довольно часто отмечается сочетание АР и аллергического конъюнктивита [1].
Патогенез и этиология АР
Контакт аллергена со слизистой оболочкой носа вызывает АР у больного, организм которого ранее был сенсибилизирован данным аллергеном. Сенсибилизация происходит в результате первичного контакта с аллергеном, выработки специфических IgE и их связывания с высокоаффинными рецепторами, расположенными на тучных клетках и базофилах. В основе развития АР лежит IgE-опосредованная реакция, сопровождающаяся воспалением слизистой оболочки носа различной интенсивности. Главными участниками аллергического воспаления в слизистой оболочке носа, определяющими раннюю и позднюю фазы аллергической реакции, являются тучные клетки, эозинофилы, лимфоциты, базофилы и эндотелиальные клетки. А главным медиатором, продуцируемым тучными клетками при сезонном и круглогодичном воздействии аллергена, является гистамин. Появлению симптомов АР могут способствовать и другие медиаторы, такие как лейкотриены, простагландины, кинины и др., взаимодействующие с нервными и сосудистыми рецепторами [2]. Более подробно роль медиаторов воспаления представлена в таблице 1.
Выделяют несколько основных этиологических факторов АР. Один из них – пыльца растений. Для средней полосы России характерны три основных сезона палинации (цветения): в весеннее время происходит пыление деревьев (береза, ольха, орешник, дуб), в первой половине лета – злаковых растений (ежа, тимофеевка, рожь), в конце лета и осенью – сорных трав (полынь, подорожник, амброзия). Эти сезоны палинации определяют пики манифестации симптомов АР. Однако следует учитывать, что пыльца может переноситься ветром на значительное расстояние и вызывать появление симптомов АР в «необычное» время [2]. Причиной АР могут быть также аллергены клещей домашней пыли (видов Dermatophagoides pteronyssinus и Dermatophagoides farinae), а также эпидермальные аллергены животных (эпидермис кошек, собак, лошадей и др.). Реже АР вызывается библиотечной пылью, плесневыми грибками, тараканами. Несмотря на то что споры грибов и аллергены клещей домашней пыли относятся к круглогодичным аллергенам, их количество в окружающем воздухе зависит от времени года: обычно оно снижается в зимние месяцы и увеличивается летом и осенью, вследствие чего персистирующий АР может иметь волнообразное течение и сопровождаться сезонными вспышками.
Профессиональный АР наблюдается у лиц, постоянно контактирующих по роду своей деятельности с разными группами аллергенов, например, с животными аллергенами, мукой, медикаментами, пухом, пером, латексом и др. Профессиональный АР встречается у зоотехников, работников хлебозаводов, фармацевтов, медицинских работников и пр. [2].
Классификация АР
АР классифицируют по форме, характеру и тяжести течения и стадии заболевания [3]. Различают сезонный (наблюдается у пациентов с чувствительностью к пыльцевым и грибковым аллергенам) и круглогодичный (встречается у пациентов с чувствительностью к бытовым, эпидермальным, плесневым, профессиональным аллергенам) АР.
По характеру течения АР может быть интермиттирующим (симптомы беспокоят менее 4 дней в неделю или менее 4 недель в году) или персистирующим (симптомы беспокоят более 4 дней в неделю или более 4 недель в году).
Течение АР может характеризоваться как легкой степенью тяжести (у пациента имеются лишь незначительные клинические проявления болезни, не нарушающие дневную активность и сон), так и средней и тяжелой степенью тяжести, для которых свойственно наличие, по крайней мере, одного из следующих признаков: расстройство сна, нарушение повседневной активности, профессиональной деятельности или учебы, невозможность занятий спортом и нормального отдыха.
В течении АР выделяют две стадии: обострение и ремиссию.
Диагностика АР
Диагностика АР основывается на наличии типичных симптомов, отягощенного семейного и собственного аллергологического анамнеза, результатах клинико-лабораторных, инструментальных, функциональных и аллергологических методов обследования [4].
Особенности клиники АР
Классическими симптомами АР являются «аллергический салют» (постоянное почесывание кончика носа с помощью ладони движением снизу вверх), «аллергические очки» (темные круги под глазами), отечность под глазами, постоянно открытый рот, «шмыганье» носом, покраснение кожи вокруг крыльев носа.
Жалобы пациентов главным образом связаны с основными клиническими симптомами АР:
- ринорея (водянистые выделения из носа);
- чихание – нередко приступообразное, чаще в утренние часы, пароксизмы чихания могут возникать спонтанно;
- зуд в носу, реже – чувство жжения (иногда сопровождается зудом нёба и глотки); зуд носа может проявляться характерным симптомом – «аллергическим салютом». Из-за постоянного почесывания носа у части больных появляется поперечная носовая складка, расчесы, царапины на носу;
- заложенность носа, характерное дыхание ртом, сопение, храп, изменение голоса;
- снижение обоняния.
Дополнительные симптомы АР развиваются вследствие обильного выделения секрета из носа, нарушения дренирования околоносовых пазух и проходимости слуховых (евстахиевых) труб. К ним относят раздражение, отечность, гиперемию кожи над верхней губой и у крыльев носа; носовые кровотечения вследствие форсированного сморкания; боль в горле, покашливание (проявления сопутствующего аллергического фарингита, ларингита); боль и треск в ушах, особенно при глотании; нарушение слуха (проявления аллергического тубоотита). Кроме того, у пациентов с АР могут наблюдаться общие неспецифические симптомы, такие как слабость, недомогание, раздражительность, головная боль, повышенная утомляемость, нарушение концентрации внимания; нарушение сна, подавленное настроение, повышение температуры (редко).
Аллергологический анамнез
Огромное значение в диагностике АР имеет сбор аллергологического анамнеза больного. Нередко для установления правильного диагноза и назначения лечения достаточно установить ведущий причинно-значимый аллерген, выявляемый в ходе беседы с пациентом. При сборе аллергологического анамнеза необходимо ответить на следующие вопросы:
- является ли заболевание сезонным;
- происходит ли возникновение или усиление симптомов АР при непосредственном контакте с тем или иным аллергеном – пыльцой, домашними животными, обостряется ли ринит при уборке квартиры и др.;
- отмечается ли эффект элиминации, влияние факторов погоды, потребления продуктов питания, смены климатической зоны на течение заболевания;
- каковы условия труда и быта. Это важно, поскольку профессиональные (производственные аллергены, различные раздражители) и бытовые (дом, школа, животные) факторы играют существенную роль в развитии АР;
- имеются ли у пациента другие аллергические заболевания.
Также необходимо выяснить наличие аллергических заболеваний в семейном анамнезе (у ближайших родственников). Наиболее часто АР сочетается с аллергическим конъюнктивитом, атопической бронхиальной астмой (БА) и атопическим дерматитом. Так, по данным международных исследований, БА встречается у 15–38% пациентов с АР, а АР встречается, по меньшей мере, у 75% пациентов с БА.
Лабораторные и инструментальные исследования
Для выявления эозинофилии (чаще обнаруживается в период обострения АР) проводится лабораторное исследование крови (общий анализ крови), а также цитологическое исследование секрета из полости носа (мазок) на наличие эозинофилов (характерно увеличение относительного количества эозинофилов от 5 до 100%).
К обязательным инструментальным исследованиям при диагностике АР относится передняя риноскопия. Следует обращать внимание на состояние носовой перегородки, характер выделений, наличие полипов. При АР отмечается отечность слизистой оболочки полости носа (она приобретает бледно-синюшный, жемчужный или сероватый цвет), характерная пятнистость слизистой оболочки (пятна Воячека). У большинства больных (27,5–95%) отмечается отечность носовых раковин. В просвете носовых ходов может определяться водянистый секрет.
К необязательным инструментальным исследованиям относятся рентгенография полости носа и околоносовых пазух, компьютерная томография полости носа и околоносовых пазух, передняя риноманометрия, эндоскопическое исследование полости носа (проба с эпинефрином демонстрирует обратимость изменений), спирометрия для выявления бронхиальной гиперреактивности, часто связанной с ринитом [4].
Аллергологическое обследование
Основным методом диагностики аллергического заболевания являются кожные скарификационные пробы, или прик-тесты, которые проводятся в аллергологическом кабинете специально обученным персоналом. Метод является весьма информативным, доступным и безопасным в применении. Однако в некоторых случаях правильная трактовка их результатов может быть затруднена или невозможна (уртикарный дермографизм, прием антигистаминных и седативных препаратов, наличие кожного заболевания и др.). В таких ситуациях определяется уровень общего и аллергенспецифических IgE в сыворотке крови при помощи различных лабораторных методов иммунологического обследования: радиоаллергосорбентного теста (РАСТ), метода иммуноферментного анализа (ИФА) и множественного аллергосорбентного теста (МАСТ).
Сенсибилизация к аллергену не всегда означает, что пациент страдает аллергическим заболеванием, поэтому необходимо оценить клиническое значение результатов кожной пробы или уровня специфических IgE. Клиническое значение полученных данных при сезонном рините обычно можно продемонстрировать на основании тщательного изучения анамнеза, в то время как при круглогодичном рините может быть полезной назальная проба с провокацией аллергена, то есть провокационные назальные тесты (ПНТ). Определим место ПНТ в диагностике АР: показанием для проведения ПНТ является противоречивость данных анамнеза и других методов диагностики, поливалентная сенсибилизация ко многим пыльцевым и бытовым аллергенам, когда необходимо выбрать для специфической иммунотерапии один или несколько ведущих аллергенов. ПНТ проводятся в условиях специализированного учреждения врачом-аллергологом [2].
Дифференциальная диагностика
Аллергический ринит дифференцируют со следующими заболеваниями:
- ринит, вызванный анатомическими аномалиями;
- инфекционный ринит;
- неаллергический эозинофильный ринит (в цитологическом мазке из носа обнаружено высокое содержание эозинофилов при отсутствии сенсибилизации к каким-либо аллергенам);
- вазомоторный ринит;
- полипозный ринит;
- риниты, вызванные другими причинами (патологией эндокринной системы, приемом медикаментов, психогенными факторами, беременностью и др.).
Наибольшую трудность представляет дифференциальная диагностика круглогодичного АР и круглогодичных ринитов неаллергической природы [4]. Важнейшие для дифференциальной диагностики этих видов ринита признаки представлены в таблице 2.
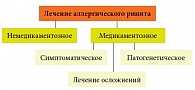
Немедикаментозное лечение АР
Для лечения АР применяются как немедикаментозные, так и лекарственные методы (рис. 1). Немедикаментозное лечение АР заключается в устранении (уменьшении) контакта с причинно-значимыми аллергенами. Благоприятный эффект различных мер, направленных на удаление аллергена из окружающей среды, в полной мере проявляется лишь через несколько недель или месяцев. В большинстве случаев полное исключение контакта с аллергеном невозможно по причинам практического или экономического характера. Тем не менее до назначения лекарственных препаратов или на фоне их применения целесообразно предпринять меры для уменьшения контакта с аллергеном. Так, единственным эффективным методом борьбы с аллергенами перхоти животных является устранение домашних животных из дома [3].
Большую роль в успешном лечении АР играет обучение пациентов, целью которого является предотвращение обострений и прогрессирования заболевания. С пациентом проводят беседу о природе заболевания, методах симптоматического и патогенетического лечения, важности соблюдения лечебно-профилактических рекомендаций. Пациенту должна быть выдана специальная литература с указанием мероприятий, направленных на элиминацию аллергена, и предостережений.
Медикаментозное лечение АР
Для лечения АР используют симптоматические и патогенетические лекарственные средства.
Симптоматическая терапия
В качестве симптоматической терапии АР применяют препараты местного и системного действия [2].
Препараты для местного применения
Препараты кромоглициевой кислоты (кромоны). Натрия кромогликат (кромолин) и натрия недокромил в виде интраназального спрея применяются при наличии легких и умеренных клинических проявлений АР. Кромоны оказывают действие на тучные клетки. Эти препараты менее эффективны, чем антигистаминные средства и местные глюкокортикостероиды (ГКС), но являются безопасными и практически полностью лишены побочных эффектов. Кромоны не относятся к основным средствам лечения АР, но показаны для профилактики и лечения легкого и начального АР.
Местные антигистаминные средства. В настоящее время применяются два местных антигистаминных препарата – азеластин и левокабастин. Они являются эффективными и высокоселективными блокаторами H1-гистаминовых рецепторов. Азеластин и левокабастин в виде назального спрея быстро купируют зуд и чихание. Препараты характеризуются высоким профилем безопасности.
Местные глюкокортикостероиды. В 1973 г. появился препарат беклометазон, который с успехом использовали для местной терапии АР. В дальнейшем были разработаны несколько новых местных ГКС (будесонид – в 1981 г., флутиказона пропионат – в 1990 г., мометазона фуроат – в 1996 г., флутиказона фуроат – в 2007 г.). Современные интраназальные ГКС хорошо переносятся пациентами и не вызывают атрофии слизистой оболочки носа при длительном применении. Иногда эти препараты дают побочные эффекты в виде сухости слизистой оболочки носа и незначительных носовых кровотечений, описаны единичные случаи перфорации перегородки носа при длительном применении интраназальных ГКС.
У больных, получающих только интраназальные ГКС, риск поражения гипоталамо-гипофизарно-надпочечниковой системы минимален, что обусловлено низкой биодоступностью этих препаратов и применением их в малых дозах. Интраназальные ГКС являются «золотым стандартом» местной симптоматической терапии АР.
Одним из таких препаратов является Назонекс (мометазона фуроат). Этот препарат заслуживает особого внимания, по крайней мере, по двум причинам. Во-первых, благодаря уникальным свойствам молекулы действующего вещества, содержащей фуроатное кольцо, мометазона фуроат имеет ряд преимуществ по сравнению с другими препаратами ГКС. Во-вторых, существует обширнейшая доказательная база эффективности и безопасности препарата, а также длительный положительный опыт его применения в реальной клинической практике. Назонекс выпускается в форме дозированного водного аэрозоля для интраназального применения, 1 доза содержит 50 мкг действующего вещества, рекомендованная суточная доза – по 100 мкг в каждый носовой ход 1 раз в день. Назонекс разрешен к применению у детей с 2-летнего возраста. Препарат характеризуется высокой противовоспалительной активностью, уменьшает количество медиаторов аллергии, связанных с ранней и поздней фазами аллергического ответа, имеет минимальную биологическую доступность (0,1% интраназально введенной дозы). Мометазона фуроат не вызывает системных эффектов даже при превышении дозы в 20 раз от рекомендуемой, препарат не снижает уровень кортизола в крови у пациентов [5]. Назонекс не угнетает мукоцилиарную активность эпителия носа и не вызывает атрофических изменений в слизистой оболочке носоглотки. Он характеризуется высокой липофильностью, благодаря чему препарат быстро проникает в слизистую оболочку полости носа, быстро достигает глюкокортикостероидного рецептора, как следствие – быстро наступает клинический эффект. Длительное удержание в слизистой оболочке носа дает возможность применять Назонекс 1 раз в сутки [6]. Препарат обладает хорошими органолептическими свойствами: не имеет запаха и не оставляет послевкусия после применения, что положительно воспринимается пациентами и может повышать их приверженность лечению. По отзывам пациентов, дополнительный комфорт при применении Назонекса обеспечивает входящий в его состав широко применяемый в косметической и фармацевтической промышленности глицерин, создающий влагосберегающую пленку на поверхности кожи или слизистой оболочки.
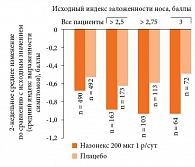
С 1996 г. как в России, так и за рубежом было проведено большое количество исследований, доказывающих высокую эффективность и безопасность препарата Назонекс. В 2005 г. профессор W.E. Berger и соавт. провели метанализ 4 исследований препарата Назонекс, целью которого была оценка эффективности препарата в устранении заложенности носа у больных сезонным АР [7]. Данная работа в очередной раз подтвердила эффективность препарата при АР (рис. 2) [7].
Многолетний опыт применения Назонекса в России и за рубежом свидетельствует о том, что препарат высокоэффективен и характеризуется высоким профилем безопасности. Назонекс хорошо контролирует назофарингеальные симптомы АР, способствует уменьшению выраженности глазных симптомов заболевания, что приводит к улучшению качества жизни пациента [8].
Деконгестанты. Сосудосуживающие средства, или деконгестанты, оказывают влияние на симпатическую регуляцию тонуса кровеносных сосудов за счет действия на адренергические рецепторы. Эти препараты используют при полной блокаде носового дыхания за несколько минут до интраназального введения противоаллергических средств. Для местного введения в виде капель и аэрозолей часто используют альфа-2-адреномиметики (оксиметазолин, ксилометазолин, нафазолин). В клинической практике наиболее широко используются эфедрин, фенилэфрин и особенно псевдоэфедрин. Обычно они оказывают более слабое действие на заложенность носа, но, в отличие от других адреномиметиков, не вызывают феномен отмены (вазодилатация).
Кратковременное применение деконгестантов не приводит к функциональным или морфологическим изменениям в слизистой оболочке носа. Однако длительное использование (более 10 дней) таких препаратов может сопровождаться тахифилаксией, отечностью слизистой оболочки носа и привести к развитию медикаментозного ринита.
Препараты инертной целлюлозы. С 2002 г. во многих странах для предотвращения развития симптомов АР используется инертная целлюлоза, которая создает естественный барьер, защищая дыхательные пути от попадания аллергена на слизистую носа и предотвращая развитие аллергической реакции [9].
Препараты системного действия
Пероральные антигистаминные средства, связываясь с гистаминовыми рецепторами, обладают конкурентным антагонизмом к гистамину – основному медиатору тучных клеток и базофилов. Благодаря этому качеству эти препараты широко используются в лечении АР.
Применение антигистаминных средств 1-го поколения (хлорфенирамин, дифенгидрамин, прометазин, трипролидин) ограничивается их седативными и антихолинергическими эффектами. Еще одним доводом против их применения является короткий период полувыведения [3].
Антигистаминные средства 2-го поколения (дезлоратадин, азеластин, цетиризин, эбастин, лоратадин, терфенадин, фексофенадин) эффективно уменьшают симптомы АР, их действие наступает быстро (в течение 1–2 часов) и продолжается в течение 12–24 часов. Антигистаминные препараты 2-го поколения крайне редко вызывают нежелательные побочные явления со стороны центральной нервной системы и антихолинергические эффекты, что значительно отличает их от предшественников. Недостатком некоторых представителей 2-го поколения является возможность развития тяжелых желудочковых аритмий из-за удлинения интервала QT, особенно при комбинации с макролидами и некоторыми противогрибковыми антибиотиками. Это в основном относится к терфенадину и астемизолу (в некоторых странах их применение запрещено). Цетиризин и фексофенадин в этом отношении безопасны. Таким образом, терапевтический индекс антигистаминных препаратов 2-го поколения достаточно высок, и их следует считать средствами первого ряда в лечении АР.
При невозможности применения блокаторов H1-гистаминовых рецепторов используются антигистаминные системные препараты со стабилизирующим действием на мембраны тучных клеток (кетотифен).
При сочетании у пациента БА и АР или при отсутствии возможности применения антигистаминных препаратов часто назначают антилейкотриеновые препараты: монтелукаст, зафирлукаст, зилеутон (в Российской Федерации не зарегистрирован).
Согласно инициативе ARIA (Allergic Rhinitis and its Impact on Asthma – Аллергический ринит и его влияние на бронхиальную астму) 2010 г., рекомендованы ступенчатые схемы лечения интермиттирующего и персистирующего АР (табл. 3) [10]. Ни одно из современных фармакотерапевтических средств не имеет длительно сохраняющегося действия после его отмены. Более того, естественный ход течения аллергической патологии предполагает, что со временем тяжесть и продолжительность клинических симптомов увеличиваются, спектр сенсибилизации расширяется, аллергическое воспаление затрагивает другие органы и системы организма больного. Начавшись с минимальных симптомов изолированного ринита, аллергопатология в дальнейшем может затронуть слизистую оболочку глаз, нижних дыхательных путей, тем самым превратившись в полиорганный процесс. Для контроля над подобной ситуацией потребуется комплекс препаратов, которые больной вынужден будет принимать постоянно. Таким образом, для приостановления процесса развития аллергического заболевания необходимо проведение патогенетического лечения – аллергенспецифической иммунотерапии (АСИТ).
Патогенетическое лечение АР
Аллергенспецифическое лечение имеет принципиальные преимущества перед всеми другими методами терапии АР, так как действует не на симптомы заболевания, а видоизменяет характер реагирования организма на аллерген, вмешивается в собственно патогенез заболевания и потому влияет на все патогенетические звенья аллергического процесса. С 1911 г. этот метод применяется эмпирически для лечения респираторной аллергии. Клиническая эффективность АСИТ достигает 80–90%, что подтверждено в большом числе многоцентровых рандомизированных плацебоконтролируемых исследований как за рубежом, так и в нашей стране. В отличие от всех существующих методов лечения АР, положительный эффект от АСИТ сохраняется на длительный (по меньшей мере в течение нескольких лет) период. АСИТ показана больным с клиническими признаками IgE-опосредованного заболевания. Максимального эффекта удается достичь при применении АСИТ на ранних этапах аллергических заболеваний. Специфическая иммунотерапия позволяет не только добиться стойкой ремиссии АР, но и предотвратить дальнейшее развитие и утяжеление аллергического заболевания [11].
В настоящее время для проведения АСИТ используются инъекционные и сублингвальные формы аллергенов различных видов (пыльцевые, бытовые, эпидермальные, грибковые). АСИТ должен проводить врач-аллерголог в условиях специализированного учреждения.
Общие подходы к профилактике АР
Выделяют первичную и вторичную профилактику аллергических заболеваний, в том числе и АР [11].
Первичная профилактика проводится в общей популяции, начинается с антенатального периода и направлена на рождение здорового потомства. В рамках первичной профилактики проводятся следующие мероприятия:
- соблюдение рациональной диеты будущей матерью;
- устранение профессиональных вредностей с первого месяца беременности;
- прием лекарственных средств только по строгим показаниям;
- прекращение активного и пассивного курения как фактора, способствующего ранней сенсибилизации ребенка и повышению его восприимчивости к вирусным инфекциям;
- профилактика и лечение персистирующей инфекции у матери как фактора, влияющего на процесс активации Тh2-лимфоцитов плода.
Одним из важнейших направлений профилактики являются образовательные программы, которые могут быть ориентированы на подростков-школьников, студентов, беременных женщин из семей с повышенным риском развития аллергических заболеваний.
Вторичная профилактика во многом совпадает с противорецидивным лечением АР, так как правильная тактика ведения больного предупреждает возможные обострения и осложнения заболевания. Вторичная профилактика предполагает устранение контакта с аллергенами (элиминацию), борьбу с неблагоприятными факторами внешней среды, медикаментозное лечение, специфическую иммунотерапию и проведение образовательных программ.
Заключение
Аллергический ринит, беспокоящий пациента день ото дня, снижает физическую, эмоциональную, профессиональную и социальную активность, вызывает нарушение сна, то есть резко ухудшает качество жизни больного, требует ежедневного применения лекарственных препаратов. Своевременная диагностика, адекватная медикаментозная терапия, а также проведение грамотно подобранного современного специфического лечения АР позволяют улучшить качество жизни пациентов и предотвратить прогрессирование заболевания.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.