Холинергическая крапивница (ХК) – тип крапивницы, характеризующийся появлением мелких волдырей в результате стимуляции потоотделения из-за увеличения температуры тела (например, активного при физической нагрузке и пассивного при нахождении в горячей ванне) или эмоционального стресса, а также их быстрым исчезновением. ХК обычно относят к одной из форм физической крапивницы [1], однако некоторые специалисты выделяют заболевание в отдельную группу, поскольку считают, что его могут провоцировать не только физические факторы, но и эмоции, пищевые продукты и алкоголь [2].
ХК обычно возникает в молодом возрасте (в среднем 16–22 года) с одинаковой частотой у лиц обоего пола [3], чаще встречается у больных другими видами крапивницы и/или атопическими заболеваниями.
Патогенез ХК до конца неясен. Ранее считали, что основная причина ХК – повышение температуры тела на 0,5–1,0 °С при нахождении в душном помещении, вследствие стресса и физической нагрузки. В последние годы появились предположения, что патогенез ХК связан с физиологическим процессом потоотделения и опосредован стимуляцией холинергических постганглионарных симпатических нервных окончаний, иннервирующих потовые железы [4]. Возможно, это приводит к образованию антигенов пота и активации последующего иммунного механизма.
Кроме того, у пациентов с ХК часто присутствуют сопутствующие атопические заболевания (атопический дерматит, анафилаксия и др.), что позволяет говорить об аллергическом характере ХК. Например, при внутрикожном введении аутологичного пота у некоторых пациентов с ХК наблюдалась уртикарная реакция гиперчувствительности немедленного типа (аллергия на пот) [5]. Между тем ХК не обязательно связана с потливостью. Так, заболевание было описано у нескольких пациентов с гипогидрозом и ангидрозом, опосредованных окклюзией протоков поверхностных потовых желез (обострения заболевания наблюдались преимущественно зимой) [6].
В недавнем обзоре специалисты предложили классификацию ХК по четырем подтипам [1]:
1) с окклюзией кожных пор;
2) с приобретенным генерализованным гипогидрозом;
3) связанная с аллергией на пот и реакциями гиперчувствительности немедленного типа;
4) идиопатическая.
Как и при других формах физической крапивницы, высыпания отмечаются в течение 15–20 мин после воздействия пускового фактора и сохраняются до 1–2 ч [7]. У некоторых пациентов наблюдается рефрактерный период после атаки, когда нет ответа на последующие (дополнительные) стимулы. Но в остальных случаях крапивница повторно развивается каждый раз при воздействии провоцирующего фактора [8].
У большинства пациентов наблюдается только сыпь, но при тяжелом заболевании могут появиться системные симптомы анафилаксии – головокружение, головная и абдоминальная боль, тошнота, диарея, кашель и затруднение дыхания, снижение артериального давления (АД) и потеря сознания [8].
Если диагноз ясен по анамнезу, то дополнительных исследований обычно не требуется. Проявления ХК можно вызвать с помощью провокационных тестов, предусматривающих повышение температуры тела на 0,7–1,0 °С и стимуляцию потоотделения: интенсивная ходьба до 30 мин, бег на месте в течение 5–15 мин в теплом душном помещении или в теплой одежде, погружение в ванну с горячей водой (42 °С) на 10–15 мин [9]. При отрицательном результате можно использовать тест с внутрикожной инъекцией 0,05 мл 0,02% метахолина (или ацетилхолина), что через 20 мин при положительном ответе вызывает появление волдырных высыпаний и эритемы. Тест положительный у 33–50% пациентов [10].
При возникновении рефрактерного периода или при наличии других причин отрицательного теста его можно повторить через несколько дней. Важно прекратить прием антигистаминных препаратов и глюкокортикостероидов (ГКС) за 1–2 дня до тестирования. Тест должен проводить только хорошо обученный персонал. Перед проведением и во время провокации необходимо измерять пульс, АД и пиковую скорость выдоха. Кабинет, где проводится тест, должен быть оснащен необходимым оборудованием для купирования возможной анафилактической реакции.
Лечение ХК должно быть направлено на контроль симптомов, хотя некоторым пациентам с легким течением заболевания такая терапия может не потребоваться [3]. Кроме того, надо объяснять пациентам важность устранения/избегания провоцирующих факторов, приводящих к усиленному потоотделению и повышению температуры тела (включая нахождение на солнце, в жарких и душных помещениях, употребление горячей и острой пищи, посещение сауны, бани, погружение в горячую воду и т.д.). Пребывание в холодном помещении и немедленное применение холодной воды или кубика льда в области контакта способны снизить выраженность заболевания или предотвратить его атаку [8]. У пациентов с возможностью рефрактерного периода его можно вызвать, провоцируя атаку за 30–60 мин до важного события (так называемая индукция толерантности; при провокации тяжелой реакции может наблюдаться ремиссия до 24 ч) [8]. Крем, содержащий ментол (1–2%), способен обеспечить временную защиту от зуда.
Пероральные антигистаминные препараты считаются основой лечения и у многих пациентов с ХК дают выраженный положительный эффект [3, 8]. Их можно назначать на регулярной основе или за 1–2 ч до физической нагрузки либо воздействия других провоцирующих факторов. При тяжелом течении болезни не исключено увеличение дневной дозы.
У пациентов без ответа на терапию антигистаминными препаратами лечение затрудняется. В исследованиях типа «случай – контроль» и небольших испытаниях был продемонстрирован эффект от кетотифена, бета-блокаторов, скополамина, даназола, облучения ультрафиолетовыми лучами В (УФ-В), монтелукаста (при ХК, связанной с физической нагрузкой) и преднизолона [3]. Частое применение названных препаратов и методов лечения ограничено возможными побочными эффектами. Описан случай успешной десенсибилизации с использованием аутологичного пота у 5 из 6 пациентов с ХК и доказанной аллергией на пот [11].
ХК, как и другие виды крапивницы, может приводить к значительному снижению качества жизни пациентов, из-за чего многим из них приходится менять привычный жизненный уклад. Симптомы часто сохраняются долгие годы, со временем обычно усиливаются. В одном исследовании у 14% пациентов наступила спонтанная ремиссия в течение небольшого промежутка времени, но у 31% симптомы существовали более 10 лет [12].
Представляем случай 33-летнего мужчины с тяжелой рефрактерной ХК. Заболевание привело к выраженному ограничению физической активности, снижению качества жизни и развитию симптомов легкой сопутствующей депрессии. Пациент страдал крапивницей на протяжении 6–7 лет. Начало заболевания было отмечено на фоне тяжелой кишечной инфекции. Волдырные высыпания и зуд появлялись ежедневно при физической нагрузке (больной увлекался пейнтболом), посещении бани, эмоциональном стрессе, употреблении острой пищи, чувстве голода. Ранее пациент отмечал кратковременные ремиссии заболевания на фоне антибактериального лечения в послеоперационном периоде после аппендэктомии и холецистэктомии. Аллергологический анамнез, как персональный, так и семейный, не отягощен.
Пациент соблюдал диету, применял антигистаминные препараты 1-го и 2-го поколений, в том числе в увеличенной дневной дозе, гидроксихлорохин – без эффекта, ГКС – со слабым временным эффектом. Помимо этого проводилась эрадикация Helicobacter pylori (ингибитор протонной помпы, висмута трикалия дицитрат, тетрациклин, метронидазол), что привело к некоторому облегчению симптомов и их повторному усилению спустя неделю после окончания антибактериальной терапии.
В связи с неэффективностью традиционных методов лечения и эффективностью антибактериальной терапии в прошлом, а также тяжелым течением заболевания пациенту предложили пробное лечение дапсоном.
Материалы и методы исследования
Для оценки тяжести крапивницы применялась шкала активности крапивницы UAS (Urticaria Activity Score), для оценки качества жизни – опросники DLQI (Dermatology Life Quality Index, дерматологический индекс качества жизни) и CU-Q2oL (Chronic Urticaria Quality of Life Questionnaire, опросник для определения качества жизни пациентов с хронической крапивницей), для оценки сопутствующих психических нарушений – шкала оценки депрессии Бека (Beck Depression Inventory, BDI). Для подтверждения диагноза «холинергическая крапивница» проводились подробный сбор анамнеза и провокационный тест с физической нагрузкой.
Чтобы найти причину кожного процесса и выявить возможные противопоказания к лечению дапсоном, был назначен ряд исследований: кожный тест с аутологичной сывороткой крови, кожное тестирование с атопическими аллергенами, клинические анализы крови и мочи, определение активности глюкозо-6-фосфатдегидрогеназы, сывороточных уровней печеночных ферментов, общего иммуноглобулина Е (IgE), д-димера, фибриногена, фактора некроза опухоли альфа, интерлейкина-6, эозинофильного катионного протеина.
Результаты и их обсуждение
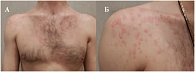
Диагноз ХК был подтвержден данными анамнеза и результатами провокационного теста: физические упражнения в течение 5–10 мин привели к появлению характерной сыпи, сопровождавшейся выраженным зудом. При осмотре пациента после провокационного теста на коже в области плеч и груди наблюдались множественные волдыри – мелкие и типичные для ХК (2–5 мм в диаметре) – и уртикарии побольше (до 1–2 см в диаметре) с окружающей эритемой (рисунок).
К моменту обращения активность заболевания составляла 5 баллов по шкале оценки симптомов крапивницы, что соответствовало высокой степени тяжести заболевания. По данным опросников были выявлены выраженное снижение качества жизни (опросники DLQI – 13 баллов, CU-Q2oL – 61,9%) и развитие симптомов легкой сопутствующей депрессии (BDI – 13 баллов).
Кожный тест с аутологичной сывороткой крови оказался отрицательным. По результатам лабораторных исследований был выявлен высокий уровень эозинофильного катионного белка – 44,1 нг/мл (норма менее 24 нг/мл) и общего IgE – 225,54 мЕД/мл (норма 1,31–165,3 мЕД/мл), что могло быть связано как с основным заболеванием, так и с латентной сенсибилизацией к аллергенам пыльцы сорных трав, подтвержденной кожным тестированием. Результаты остальных методов исследования не продемонстрировали каких-либо значимых изменений в отношении возможной причины крапивницы. Противопоказаний к лечению дапсоном после проведенного обследования обнаружено не было. До начала терапии было получено письменное информированное согласие пациента.
Лечение дапсоном проводилось в дозе 75 мг (1,5 таб.) 1 раз в день в течение 5 дней и затем 2 дня по 150 мг 1 раз в день, что на 6–7-й день лечения привело к полному исчезновению симптомов крапивницы и наступлению ремиссии заболевания, сохранявшейся более 3 месяцев. При выборе дозы и длительности применения учитывались данные по назначению препарата при других видах крапивницы в более ранних исследованиях.
На фоне приема дапсона возможно развитие различных побочных эффектов, особенно часто анемии и периферической нейропатии. Тем не менее таких нежелательных реакций в нашем случае отмечено не было. Пациент хорошо перенес прием препарата.
Дапсон – антибактериальный сульфаниламидный препарат, обладающий противовоспалительными свойствами. Основными показаниями к применению являются лепра, малярия, пневмоцистная пневмония и герпетиформный дерматит Дюринга. Для препарата характерны средний уровень побочных эффектов и низкий уровень научных доказательств эффективности. В PubMed имеются сообщения об эффективности дапсона только при лечении хронической спонтанной крапивницы, уртикарного васкулита и крапивницы, отсроченной от давления. При поиске по ключевым словам cholinergic urticaria, dapsone (холинергическая крапивница, дапсон) найти хотя бы одно упоминание о применении препарата у пациентов с ХК не удается. Таким образом, описанный нами случай один из первых в мире, указывающий на эффективность и безопасность назначения короткого курса препарата для лечения тяжелой ХК. Назначение дапсона при ХК в случае неэффективности других видов лечения может приводить к стойкой длительной ремиссии. Важно, что указанная информация может быть полезна специалистам для оптимизации лечения данной формы крапивницы.
Заключение
ХК – непредсказуемое заболевание, которое у одних пациентов протекает легко, у других приводит к выраженному ограничению физической активности, тяжелым проявлениям и устойчивости к традиционному лечению.
Согласно рекомендациям, прозвучавшим на конференции по кожным аллергическим заболеваниям и крапивнице в Берлине в декабре 2012 г., стратегия лечения ХК включает:
1) устранение провоцирующего фактора (профилактика усиленного потоотделения, эвакуация антигенов пота из кожи);
2) прием антигистаминных препаратов (длительно или по потребности);
3) индукцию толерантности;
4) удаление IgE (применение моноклональных анти-IgE-антител, например омализумаба, плазмаферез).
Описанный случай – одио из первых подтверждений эффективности и безопасности применения антибактериального препарата дапсон у пациентов с тяжелой ХК, устойчивой к лечению антигистаминными препаратами (таблица). Такие результаты могут указывать на вероятный инфекционный компонент в патогенезе данного заболевания у отдельных пациентов. Дальнейшее изучение эффективности антибактериальной терапии позволит расширить возможности альтернативного лечения пациентов с тяжелой ХК и улучшить их качество жизни.