количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Медицинский форум
XIX Российская гастроэнтерологическая неделя. Метаболические расстройства и функциональная патология органов ЖКТ на стыке врачебных специальностей
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Гастроэнтерология" №1 (13)
- Аннотация
- Статья
- Ссылки
Сегодня во многих областях медицины, в том числе в гастроэнтерологии, преобладает междисциплинарный подход к лечению больных. Он предполагает, что при выборе терапии необходимо учитывать опыт и рекомендации разных специалистов. Однако реализация данного подхода нередко сопряжена с определенными трудностями. Так, если кардиологи оперируют вполне однозначными «конечными точками» (сердечно-сосудистое событие или смерть), гастроэнтерологам приходится довольствоваться более размытыми критериями, которые в конечном счете сводятся к повышению качества жизни. Обсуждению проблем, связанных с прокинетической терапией, функциональной диспепсией, а также безопасностью гиполипидемической терапии, был посвящен симпозиум «Метаболические расстройства и функциональная патология органов ЖКТ на стыке врачебных специальностей», прошедший в рамках XIX Российской гастроэнтерологической недели (Москва, 1 октября 2013 г.).

Профессор О.М. Драпкина
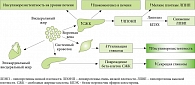
Рис. 1. «Жирная» печень: путь к атеросклерозу
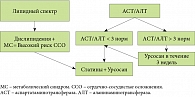
Рис. 2. Алгоритм лечения дислипидемии и неалкогольного стеатогепатита при метаболическом синдроме

Профессор С.Ю. Марцевич
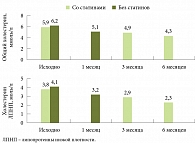
Рис. 3. Изменение липидного спектра на фоне приема статинов и Урсосана
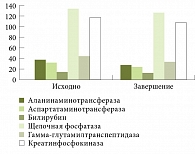
Рис. 4. Лабораторные показатели оценки безопасности терапии в динамике
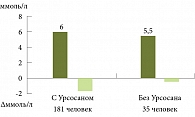
Рис. 5. Изменение показателей общего холестерина в зависимости от назначения Урсосана

Профессор В.И. Симаненков
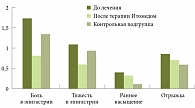
Рис. 6. Динамика симптомов у пациентов с эпигастральным болевым синдромом
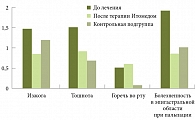
Рис. 7. Динамика недиспепсических симптомов у пациентов с эпигастральным болевым синдромом
Новые возможности коррекции дислипидемии у пациентов с патологией печени
По мнению д.м.н., профессора кафедры пропедевтики внутренних болезней Первого Московского государственного медицинского университета им. И.М. Сеченова Оксаны Михайловны ДРАПКИНОЙ, проблемы сердечно-сосудистого профиля и заболевания печени тесно связаны и рассматривать последние исключительно с точки зрения гепатологии не следует.
Как известно, большая часть холестерина синтезируется в печени (эндогенный холестерин), меньшая абсорбируется из кишечника (экзогенный холестерин). По некоторым данным, эти процессы тесно связаны: увеличение поступления холестерина уменьшает его синтез, и наоборот.
Приступая к гиполипидемической терапии, необходимо помнить, что холестерин играет важную роль в организме. Он входит в состав всех клеточных мембран, а значит, снижение его уровня должно быть умеренным и не должно превышать границ нормы.
Для подавления синтеза холестерина в печени широко применяются препараты группы статинов, которые оказывают не только гиполипидемическое действие, но и ряд плейотропных эффектов.
Избыточное поступление жирных кислот с пищей или их высвобождение в результате липолиза приводит к накоплению триглицеридов в печени, повышению уровня общего холестерина и липопротеинов низкой плотности (ЛПНП), снижению уровня липопротеинов высокой плотности (ЛПВП). Как следствие, повышается коэффициент атерогенности, развивается неалкогольная жировая болезнь печени (НАЖБП) в форме стеатоза или стеатогепатита.
Естественное течение НАЖБП предполагает постепенный переход от стеатоза к циррозу печени и гепатоцеллюлярной карциноме (ГЦК), причем предсказать продолжительность каждой стадии заболевания невозможно. Большинство пациентов с НАЖБП не доживают до развития ГЦК, поскольку умирают от сердечно-сосудистых заболеваний (ССЗ).
НАЖБП можно рассматривать в качестве маркера, пока суррогатного, ССЗ и связанной с ними смертности. У больных НАЖБП часто выявляются как прямые маркеры повышенного риска сердечно-сосудистых осложнений (метаболический синдром, сахарный диабет, ожирение), так и замещающие (увеличение толщины перикардиального жира, эндотелиальная дисфункция, утолщение комплекса «интима – медиа» и др.). НАЖБП тесно связана с атеросклерозом и является одной из клинически значимых причин его развития (рис. 1).
Как и атеросклероз, НАЖБП – хроническое заболевание, в отсутствие лечения непрерывно прогрессирующее. У некурящих пациентов с НАЖБП регистрируется повышенный уровень С-реактивного белка, что свидетельствует о наличии в организме хронического воспалительного процесса.
В развитии НАЖБП важную роль играют наследственные факторы, которыми объясняются различия в массе тела и выраженности жировой инфильтрации печени у пациентов со сходным возрастом и образом жизни. В настоящее время ведется работа по изучению аллелей, ассоциированных с НАЖБП, но пока возможности терапии генетических расстройств ограниченны.
Доказана общность патофизиологических механизмов, лежащих в основе НАЖБП и фиброза сердца. Поэтому достаточно перспективным направлением работы с пациентами, страдающими НАЖБП, считается прогнозирование сердечно-сосудистых рисков в зависимости от толщины эпикардиального жира. При толщине > 7 мм скорее всего имеет место субклинический атеросклероз, при толщине > 9 мм – инсулинорезистентность. То есть эпикардиальный жир можно рассматривать как связующее звено между НАЖБП и ССЗ. Для измерения толщины эпикардиального жира можно использовать эхокардиографию.
Доказана также связь между НАЖБП и метаболическим синдромом. Стеатоз наблюдается у всех пациентов с метаболическим синдромом, а НАЖБП – у 42%. Повышение печеночных трансаминаз более трех норм у таких больных может препятствовать назначению статинов, необходимых для борьбы с гиперхолестеринемией. Как показали результаты работы, проведенной на базе Первого МГМУ им. И.М. Сеченова, применение препаратов урсодезоксихолевой кислоты (УДХК) позволяет сократить потребность пациентов в статинах и расширить терапевтические возможности. Если уровни аланинаминотрансферазы (АЛТ) и аспартатаминотрансферазы (АСТ) менее трех норм, Урсосан назначается одновременно со статинами (в работе использовали симвастатин в дозе 20 мг), если более – применяется монотерапия Урсосаном с лабораторным контролем соотношения АЛТ/АСТ через три недели после начала терапии. По мере снижения уровней трансаминаз к Урсосану могут быть добавлены статины. Данный алгоритм лечения (рис. 2) позволяет снизить ограничения в употреблении статинов.
Проблема безопасности гиполипидемической терапии и пути ее решения
В развитых странах ССЗ являются основной причиной смерти. Главным фактором риска развития ССЗ остается гиперлипидемия.
Снижение уровня холестерина – важнейшая составляющая профилактики ССЗ. Однако достижение целевых показателей ЛПНП становится все более сложной задачей, поскольку значения, указываемые в клинических рекомендациях по лечению ишемической болезни сердца и других ССЗ, ежегодно снижаются.
Сергей Юрьевич МАРЦЕВИЧ, д.м.н., профессор кафедры доказательной медицины ФДПОП Первого МГМУ им. И.М. Сеченова, отметил, что препаратов, характеризующихся гиполипидемической активностью, разработано много, но у большинства из них узкий спектр переносимости. В реальной клинической практике для снижения уровня холестерина обычно применяют статины. Они нормализуют соотношение ЛПНП/ЛПВП и благоприятно влияют на жизненный прогноз. Вместе с тем необходимо помнить об ограничениях в назначении статинов: они противопоказаны пациентам с острыми заболеваниями печени, выраженной гиперферментемией любой этиологии, женщинам репродуктивного возраста, не использующим адекватные методы контрацепции, а также детям и лицам с повышенной чувствительностью к ингибиторам фермента гидрокси-метилглутарил коэнзим-А-редуктазы. С осторожностью статины назначают пациентам с заболеваниями печени в анамнезе, лицам, страдающим жировым гепатозом с умеренной гиперферментемией или сахарным диабетом 2-го типа в стадии декомпенсации.
Врачи достаточно редко имеют дело с пациентами, страдающими ССЗ и здоровыми во всех остальных отношениях. Чаще встречаются полиморбидные больные, у которых ССЗ сопряжены, например, с заболеваниями печени. Более того, даже у пациентов со здоровой печенью на фоне приема статинов могут развиваться побочные эффекты. Как правило, это небольшое (менее трех норм) бессимптомное повышение трансаминаз, которое не препятствует дальнейшему использованию статинов, хотя и вызывает определенную настороженность врачей. Клинически значимые повреждения печени развиваются на фоне приема статинов крайне редко. В литературе встречаются единичные сообщения о возможности появления таких побочных эффектов.
Еще реже врачи назначают статины пациентам с хроническими заболеваниями печени, хотя в клинических рекомендациях противопоказаний к такому лечению нет. В итоге около 25% пациентов не получают терапии, в которой нуждаются.
Иногда статины назначают больным с относительными противопоказаниями со стороны печени. В такой ситуации можно:
1) сменить препарат или уменьшить его дозу (впрочем, никаких доказательств эффективности такого «субтерапевтического» лечения не существует);
2) применять статины через день;
3) одновременно использовать гепатопротекторы.
В отношении защиты печени в период использования статинов последний подход наиболее рациональный и действенный. Эффективности данного метода были посвящены многочисленные исследования, в частности исследование РАКУРС «Изучение влияния урсодезоксихолевой кислоты (Урсосана) на эффективность и безопасность терапии статинами у больных с нарушенной функцией печени», проведенное под руководством профессора С.Ю. Марцевича.
Предпосылкой к запуску исследования послужило отсутствие необходимой информации о безопасности применения статинов у тех пациентов, у которых нарушения функции печени диагностируются уже на момент начала лечения. Препарат на основе УДХК Урсосан был включен в клинические рекомендации Всероссийского научного общества кардиологов еще в 2009 г., однако класс этих рекомендаций и уровень доказательности были относительно невысоки – II В.
Целью исследования стала не только оценка возможности лечения статинами пациентов с нарушенной функцией печени при условии одновременного приема Урсосана, но и оценка эффективности этого препарата в плане влияния на уровень липидов и выраженность нарушений печени. Кроме того, в ходе исследования оценивали приверженность пациентов комбинированной терапии статинами в сочетании с Урсосаном.
Исследование проводили в рамках обычной клинической практики. Врач давал рекомендации по приему определенных препаратов в соответствии с официально зарегистрированными показаниями. Поскольку исследование фактически сводилось к консультации по приему УДХК и статинов, в него были включены все больные, которые отвечали критериям включения и не отвечали критериям исключения. Исследование было дополнено специальной анкетой, отражавшей приверженность больного терапии.
Хотя большинство пациентов получали статины уже на момент включения в исследование, исходные уровни общего холестерина и ЛПНП были далеки от целевых значений. Однако на фоне приема Урсосана удалось добиться существенных изменений (рис. 3). Доза статинов на протяжении всего периода наблюдения не менялась, поэтому можно предположить, что эффект был достигнут благодаря включению в схему терапии Урсосана.
Еще одним чрезвычайно важным результатом исследования стало подтверждение безопасности комбинированной терапии: в период наблюдения не отмечалось прогрессирования нарушений функции печени. Это также может быть обусловлено приемом Урсосана (рис. 4).
Предварительные данные, полученные при сравнении показателей общего холестерина в группах пациентов, получавших Урсосан и отказавшихся от его приема, свидетельствуют о том, что Урсосан может обладать собственным гипохолестеринемическим действием, усиливающим эффект статинов (рис. 5).
В целом результаты исследования РАКУРС продемонстрировали безопасность одновременного использования статинов и Урсосана и высокую приверженность больных лечению, несмотря на высокую стоимость препаратов. У пациентов снижался уровень холестерина, отрицательная динамика уровня трансаминаз и билирубина отсутствовала.
Таким образом, благодаря гепатопротективному эффекту УДХК был минимизирован риск развития нежелательных эффектов на фоне приема статинов.
Возможности современной прокинетической терапии при функциональной диспепсии и дуоденодискинезии
В Международной классификации болезней 10-го пересмотра (МКБ-10) нет диагноза «функциональная диспепсия», но есть три неконкретизируемые рубрики:
- К30 «Диспепсия»;
- К31 «Функциональное расстройство желудка»;
- К29 «Хронический гастрит».
По словам Владимира Ильича СИМАНЕНКОВА, д.м.н., профессора, заведующего кафедрой терапии и клинической фармакологии Северо-Западного государственного медицинского университета им. И.И. Мечникова, это означает, что всем пациентам с функциональными расстройствами в верхних отделах желудочно-кишечного тракта (ЖКТ) ставят диагноз «хронический гастрит». Не исключено, что ситуация изменится после выхода в 2015 г. МКБ-11.
До недавнего времени считалось, что ключевую роль в патогенезе функциональной диспепсии (ФД) играют стрессы и личностные расстройства. Сейчас ведется активная работа по поиску генетических маркеров функциональных расстройств верхних отделов ЖКТ. Все изучаемые гены так или иначе связаны с взаимодействием органов пищеварения с нейрогуморальными регуляторными структурами.
В соответствии с Римским консенсусом III выделяют две основные формы ФД – эпигастральный болевой синдром (ЭБС) и постпрандиальный дистресс-синдром (ПДС). Однако использование положений Римского консенсуса III в клинической практике несколько затруднено. Документ был разработан и одобрен экспертами мирового уровня, но не все его положения согласуются с актуальными научными данными. Так, согласно Римскому консенсусу III у пациента может присутствовать либо ФД, либо синдром раздраженного кишечника (СРК). Однако в действительности общность симптомов и патогенетических механизмов указывает на то, что ФД и СРК могут быть проявлениями одного и того же расстройства.
Результаты недавно проведенного метаанализа показали, что сочетание ФД и СРК наблюдается у 37% больных1. Сходство ФД и СРК проявляется и в том, что для этих двух заболеваний характерны одинаковая психиатрическая коморбидность и висцеральная гиперсенситивность. Об этом же свидетельствует эффективность психофармакологических средств, применяемых и у больных с ФД, и у пациентов с СРК.
Основная задача терапии больных с ФД и СРК – улучшить объективное и субъективное состояние, устранить боли, диспепсические расстройства и расстройства стула. Для этого используются такие подходы, как эрадикация Helicobacter pylori, назначение ингибиторов протонной помпы и прокинетиков. Последние особенно действенны в плане купирования клинических проявлений. У больных с дискинетической формой ФД эффективность прокинетиков достигает 61%, что существенно превышает эффективность плацебо (41%).
В распоряжении российских гастроэнтерологов имеются три препарата группы прокинетиков: метоклопрамид, домперидон и итоприд. Метоклопрамид хотя и является широко используемым препаратом, вызывает ряд побочных эффектов со стороны нервной системы (экстрапирамидные нарушения, сонливость и утомляемость). Комитет по лекарственным средствам для применения человеком (Committee for medicinal products for human use – СНМР) Европейского медицинского агентства (European Medicines Agency – EMA) 26 июля 2013 г. рекомендовал внести изменения в порядок назначения препаратов, содержащих метоклопрамид, и ограничить длительность их применения пятью днями, а также сократить количество показаний.
Прием домперидона, по последним данным, сопряжен с повышением риска сердечно-сосудистых осложнений. Это дало Минздраву России основания требовать перевода препаратов на основе домперидона из безрецептурного в рецептурный статус. Британские специалисты, уже оценившие риски использования домперидона, рекомендуют применять его в минимальной эффективной дозе и не назначать без медицинского контроля пациентам с заболеваниями сердца.
Что касается более перспективных прокинетиков, например агонистов 5-НТ1-рецепторов или мотилиновых рецепторов, в нашей стране они пока не зарегистрированы (в большинстве своем находятся на стадии клинического изучения). Но уже сейчас используются блокатор D2-рецепторов и холинэстеразы итоприд, повышающий двигательную активность и тонус мышц пищевода, желудка, двенадцатиперстной кишки, а также мышц толстой и тонкой кишки. В отличие от домперидона итоприд не влияет на длину интервала QT, что говорит о его большей безопасности для пациентов, страдающих ССЗ.
Итоприд на российском рынке представлен двумя препаратами. Это оригинальный Ганатон (Abbott GmbH and Co, Германия) и дженерик Итомед (PRO.MED.CS Praha, Чешская Республика). Данные препараты биоэквивалентны, что само по себе не гарантирует терапевтическую эквивалентность, хотя и указывает на возможность таковой.
Профессор В.И. Симаненков привел результаты собственного инициативного исследования клинической эффективности Итомеда у пациентов с ФД. В исследовании участвовали 60 пациентов, которые были разделены на две группы. Первую группу составили 30 пациентов с ЭБС, вторую – 30 больных с ПДС. В ходе наблюдения выяснилось, что чистых ЭБС и ПДС немного. Чаще у пациента присутствует и ЭБС, и ПДС. Каждая группа была рандомизирована на подгруппы – основную (n = 15) и контрольную (n = 15). Пациенты основной подгруппы получали Итомед в дозе 150 мг/сут в течение 3 недель.
В группе больных с ЭБС, получавших Итомед, наблюдалось достоверное снижение выраженности диспепcических и прочих симптомов (рис. 6 и 7). В группе пациентов с ПДС Итомед хорошо купировал диспепсические симптомы, практически не влияя на недиспепсические.
Проведенное лечение достоверно повысило качество жизни пациентов, улучшив их психическое и физическое состояние. В целом полученные данные позволяют отнести Итомед к препаратам выбора для лечения различных форм ФД. Как и брендовые прокинетики, он эффективен и безопасен.
Заключение
Адекватное лечение заболеваний печени гепатопротекторами на основе УДХК способно повлиять на жизненный прогноз, а назначение эффективных прокинетиков – улучшить показатели психического здоровья. Конечно, выбор конкретных препаратов зависит от ряда факторов, в том числе от пожеланий самого пациента. Но предпочтение следует отдавать препаратам с доказанной и разносторонней клинической эффективностью, таким как Урсосан и Итомед.
1. 1 Ford A.C., Talley N.J., Quigley E.M., Moayyedi P. Efficacy of probiotics in irritable bowel syndrome: a meta-analysis of randomized, controlled trials // Dis. Colon. Rectum. 2009. Vol. 52. № 10. P. 1805.
Новости на тему
09.09.2022 01:00:00
09.03.2021
02.06.2014
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.