К вопросу о себорейном дерматите
- Аннотация
- Статья
- Ссылки
- English
В последнее время достаточно большое количество пациентов, обращающихся к врачу-дерматологу, предъявляют жалобы на появление перхоти и зуда на коже волосистой части головы. Причин тому много. Среди них выделяют как экзогенные, так и эндогенные.
В большинстве случаев состояние кожи волосистой части головы ухудшается в результате неправильного ухода за ней: ошибок в выборе шампуня, использования средств для укладки волос, окрашивания волос, частого использования фена и др.
Кроме того, шелушение и зуд могут быть обусловлены такими дерматологическими заболеваниями, как питириаз, себорейный дерматит, атопический дерматит, псориаз.
Негативное воздействие на кожу оказывают не только топические препараты, но и системные (кортикостероидные гормоны, цитостатики, антибиотики и т.д.). Их применение может изменять рН кожи в сторону защелачивания и снижать ее защитные свойства. Как следствие, появляется перхоть.
Еще одна причина шелушения и зуда – различные соматические заболевания, в том числе патология эндокринной системы (сахарный диабет, поражения щитовидной железы), иммунодефицитные состояния, паркинсонизм, амилоидоз, сопровождающийся полинейропатией.
Клиническая картина дерматозов волосистой части головы вне зависимости от причины, их вызвавшей, сходна. Практически всех пациентов беспокоят зуд разной интенсивности и шелушение. Однако имеются различия в цвете, размере и локализации чешуек. Так, при простом отрубевидном шелушении кожи головы отмечается скопление на волосах беловатых или сероватых мелких чешуек, располагающихся диффузно или на более или менее ограниченных участках. При себорейном дерматите волосы жирные, утолщенные, имеют неприятный запах, на коже головы обнаруживают плотно прикрепленные желтоватого цвета корочки и чешуйки. При псориазе волосистой части головы наблюдаются высыпания с четкими границами, серебристым шелушением и выраженной инфильтрацией.
Себорейный дерматит: эпидемиология и патогенез
Себорейный дерматит – хроническое воспалительное заболевание кожи, характеризующееся шелушением, эритемой, зудом, жжением на участках кожи с хорошо развитыми, активно работающими сальными железами.
Около 70% детей в возрасте до трех месяцев страдают себорейным дерматитом, который в большинстве случаев самопроизвольно разрешается в течение первого года жизни [1]. Общая распространенность данного дерматоза в популяции составляет около 11,6%, при этом выраженные клинические проявления, служащие поводом для обращения к врачу, составляют в среднем 2,8% случаев (2,6% у мужчин, 3,0% у женщин). Пик заболеваемости наблюдается в возрастной группе от 35 до 44 лет – 4,1%. Меньше всего больных приходится на возрастную категорию от одного до 12 лет – <1% [2].
В последние годы в качестве основной причины развития себорейного дерматита рассматриваются дрожжеподобные грибы рода Malassezia. Эти грибы входят в состав нормальной микрофлоры кожи, однако в определенных условиях (под воздействием предрасполагающих и триггерных факторов) могут приобретать патогенные свойства. У относительно здоровых лиц на волосистой части головы M. furfur составляет < 40% флоры, у больных себорейным дерматитом – около 80%. При этом существует прямая зависимость между количеством Malassezia и выраженностью клинических симптомов себорейного дерматита [3]. Локализация очагов поражения – на участках кожи, богатых сальными железами, – обусловлена особенностями жизнедеятельности грибов рода Malassezia. Они не способны самостоятельно синтезировать липиды, а для роста и размножения им необходим экзогенный источник жирных кислот (триглицериды, свободные жирные кислоты, холестерол и холестероловые эфиры).
Типичный портрет больного
Средний возраст больных себорейным дерматитом составляет 43,6 года. Отягощенный семейный анамнез выявляется примерно у 55% мужчин и 42% женщин. Средний возраст постановки диагноза – 33,7 года. В течение года наблюдается около трех обострений, средняя продолжительность которых составляет 14 дней. В 88% случаев отмечается локализация на лице, в 70% – на волосистой части головы. Около 98% больных связывают обострение заболевания с провоцирующим фактором, 76% из них – с психоэмоциональным стрессом, 44% – с сезонностью. В 35% случаев себорейному дерматиту сопутствует акне. Средний показатель индекса Skindex-29 составляет 20,5, что свидетельствует о снижении качества жизни больных [4].
Лечение
Для эффективного лечения себорейного дерматита необходимо учитывать многофакторность этиологии и патогенеза заболевания. Результаты проведенных исследований, направленных на изучение распространенности и эффективности различных методов лечения данного заболевания, показали, что 60% больных лечились топическими стероидами, 35% – антимикотиками, 31% – увлажняющими, растительными и народными средствами.
Согласно существующим рекомендациям по лечению себорейного дерматита предпочтение следует отдавать топическим препаратам [2]. В настоящее время применяются топические противогрибковые средства, кортикостероиды, препараты цинка, обладающие противогрибковой и противовоспалительной активностью, кератолитики (салициловая кислота, деготь), ингибиторы кальциневрина (пимекролимус). При этом более эффективными считаются комбинированные топические средства. Показаны также системные антимикотики (флуконазол в дозе 300 мг, тербинафин в дозе 250 мг), физиотерапия ультрафиолетовыми лучами группы В.
Необходимо констатировать, что не всегда предлагаемые методы лечения удовлетворяют требованиям больных и обладают хорошими косметическими свойствами. Так, многие лечебные шампуни изготовлены на основе дегтя, поэтому имеют неприятный запах и, несмотря на хороший лечебный эффект, пациенты предпочитают их не применять.
Кроме того, использование указанных шампуней, а также очищающих средств, содержащих отшелушивающие компоненты, при длительно протекающем процессе не дает стойкого эффекта в отношении инфильтрации, отека, шелушения, эритемы, поскольку не всегда способствует быстрому устранению патогенной флоры. И при отмене или смене шампуня процесс возобновляется.
Препаратами выбора для лечения кожных заболеваний, вызванных Malassezia, являются топические противогрибковые средства. В 2011 г. W. Apasrawirote и соавт. [5] провели обширное исследование оценки эффективности различных противогрибковых препаратов при себорейном дерматите. Статистически эффективность была подтверждена только у двух противогрибковых препаратов: кетоконазола и циклопирокса. При этом кетоконазол оказался более эффективным. Аналогичные результаты получены и E.O. Okokon и соавт. [6].
Кетоконазол
Кетоконазол является производным имидазола диоксолана, обладающего противогрибковым действием в отношении дерматофитов Epidermophyton floccosum, Microsporum spp., Trichophyton spp. и дрожжей Malassezia furfur и Candida spp.
В исследовании J. Faergemann и соавт. [7] продемонстрировано, что кетоконазол помимо противогрибкового действия оказывает антибактериальное, себостатическое, противовоспалительное и антипролиферативное действие. Поскольку в развитии себорейного дерматита определенную роль играют бактериальные агенты (стрептококки и стафилококки), антибактериальная активность кетоконазола имеет положительное значение.
Ряд препаратов, широко используемых в психиатрии, таких как нормотимики, транквилизаторы или противоэпилептические средства, способны усиливать выделение кожного сала. Наличие себостатического эффекта у кетоконазола обеспечивает дополнительные преимущества. Кетоконазол оказывает фунгистатическое действие в низкой концентрации, фунгицидное – в высокой. Подавляет рост M. furfur (Pityrosporum ovale). Эффективные концентрации сохраняются в эпидермисе в течение 72 часов после отмены препарата.
Результаты свыше 64 исследований с участием более 8198 пациентов свидетельствовали о регрессе симптоматики у 78% больных к концу второй недели терапии, у 89% больных – к концу четвертой [8]. Случаев привыкания к топическому кетоконазолу не описано.
Опыт применения
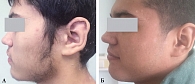
Шампунь Низорал мы назначали пациентам с себорейным дерматитом два раза в неделю на протяжении четырех недель. По окончании терапии у 58,3% пациентов отмечено полное отсутствие симптоматики заболевания, у 41,7% – отсутствие зуда, шелушения, однако наблюдалась незначительная гиперемия в местах высыпаний. Через два месяца после проведенной терапии у двух третей пациентов сохранялась ремиссия, у одной трети – незначительное шелушение (см. рисунок). На наш взгляд, шампунь Низорал целесообразно применять не менее четырех недель, в дальнейшем для профилактики рецидивов – раз в месяц в течение шести и более месяцев в сочетании с шампунями, нормализующими рН кожи.
S.V. Panyukova, A.L. Piruzyan, L.R. Sakaniya, I.M. Korsunskaya
Moscow Scientific and Practical Center of Dermatology and Cosmetology
Center for Theoretical Problems of Physicochemical Pharmacology
Contact person: Irina Markovna Korsunskaya, marykor@bk.ru
Epidemiology, pathogenesis and treatment of seborrheic dermatitis are discussed in the paper. Here, the data of studies as well as personal experience of using ketoconazole in such patients, particularly shampoo Nizoral are presented.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.