Катамнез инфаркта миокарда у ребенка с болезнью Кавасаки
- Аннотация
- Статья
- Ссылки
- English
Введение
Распространенной причиной развития инфаркта миокарда (ИМ) у детей являются врожденные аномалии и приобретенная патология коронарных артерий [1, 2]. К последним относятся острые и хронические коронариты. Их диагностика сопряжена с определенными сложностями, поэтому истинная распространенность остается неизвестной. В большинстве случаев диагноз устанавливают при аутопсии.
Коронариты встречаются при различных инфекционных заболеваниях, ревматических и неревматических кардитах, инфекционном эндокардите, системной красной волчанке, системных (первичных) васкулитах (гигантоклеточный (височный) артериит, артериит Такаясу, узелковый полиартериит (классический), болезнь Кавасаки, гранулематоз Вегенера, синдром Черджа – Стросса, микроскопический полиангиит, пурпура Шенлейна – Геноха и др.) [3, 4], опухолях сердца (вторичные васкулиты). Клиническая картина коронарита однотипна независимо от этиологического фактора и характеризуется острой коронарной недостаточностью, вплоть до развития ИМ [5–7].
Болезнь Кавасаки (слизисто-кожно-лимфоузловой синдром) – системный васкулит с преимущественным поражением коронарных артерий. Обычно встречается в раннем детском возрасте. Поражение сердца может происходить по типу миокардита (в острой стадии), коронарита с развитием множественных, иногда гигантских аневризм (на 6–8-й неделе), стенозов и окклюзий коронарных артерий, что в ряде случаев приводит к развитию острого коронарного синдрома и ИМ [8–10], даже в отдаленные сроки от начала заболевания.
Клинический случай
Ребенок М., три года семь месяцев, поступил в отделение кардиоревматологии Республиканской детской клинической больницы (РДКБ) г. Симферополя 29 мая 2006 г. с жалобами на слабость, одышку при физической нагрузке.
Из анамнеза жизни и болезни известно, что ребенок болен на протяжении года. В июне 2005 г. впервые отмечались эпизоды подъема температуры до фебрильных цифр, плохо поддававшиеся антипиретической терапии и резистентные к антибиотикам, высыпания на теле, которые расценивались как аллергическая реакция, артралгии. Был госпитализирован в центральную районную больницу с диагнозом: «острая респираторная вирусная инфекция, тяжелое течение, гипертермический синдром. Атопический дерматит. Острый пиелонефрит. Экссудативный перикардит». Результаты общего анализа крови показали увеличенную скорость оседания эритроцитов (СОЭ) – до 64 мм/ч, лейкоцитоз – до 14,4 × 1012/л с палочкоядерным сдвигом до 17%, высокую серологическую активность (С-реактивный белок (СРБ) +++), антистрептолизин-О (АСЛ-О) – отрицательный. В общем анализе мочи – лейкоцитурия.
При эхокардиографии (ЭхоКГ) выявлены признаки перикардита.
Проведены антибактериальная терапия, терапия глюкокортикостероидами, на фоне которой отмечалась положительная динамика. После этого ребенок был выписан под наблюдение врачей поликлиники по месту жительства с рекомендацией повторного осмотра через месяц и консультации в РДКБ. Однако родители ребенка на протяжении всего года к врачам не обращались.
При поступлении в РДКБ выполнено обследование. Общий анализ крови показал выраженный лейкоцитоз – до 30,2 × 1012/л, палочкоядерный сдвиг до 17%, СРБ++++, увеличение СОЭ – до 61 мм/ч, циркулирующие иммунные комплексы – 283 Ед, АСЛ-О – отрицательный, повышенный уровень трансаминаз. Выполнена SIPS-пункция: по результатам миелограммы, острый лейкоз отсутствовал. При компьютерной томографии органической патологии не выявлено. Рентгенологическое исследование органов грудной полости показало расширение сердца в поперечнике, кардиоторакальный индекс – 78%.
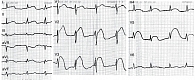
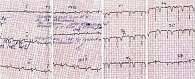
При ретроспективном анализе серии электрокардиограмм (ЭКГ) в динамике (начиная с июня 2005 г.) стало понятно, что врачи поликлиники по месту жительства явно недооценили полученные результаты. Отмечались отрицательная динамика ЭКГ – усиление провала зубца R в отведениях V1–V4, элевация ST выше изоэлектрической линии с отрицательным зубцом T в грудных отведениях. На ЭКГ от 1 августа 2005 г. зарегистрирован синусовый ритм с частотой сердечных сокращений 94–120 в минуту. Электрическая ось сердца не отклонена. Зафиксированы изменения в виде дугообразного подъема над изолинией сегмента RS–T в отведениях V2–V3 (резко выраженная элевация от +9 до +15 мм), в отведениях I, AVL, V4–V5 – умеренно выраженная элевация. Комплекс QRS представлен в отведениях I – qR, AVL – qr, V4–V5 – Rs, V2–V3 – rs (рис. 1).
На последующих ЭКГ (с 12 августа 2005 г. по июнь 2006 г.) отсутствовала динамика графических изменений в виде комплекса QS в отведениях V1–V5 с глубоким инвертированным зубцом Т в отведениях V1–V6, умеренно выраженной элевацией сегмента ST. В отведениях I, AVL зарегистрирован комплекс qR. Данные изменения характерны для перенесенного трансмурального ИМ передней стенки левого желудочка (ЛЖ) и передне-перегородочной области. Застывшая кривая ЭКГ свидетельствовала об аневризме ЛЖ (рис. 2).
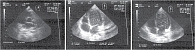
Кроме того, отрицательную динамику продемонстрировала ЭхоКГ: нарастала дилатация ЛЖ, прогрессивно снижалась сократительная способность миокарда (конечный диастолический объем (КДО) – 83 мл, конечный диастолический индекс (КДИ) – 126 мл/м2, фракция выброса (ФВ) – 28%), сократимость ЛЖ резко снижена, дискинезия передне-верхушечной зоны с образованием аневризмы. Патология левой коронарной артерии: расширенный ствол с дилатацией до 7 мм в месте бифуркации (рис. 3).
Ребенок был направлен в Научно-практический медицинский центр детской кардиологии и кардиохирургии Министерства здравоохранения Украины (г. Киев) с диагнозом: «болезнь Кавасаки. Множественные аневризмы коронарных артерий. Постинфарктный (2005 г.) кардиосклероз. Аневризма передне-верхушечной зоны левого желудочка». В центре ребенку провели хирургическое вмешательство: аневризма ЛЖ (по передней, боковой и задней стенке) вскрыта разрезом, произведена резекция аневризмы 6 × 1,5 см. Выполнены эндовентрикулопластика, маммарокоронарное шунтирование (наложен шунт между LIMA – LAD).
В послеоперационном периоде ребенок получал противорецидивное лечение. Через год после операции самочувствие хорошее, жалоб нет. ЭхоКГ: расширенная полость ЛЖ – КДО – 73 мл, конечный систолический объем – 43 мл, КДИ – 96 мл/м2, ФВ – 59%, правая коронарная артерия – до 6 мм. Сохранялась акинезия верхушечных (переднего, бокового) сегментов. Гипокинезия перегородочных сегментов.
В отдаленном послеоперационном периоде (2015 г.) больному провели спиральную компьютерную томографию с внутривенным контрастированием: истончение миокарда и его аневризматическое расширение на верхушке (30 × 14 × 10 мм), а также снижение сократительной способности миокарда на том же уровне. При коронарографии выявлены два аневризматических расширения правой коронарной артерии – 17 × 10 мм и 11 × 6 мм. Функция маммарокоронарного шунта удовлетворительная.
В настоящее время мальчику 16 лет (катамнез – 12 лет), состояние удовлетворительное, находится под наблюдением детских кардиологов.
Заключение
Болезнь Кавасаки у детей встречается чаще, чем диагностируется. Настороженность практических врачей в отношении данной патологии, своевременная диагностика не только заболевания, но и его осложнений в виде острого коронарного синдрома и инфаркта миокарда улучшают прогноз, повышают качество жизни больных, снижают риск летального исхода и инвалидизации.
G.E. Sukhareva
Medical Academy named after S.I. Georgievsky of V.I. Vernadsky Crimean Federal University
Contact person: Galina Erikovna Sukhareva, suchareva@mail.ru
The most common causes of myocardial infarction in children are congenital defects and acquired pathology of the coronary arteries (acute and chronic coronaritis). Coronaritis develops in various infectious diseases, rheumatic and non-rheumatic carditis, infective endocarditis, systemic lupus erythematosus, systemic vasculitis, including Kawasaki disease. Quite often, Kawasaki disease in children is not diagnosed. The damage of the heart in Kawasaki disease can be of different nature: myocarditis (in the acute stage), coronaritis with the development of multiple, sometimes giant, aneurysms, stenosis and occlusions of the coronary arteries, which can lead to the development of acute coronary syndrome, up to myocardial infarction. The article presents the results of our own observation and remote follow-up (for 12 years) after myocardial infarction in a child with Kawasaki disease who had cardiac surgery: aneurysm resection and coronary artery bypass grafting using the mammary artery with a good outcome. Timely diagnosis of this disease and its complications (acute coronary syndrome and myocardial infarction) will improve it possible to improve prognosis and quality of life of the patients and reduce the risk of death and disability.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.