количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Клинические случаи
Розацеа: современные представления о патогенезе, клинической картине и лечении
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Дерматовенерология и дерматокосметология" № 2 (19)
- Аннотация
- Статья
- Ссылки
- English
В статье приведены актуальные данные о патофизиологии розацеа, ее классификация, особенности клинической картины. Проанализирована роль антимикробного пептида кателицидина LL-37 в развитии заболевания. Систематизированы данные о топическом лечении розацеа. Рассмотрены терапевтические эффекты азелаиновой кислоты.
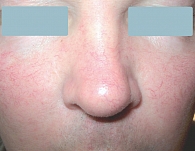
Рис. 1. Эритемато-телеангиэктатический субтип розацеа
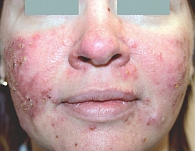
Рис. 2. Папуло-пустулезный субтип
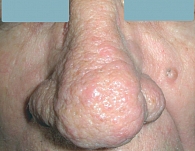
Рис. 3. Фиматозный субтип
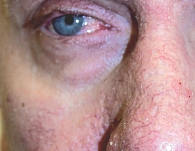
Рис. 4. Офтальмический субтип
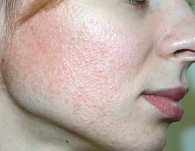
Рис. 5. Гранулематозный вариант
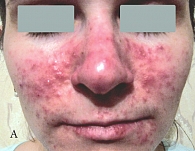
Рис. 6. Больная с папуло-пустулезной розацеа до лечения (А)
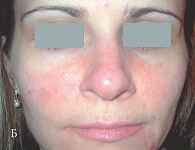
Рис. 6. Больная с папуло-пустулезной розацеа через два месяца лечения гелем Азелик (Б)
Розацеа – распространенное неинфекционное хроническое воспалительное заболевание кожи лица, характеризующееся развитием эритемы, телеангиэктазий, папул, пустул, поражением глаз и век, формированием ринофимы [1]. Показатели заболеваемости розацеа варьируют в широких пределах из-за отсутствия четких диагностических критериев. Исследователи приводят различные данные о встречаемости данного заболевания в Европе и США – от 1 до 20%. Наиболее высокая заболеваемость розацеа наблюдается у светлокожих европейцев Швеции, Финляндии, Дании. На частоту заболевания влияют и гендерные различия: соотношение женщин и мужчин, больных розацеа, 1,5–2,0:1,0.
Гранулематозная розацеа чаще наблюдается у пациентов монголоидной и негроидной расы. Имеет место определенная генетическая предрасположенность к заболеванию, гены-кандидаты частично отличаются при разных субтипах болезни [2, 3].
Гранулематозная розацеа чаще наблюдается у пациентов монголоидной и негроидной расы. Имеет место определенная генетическая предрасположенность к заболеванию, гены-кандидаты частично отличаются при разных субтипах болезни [2, 3].
Розацеа поражает преимущественно центральную часть лица. Вероятно, это связано с тем, что значимую роль в развитии заболевания играют высокая плотность сальных желез, физиология нервных волокон или анатомические особенности сосудов этой зоны лица [1].
В последние годы активно изучается влияние микроорганизмов на развитие розацеа. В ряде научных публикаций подтверждена роль сапрофага Demodex folliculorum в патогенезе данного заболевания. Клещ D. folliculorum, обитающий на коже лица в области щек и лба, чаще встречается при папуло-пустулезной форме розацеа. В дермальных инфильтратах в области поражений обнаруживаются Т-лимфоциты, сенсибилизированные к антигенам D. folliculorum. Многие авторы отмечают положительный эффект от применения топического метронидазола [4–6]. У больных розацеа из клещей D. folliculorum, извлеченных из кожи лица, выделены бактерии Bacillus oleronius. С присутствием этих микроорганизмов ассоциировано развитие розацеа [5]. Антигены B. oleronius стимулируют пролиферацию мононуклеаров периферической крови у больных розацеа чаще (73%), чем у здоровых людей (29%) [7]. Обсуждается также роль бактерий Helicobacter pylori, Staphylococcus epidermidis, Chlamydia pneumoniae в развитии розацеа [8].
Установлены следующие триггерные факторы розацеа [9]:
- ультрафиолетовое облучение (УФО);
- длительное пребывание в условиях высокой или низкой температуры (суровые климатические условия);
- острая и горячая пища;
- злоупотребление алкоголем;
- частые эмоциональные стрессы;
- физическое перенапряжение;
- ряд средств ухода за кожей, содержащих циннамальдегид.
Ключевую роль в патогенезе розацеа играет кожный воспалительный процесс. Воспаление инициируется при участии TLR2 (Toll-like receptor, Толл-подобные рецепторы) кератиноцитов. Эти трансмембранные структуры могут активироваться физическими факторами (УФО, высокими и низкими температурами), рядом антигенов (хитиновой оболочкой D. folliculorum, гликопротеидами B. oleronius), нейропептидами при стрессе (нейроиммунными механизмами) или формировании висцеро-кутанных рефлексов [10]. Дальнейшее развитие воспаления обусловлено секрецией кератиноцитами воспалительных протеаз (матричные металлопротеиназы, калликреинкиназы) и антимикробных пептидов (альфа-, бета-дефензины и кателицидин LL-37). В настоящее время именно кателицидину LL-37 отводится значимая роль в развитии розацеа. Этот антимикробный полипептид, состоящий из 37 аминокислот, относится к семейству калликреин-кинина. Его уровень в пораженной коже значительно повышен при всех субтипах розацеа. Продукция LL-37 усиливается под влиянием УФО (за счет синтеза витамина D), высоких и низких температур, инфекционных агентов. Внутрикожные инъекции LL-37 вызывают у экспериментальных животных развитие дерматита, клинически схожего с розацеа [11]. Патофизиологические эффекты кателицидина LL-37 сводятся к повышению продукции хемокинов клетками дермы (лейкоцитами, гистиоцитами, тучными клетками), хемотаксису иммунных клеток в очаг воспаления, усилению пролиферации эндотелия сосудов и ангиогенеза (за счет увеличения секреции фактора роста эндотелия сосудов (VEGF – vascular endothelial growth factor)) [10]. В результате нарушаются архитектура межклеточного матрикса, неоангиогенез и регуляция нейрососудистых связей в коже.
Формируются стойкая эритема и телеангиэктазии – основные признаки розацеа [10, 12].
Формируются стойкая эритема и телеангиэктазии – основные признаки розацеа [10, 12].
Субтипы розацеа
Диагностическими критериями розацеа являются:
- транзиторная/постоянная эритема на протяжении более трех месяцев;
- поражение центральной части лица (Т-зоны);
- телеангиэктазии, папулы, пустулы – дополнительные признаки;
- эдема (отек), поражения глаз, фиматозные разрастания – вторичные изменения.
Комбинация признаков позволяет определить субтип розацеа и подобрать наиболее рациональную терапию. В настоящее время используется классификация розацеа 2002 г., включающая четыре субтипа и 1 вариант заболевания [12]:
- I субтип – эритемато-телеангиэктатическая розацеа;
- II субтип – папуло-пустулезная розацеа;
- III субтип – фиматозная розацеа;
- IV субтип – офтальмическая розацеа;
- 1 вариант – гранулематозная розацеа.
Эритемато-телеангиэктатическая розацеа характеризуется развитием персистирующей эритемы в центральной зоне лица и многочисленных телеангиэктазий (рис. 1). Обычно периорбитальные области остаются свободными от высыпаний. Больные предъявляют жалобы на периодическое чувство жара, жжения, зуд, которые развиваются или усиливаются после употребления горячей и острой пищи, алкоголя, физической нагрузки, горячей ванны. При папуло-пустулезном субтипе розацеа периодически развиваются мелкие папулы красного цвета, пустулы и папуло-пустулы на фоне гиперемии в области лба и щек (рис. 2). Эта форма заболевания может развиваться самостоятельно, после I субтипа или одновременно с ним. Фиматозная розацеа (рис. 3) характеризуется увеличением толщины эпидермиса, шишкообразными разрастаниями мягких тканей носа, лба, подбородка, ушей, щек [13]. При офтальмической розацеа развиваются симптомы воспаления глазного яблока и век (рис. 4). При поражении глаз отмечаются сухость, чувство инородного тела, зуд, жжение, светобоязнь, отек, гиперемия и телеангиэктазии конъюнктивы, нечеткое зрение, кератит. Поражение век (блефарит) характеризуется гиперемическими пятнами и периорбитальной эритемой, отеком, сухостью, шелушением кожи век, воспалением мейбомиевых желез, формированием халазионов и телеангиэктазий края век.
Перечисленные симптомы офтальмического субтипа розацеа выявляются совместно с офтальмологами. При этом проводят осмотр больного в щелевой лампе [14].
Перечисленные симптомы офтальмического субтипа розацеа выявляются совместно с офтальмологами. При этом проводят осмотр больного в щелевой лампе [14].
При гранулематозном варианте розацеа в дерме формируются эпителиоидно-клеточные гранулемы. Клинические проявления этого варианта заболевания (рис. 5) сопровождаются развитием мелких плотных папул, иногда единичных узлов, которые имеют серо-желтый оттенок при диаскопии [15].
Дифференциальный диагноз розацеа необходимо проводить с вульгарными акне, розацеаподобным дерматитом, мелкоузелковым саркоидозом кожи, себорейным дерматитом, надбровной ульэритемой.
Терапия
Лечение розацеа направлено на подавление воспалительного процесса, разрешение высыпаний, предотвращение развития рецидивов и осложнений заболевания. Принципы лечения больных розацеа основываются на этиопатогенезе и клинических особенностях течения заболевания. Терапевтические мероприятия необходимо начинать с выявления и устранения сопутствующих заболеваний совместно с терапевтом, эндокринологом, гастроэнтерологом, офтальмологом (офтальморозацеа), неврологом, гинекологом и другими специалистами. Лечение должно быть комплексным и индивидуальным.
Согласно данным литературы эффективность терапии розацеа зависит от давности заболевания, тяжести клинической формы и наличия сопутствующей патологии (инфекционной, соматической, эндокринной) [16]. Системная терапия розацеа включает назначение антибактериальных препаратов и ретиноидов. Из антибактериальных лекарственных средств используются в основном доксициклин и метронидазол. Доксициклин назначается в дозе 40–100 мг в сутки в течение 8–16 недель. При такой дозе концентрации препарата в тканях недостаточно для достижения бактерицидного действия. Терапевтический эффект доксициклина обусловлен подавлением воспалительного процесса путем ингибирования протеаз. Метронидазол принимают по 1,0–1,5 г в сутки, курс – 4–8 недель. Эффективность препарата связана с его антимикробной активностью, направленной на подавление жизнедеятельности D. folliculorum.
Системные ретиноиды снижают экспрессию патоген-ассоциированных рецепторов – TLRs. Изотретиноин назначают в малых дозах 0,2–0,4 мг/кг в сутки в течение 4–6 месяцев [17, 18].
Системные ретиноиды снижают экспрессию патоген-ассоциированных рецепторов – TLRs. Изотретиноин назначают в малых дозах 0,2–0,4 мг/кг в сутки в течение 4–6 месяцев [17, 18].
К дополнительным системным средствам лечения розацеа относятся ангиопротекторы. Никотиновую кислоту в дозе 0,05–0,1 г три раза в сутки применяют в комбинации с кальция добезилатом 0,5 г два раза в сутки, курс – 1,0–1,5 месяца. Одновременное назначение этих препаратов способствует нормализации тонуса сосудов кожи лица, разрешению эритемы.
Терапия гранулематозной розацеа достаточно сложна в силу ее торпидного течения. Наиболее эффективен фтивазид 1,0–1,5 г в сутки до достижения курсовой дозы 160 г и/или изотретиноин 0,2–0,4 мг/кг в сутки в течение 4–6 месяцев.
При лечении офтальмической розацеа назначают системные препараты: доксициклин 100–200 мг в сутки, курс – 6–12 недель и омега-3 ненасыщенные жирные кислоты, улучшающие секрецию мейбомиевых желез. Местно применяют увлажняющие глазные капли (Искусственная слеза, Визин, Опти Фри), глазные капли, содержащие циклоспорин 0,05%, дексаметазон 0,1%, мази с антибиотиками (эритромицин, тетрациклин, Декса-гентамицин) [14].
Местное лечение розацеа предполагает применение антибактериальных средств:
- 1%-ного геля клиндамицина, действие которого направлено на угнетение роста бактерий на поверхности кожи;
- 0,75–1%-ного крема/геля метронидазола, оказывающего антимикробное действие на анаэробные бактерии и подавляющего жизнедеятельность D. folliculorum [17, 18].
Хорошо зарекомендовали себя и показали высокую эффективность препараты азелаиновой кислоты [19–21]. Азелаиновая кислота представляет насыщенную C₉-дикарбоновую кислоту природного происхождения (содержится в злаковых, мясе, может в незначительных количествах синтезироваться эндогенно). Основные механизмы действия азелаиновой кислоты [22]:
- нормализация процессов кератинизации в сально-волосяном фолликуле с торможением биосинтеза белка клеточных мембран;
- антимикробное действие с воздействием на P. acnes и S. epidermidis;
- противовоспалительный эффект с уменьшением метаболизма нейтрофилов и снижением выработки ими свободнорадикальных форм кислорода.
Кроме того, фармакологические свойства азелаиновой кислоты способствуют уменьшению пигментации кожи за счет воздействия на ферментные системы активированных меланоцитов. В литературе последних лет приводятся данные о противогрибковом действии азелаиновой кислоты в концентрации 1%. Показано, что in vitro азелаиновая кислота подавляет рост Pityrosporum ovale, Candida albicans, штаммов S. аureus, резистентных к антибиотикам. В то же время к самой азелаиновой кислоте резистентность у микроорганизмов не формируется даже при длительном сублетальном воздействии [23].
Гель Азелик
Гель Азелик, содержащий 15%-ную азелаиновую кислоту, воздействует на несколько ключевых патогенетических механизмов развития розацеа. Во-первых, он влияет на ранние триггеры воспаления и имеет несколько молекулярных мишеней. Азелаиновая кислота подавляет активность провоспалительных медиаторов, таких как калликреин-5, снижает синтез и секрецию основных провоспалительных цитокинов (интерлейкинов 1 и 8, фактора некроза опухоли альфа) и антимикробных пептидов, блокируя активность ядерного фактора каппа B (nuclear factor kappa B, NF-kappa B). Подавление воспалительного процесса в коже происходит посредством угнетения образования свободных радикалов нейтрофильными лейкоцитами и связывания активных форм кислорода. Во-вторых, азелаиновая кислота стимулирует экспрессию противовоспалительной сигнальной молекулы PPAR-гамма (peroxisome proliferator-activated receptors – рецептор, активирующий пролиферацию пероксисом), которая уменьшает высвобождение цитокинов и подавляет воспаление [24]. В-третьих, азелаиновая кислота обладает антибактериальным действием. В зависимости от ее концентрации на поверхности кожи препарат оказывает бактериостатическое или бактерицидное действие. Азелаиновая кислота активно и неселективно переносится в клетки бактерий транспортными ионами и нарушает внутриклеточный pH-баланс, синтез белка, РНК и ДНК [23].
Депигментирующее действие геля Азелик обусловлено ингибированием тирозиназы – ключевого фермента меланогенеза, нейтрализацией активных форм кислорода, секретируемых нейтрофилами, угнетением активности меланоцитов (ингибирует НАДФ-Д (никотинамидадениндинуклеотидфосфафт-диафоразу)). По эффективности депигментации азелаиновая кислота не уступает 4%-ному гидрохиноновому крему [25].
Депигментирующее действие геля Азелик обусловлено ингибированием тирозиназы – ключевого фермента меланогенеза, нейтрализацией активных форм кислорода, секретируемых нейтрофилами, угнетением активности меланоцитов (ингибирует НАДФ-Д (никотинамидадениндинуклеотидфосфафт-диафоразу)). По эффективности депигментации азелаиновая кислота не уступает 4%-ному гидрохиноновому крему [25].
Входящий в состав геля Азелик сквалан восстанавливает барьерные функции кожи и улучшает переносимость препарата. Сквалан является высококачественным эмолентом, не обладающим комедогенными свойствами. Микрокапли сквалана заполняют пространства между чешуйками рогового слоя эпидермиса, смягчают и устраняют чувство стянутости, глубоко увлажняют кожу.
Таким образом, 15%-ный гель азелаиновой кислоты Азелик может быть базовым препаратом наружной терапии розацеа. Его целесообразно применять как в виде монотерапии, так и в комплексе с другими лекарственными средствами.
Данные зарубежных исследователей и наш клинический опыт применения геля Азелик в терапии больных розацеа (рис. 6) позволили сформулировать рекомендации для врачей и пациентов по режиму применения препарата [26, 27]:
- необходимо тщательно очищать пораженную кожу перед нанесением препарата специальным нейтральным средством и/или тоником;
- нежно высушивать кожу мягким полотенцем;
- легко наносить и втирать гель на пораженные участки, на обширных участках использовать специальные косметические спонжи;
- можно применять декоративную косметику через 30–40 минут после высыхания геля;
- избегать нанесения средства на веки и попадания геля в глаза;
- во время курса лечения гелем Азелик желательно избегать применения спиртовых растворов, раздражающих и абразивных средств на кожу лица;
- избегать окклюзивных покрытий пораженных участков кожи.
Благодаря содержанию эмолента препарат не оказывает раздражающего действия и может применяться длительно в течение нескольких месяцев в качестве как основной, так и поддерживающей терапии.
Профилактика рецидивов розацеа должна включать назначение фотопротекторных средств с UVA/UVB-защитой SPF (Sun Protection Factor, солнцезащитный фактор) > 30 (диоксид титана, оксид цинка, защитные силиконы: диметикон, циклометикон). Использование фотопротекторов снижает синтез витамина D, секрецию антимикробных пептидов, в первую очередь кателицидина LL-37, и предотвращает развитие воспаления в коже.
1. Chauhan N., Ellis D.A. Rosacea: pathophysiology and management principles // Facial Plast. Surg. Clin. North Am. 2013. Vol. 21. № 1. P. 127–136.
2. Chosidow O., Cribier B. Epidemiology of rosacea: updated data // Ann. Dermatol. Venereol. 2011. Vol. 138. Suppl. 2. P. S124–128.
3. Tan J., Berg M. Rosacea: current state of epidemiology // J. Am. Acad. Dermatol. 2013. Vol. 69. № 6. P. 27–35.
4. Lazaridou E., Giannopoulou C., Fotiadou C. et al. The potential role of microorganisms in the development of rosacea // J. Dtsch. Dermatol. Ges. 2011. Vol. 9. № 1. P. 21–25.
5. Jarmuda S., O'Reilly N., Zaba R. et al. Potential role of Demodex mites and bacteria in the induction of rosacea // J. Med. Microbiol. 2012. Vol. 61. Pt. 11. P. 1504–1510.
6. Zhao Y.E., Peng Y., Wang X.L. et al. Facial dermatosis associated with Demodex: a case-control study // J. Zhejiang Univ. Sci. B. 2011. Vol. 12. № 12. P. 1008–1015.
7. Lacey N., Delaney S., Kavanagh K., Powell F.C. Mite-related bacterial antigens stimulate inflammatory cells in rosacea // Br. J. Dermatol. 2007. Vol. 157. № 3. P. 474–481.
8. Holmes A.D. Potential role of microorganisms in the pathogenesis of rosacea // J. Am. Acad. Dermatol. 2013. Vol. 69. № 6. P. 1025–1032.
9. Cohen A.F., Tiemstra J.D. Diagnosis and treatment of rosacea // J. Am. Board Fam. Pract. 2002. Vol. 15. № 3. P. 214–217.
10. Steinhoff M., Schauber J., Leyden J.J. New insights into rosacea pathophysiology: a review of recent findings // J. Am. Acad. Dermatol. 2013. Vol. 69. № 6. Suppl. 1. P. S15–26.
11. Yamasaki K., Gallo R.L. Rosacea as a disease of cathelicidins and skin innate immunity // J. Investig. Dermatol. Symp. Proc. 2011. Vol. 15. № 1. P. 12–15.
12. Wilkin J., Dahl M., Detmar M. et al. Standard classification of rosacea: Report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea // J. Am. Acad. Dermatol. 2002. Vol. 46. № 4. P. 584–587.
13. Crawford G.H., Pelle M.T., James W.D. Rosacea: I. Etiology, pathogenesis, and subtype classification // J. Am. Acad. Dermatol. 2004. Vol. 51. № 3. P. 327–341.
14. Vieira A.C., Hofling-Lima A.L., Mannis M.J. Ocular rosacea – a review // Arq. Bras. Oftalmol. 2012. Vol. 75. № 5. P. 363–369.
15. Sanchez J.L., Berlingeri-Ramos A.C., Dueno D.V. Granulomatous rosacea // Am. J. Dermatopathol. 2008. Vol. 30. № 1. P. 6–9.
16. Elewski B.E., Fleischer A.B. Jr., Pariser D.M. A comparison of 15% azelaic acid gel and 0.75% metronidazole gel in the topical treatment of papulopustular rosacea: results of a randomized trial // Arch. Dermatol. 2003. Vol. 139. № 11. P. 1444–1450.
17. Layton A., Thiboutot D. Emerging therapies in rosacea // J. Am. Acad. Dermatol. 2013. Vol. 69. № 6. Suppl. 1. P. S57–65.
18. Baldwin H.E. Diagnosis and treatment of rosacea: state of the art // J. Drugs. Dermatol. 2012. Vol. 11. № 6. P. 725–730.
19. Тибуто Д., Тьерофф-Экердт Р., Граупе К. Эффективность и безопасность геля с азелаиновой кислотой (15%) в качестве нового препарата для лечения папулезно-пустулезной розацеа: результаты двух рандомизированных контролируемых исследований (III фаза) // Клиническая дерматология и венерология. 2004. № 2. С. 74–78.
20. Bjerke R., Fyrand O., Graupe K. Double-blind comparison of azelaic acid 20% cream and its vehicle in treatment of papulo-pustular rosacea // Acta Derm. Venereol. 1999. Vol. 79. № 6. P. 456–459.
21. Maddin S. A comparison of topical azelaic acid 20% cream and topical metronidazole 0.75% cream in the treatment of patients with papulopustular rosacea // J. Am. Acad. Dermatol. 1999. Vol. 40. № 6. Pt. 1. P. 961–965.
22. Духанин А.С. Современные критерии рациональной фармакотерапии акне у женщин. Взгляд клинического фармаколога // Клиническая дерматология и венерология. 2012. Т. 10. № 2. С. 108–117.
23. Bojar R.A., Cunliffe W.J., Holland K.T. Disruption of the transmembrane pH gradient – a possible mechanism for the antibacterial action of azelaic acid in Propionibacterium acnes and Staphylococcus epidermidis // J. Antimicrob. Chemother. 1994. Vol. 34. № 3. P. 321–330.
24. Mastrofrancesco A., Ottaviani M., Aspite N. et al. Azelaic acid modulates the inflammatory response in normal human keratinocytes through PPARgamma activation // Exp. Dermatol. 2010. Vol. 19. № 9. P. 813–820.
25. Kakita L.S., Lowe N.J. Azelaic acid and glycolic acid combination therapy for facial hyperpigmentation in darker-skinned patients: a clinical comparison with hydroquinone // Clin. Ther. 1998. Vol. 20. № 5. P. 960–970.
26. Peck P. Azelaic acid 15% superior to metromdazole in comparison trial. Book of Abstracts of 61st. AAD Annual Meeting, 2003.
27. Del Rosso J.Q. Medical treatment of rosacea with emphasis on topical therapies // Expert Opin. Pharmacother. 2004. Vol. 5. № 1. P. 5–13.
Rosacea: modern concepts of the pathogenesis, clinical picture and treatment
V.R. Khayrutdinov
Kirov Military Medical Academy, Saint-Petersburg
Contact person: Vladislav Rinatovich Khayrutdinov, haric03@list.ru
In article on the basis of the literature review presents the latest information on the pathophysiology rosacea, classification, peculiarities of clinical picture. Special attention is given to the role of antimicrobial peptides of cathelicidin LL-37 in the development of the disease. Systematized data on systemic and topical treatment of rosacea. Described therapeutic effects of azelaic acid.
Новости на тему
21.08.2015
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.