Синдром сухого глаза в общей врачебной практике
- Аннотация
- Статья
- Ссылки
- English



Актуальность проблемы
Синдром сухого глаза (ССГ) – одно из самых часто встречающихся хронических заболеваний глаз. По данным ряда авторов, распространенность данной патологии среди взрослого населения варьируется от 18 до 67% [1–5]. Значительные колебания распространенности заболевания связаны с рядом факторов: методикой подхода к диагностике ССГ, выбором для исследования различных возрастных групп, расовой принадлежностью и особенностями климата в регионах проживания изучаемых популяций. У лиц старше 50 лет частота встречаемости ССГ на приеме у офтальмолога может достигать 67% [2, 6]. ССГ наблюдается у большинства пациентов, которые носят контактные линзы. Часто именно из-за развития ССГ пациенты вынуждены отказываться от ношения контактных линз [7].
В настоящее время ССГ регистрируется у детей и подростков. Случаи развития ССГ в этих возрастных категориях обусловлены в основном длительным использованием различных гаджетов, в частности смартфонов, айфонов, компьютеров [8].
Как правило, пациент обращается к офтальмологу уже на стадии осложненных форм заболевания. В то же время ССГ нередко выявляет и врач общей практики. Он может курировать данное заболевание на первом этапе в отсутствие вторичных осложнений. Это, с одной стороны, повышает доступность медицинской помощи для данной категории пациентов, позволяет организовать наблюдение за ними с целью профилактики осложнений, с другой – уменьшает нагрузку на офтальмологов, дефицит которых в первичном звене здравоохранения ощущается крайне остро.
Определение
Согласно последнему принятому определению (DEWSII 2017 г.), ССГ представляет собой многофакторное заболевание глазной поверхности, характеризующееся нарушением гомеостаза слезной пленки и сопровождающееся офтальмологическими симптомами, в развитии которых этиологическую роль играют нарушение стабильности, гиперосмолярность слезной пленки, воспаление и повреждение глазной поверхности, а также нейросенсорные изменения [9].
Повреждения глазной поверхности различны – от незначительных (синдром красного глаза) до язв роговицы и потери глазного яблока.
Этиология
Долгое время основной причиной развития ССГ считалось наличие системных заболеваний (аутоиммунные заболевания, болезни обмена веществ, гормональные расстройства и др.), приводящих к нарушению продукции водного компонента слезной пленки.
В настоящее время к факторам риска развития ССГ относят внешние (климатические и экологические условия, профессиональные вредности) и внутренние (различные функциональные, патологические состояния (заболевания) организма, а также собственные заболевания глаз, включая заболевания слезных желез, мейбомиевых желез).
Известными факторами риска развития ССГ считаются зрелый возраст, женский пол, низкий уровень андрогенов, курение, воздействие погодных условий (жара, холод, низкая влажность), работа с видеотерминалами и мониторами, рефракционные операции, ношение контактных линз, применение ряда препаратов (антидепрессантов, бета-блокаторов и др.), системные заболевания (синдром Шегрена, ревматоидный артрит, сахарный диабет и т.д.) [10]. Факторы риска развития ССГ представлены в табл. 1.
Патогенез
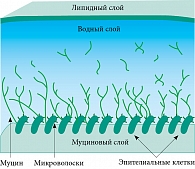
Исходя из приведенного определения ССГ, в основе патогенеза данного заболевания лежит нарушение стабильности слезной пленки. В структуре слезной пленки выделяют три слоя: липидный, водный и муциновый (рис. 1).
Наружный липидный слой является производным секрета мейбомиевых желез век и препятствует испарению жидкости с поверхности роговицы и конъюнктивы.
Центральный водный слой секретируется слезными железами и составляет наибольшую часть слезной пленки.
Внутренний муциновый слой секретируется бокаловидными клетками конъюнктивы. Основная их функция заключается в обеспечении и поддержании гидрофильных свойств эпителия роговицы, позволяющих удерживать слезную пленку.
Слезная пленка выполняет следующие функции [11]:
- защитную (препятствует дегидратации, обеспечивает антимикробную защиту, в том числе участвует в иммунном ответе);
- механическую (облегчает скольжение век по поверхности глаза, удаляет инородные частицы, слущенные клетки эпителия);
- метаболическую (увлажняет и питает роговицу и конъюнктиву);
- оптическую (участвует в преломлении света, тем самым обеспечивая прозрачность роговицы и ясность зрения).
Нарушение стабильности слезной пленки может быть обусловлено нарушением продукции или качественного состава слезы, в том числе муцинов и липидов, и увеличением скорости испарения слезной жидкости.
Определенную роль в нарушении формирования слезной пленки играют мейбомиевы железы, которые активно участвуют в образовании ее липидного слоя. Заболевания различных органов и систем, напряжение зрительного аппарата способны снижать качество секрета мейбомиевых желез или приводить к обструкции их выводных протоков. Дисфункция считается ведущей причиной развития ССГ [12].
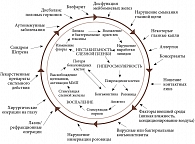
Нарушение стабильности слезной пленки влечет за собой каскад патологических изменений (рис. 2) [13].
Слезная пленка утрачивает свои защитные, метаболические и другие функции, становится гиперосмолярной. Как следствие – воспалительные реакции в тканях глаза, поражение периферических нервов, в том числе механо- и терморецепторов. Это в свою очередь обусловливает развитие клинических симптомов: сухость, боль в глазу, поражение поверхности глаза. На фоне воспалительных реакций изменяется состав слезной жидкости, и порочный круг замыкается [13].
Клинические проявления
Клинические симптомы ССГ подразделяют на объективные и субъективные.
К субъективным симптомам относят жжение, сухость глаз, ощущение песка или инородного тела за веками, слипание краев век по утрам, зуд в глазах, боль или дискомфорт в глазах, светобоязнь, слезотечение, к объективным – гиперемию конъюнктивы, слизистые выделения в виде нитей, нестабильность и гиперосмолярность слезной пленки, наличие параллельной краю века складки бульбарной конъюнктивы, блефарит, а также осложнения ССГ (эрозия роговицы, точечный кератит).
ССГ подтверждается данными дополнительных исследований (прокрашивание витальными красителями, биохимические исследования – наличие воспалительных маркеров конъюнктивы) [14].
По наличию осложнений и тяжести заболевания выделяют легкую, среднюю, тяжелую и особо тяжелую степень ССГ. Каждая стадия характеризуется определенными субъективными симптомами и клиническими признаками ксеротических изменений поверхности глаза [6, 14].
В компетенции врача общей практики – наблюдение за пациентами с легкой степенью тяжести ССГ в отсутствие каких-либо осложнений, проведение своевременной диагностики, направление к офтальмологу пациентов с тяжелыми формами или осложнениями.
Помимо субъективных и объективных проявлений ССГ снижает качество жизни пациентов. Возникают проблемы при чтении, вождении автомобиля, просмотре телевизора, выполнении работы, требующей напряжения зрения. Нельзя не отметить, что длительное течение ССГ способствует возникновению психоэмоциональных нарушений, депрессии [15].
Диагностическое обследование
Обследование пациента начинается со сбора анамнеза, установления факторов риска развития ССГ, выявления состояний и заболеваний, способных привести к вторичному ССГ, признаков (субъективных и объективных) роговично-конъюнктивального ксероза.
При установлении диагноза используют ряд опросников. Наибольшей популярностью пользуется опросник «Индекс поражения поверхности глаза» (Ocular Surface Disease Index, OSDI).
В рекомендациях Международной рабочей группы по синдрому сухого глаза 2007 г. золотым стандартом функциональной диагностики ксероза эпителия глазной поверхности признавались оценка стабильности прероговичной слезной пленки по Норну, исследование суммарной слезопродукции по Ширмеру и осмометрия слезной пленки.
В 2017 г. эксперты пересмотрели рекомендации, изъяв из первичной диагностики тест Ширмера.
На сегодняшний день ключевыми методами диагностики ССГ признаны [16]:
- оценка стабильности прероговичной слезной пленки;
- исследование осмолярности слезной пленки (содержание солей в слезной жидкости);
- определение выраженности ксеротических изменений глазной поверхности.
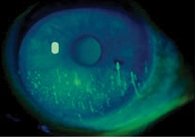
На практике чаще применяются тесты окрашивания флуоресцеином. Каплю красителя закапывают в глаз и просят пациента поморгать, чтобы краситель равномерно распределился. Затем на щелевой лампе с помощью кобальтового светофильтра оценивается состояние роговицы и конъюнктивы. Поврежденные участки эпителия (эрозии) роговицы окрашиваются в желто-зеленоватый цвет. Патологическим считается диффузное или точечное окрашивание при количестве таких точек более десяти. При ССГ эти эрозии сначала локализуются в области нижней трети роговицы, затем распространяются на всю ее площадь и конъюнктиву (рис. 3).
Для оценки стабильности слезной пленки проводят тест времени ее разрыва. Одна капля 0,5%-ного раствора флуоресцеина закапывается в конъюнктивальный свод каждого глаза. Пациент зажмуривается для отведения избытка красителя. Через две минуты после введения красителя пациент моргает, затем удерживает глаза открытыми. Время разрыва слезной пленки – это появление сухого пятна на роговице в отсутствие моргания. Время разрыва слезной пленки, превышающее интервал между морганием, но менее десяти секунд свидетельствует о нестабильности слезной пленки. Нестабильность слезной пленки способствует локальному высыханию и гиперосмолярности глазной поверхности, повреждению поверхностного эпителия, нарушению гликокаликса и муцина бокаловидных клеток.
Профилактика
Профилактика проводится с учетом выявленных факторов риска развития ССГ.
В отношении окружающей среды для уменьшения испаряемости слезы рекомендуются активное увлажнение помещений (особенно в условиях сухого климата), избегание воздействия отягощающих факторов (сигаретный дым, сухой теплый воздух, кондиционирование воздуха).
На производстве необходимо соблюдать гигиенические нормы, использовать средства защиты органов зрения.
Важная составляющая профилактики ССГ – использование слезозаменителей. Данные препараты подбираются индивидуально, в зависимости от состояния зрительного аппарата, сопутствующих заболеваний и отягощающих факторов.
Отдельное место в профилактике занимает компьютерный зрительный синдром. Его профилактика и лечение заключаются в организации рабочего места оператора (пользователя), корректировке рабочих дистанций и размера шрифта, упорядочении рабочего процесса (чередование работы и отдыха), тщательно проведенной коррекции аметропий и астигматизма, рациональном использовании увлажняющих капель или препаратов искусственной слезы, желательно бесконсервантных, для уменьшения симптомов сухости [17].
Лечение
Объем лечебных мероприятий при ССГ зависит от этиологии, тяжести заболевания, наличия осложнений и сопутствующих заболеваний.
В таблице 2 представлена ступенчатая схема лечебных мероприятий при ССГ в зависимости от тяжести заболевания.
Врач общей практики вправе назначить лекарственные препараты и самостоятельно вести пациента на первой ступени в отсутствие осложнений, при легкой форме проявления заболевания и относительно благоприятном прогнозе (заболевание в большей степени связано с внешними причинами или возрастными изменениями). Первая ступень включает все профилактические мероприятия и назначение лекарственных препаратов – слезозаменителей.
При легких клинических формах ССГ используются препараты низкой вязкости, при среднетяжелых и тяжелых – гелевые формы. При крайне тяжелом ксерозе показаны препараты низкой вязкости без консерванта [6].
Компоненты слезозаменителей и область их воздействия представлены в табл. 3.
Первыми предложенными препаратами для коррекции ССГ были солевые растворы. Их очевидный недостаток – узкая область воздействия (водный слой слезной пленки) и очень короткое время контакта с поверхностью глаза. Синтетические и естественные полимеры воздействуют, главным образом замещая водный слой слезной пленки.
Препараты гиалуроновой кислоты, относящиеся к третьему поколению слезозаменителей, появились на мировых фармацевтических рынках в 2000-х гг.
Гиалуроновая кислота характеризуется хорошими увлажняющими свойствами. За счет мукоадгезивных свойств гиалуроновой кислоты препараты на ее основе отличаются продолжительным периодом контакта с поверхностью глаза. Кроме того, гиалуроновая кислота обладает противовоспалительными и регенерирующими свойствами, ускоряет миграцию и адгезию эпителиальных клеток в область повреждения.
Полагают, что выраженные увлажняющие свойства глазных капель зависят от вязкости препарата. Чем выше вязкость, тем больше длительность контакта препарата с поверхностью глаза, увлажнение и стабильность слезной пленки. В то же время имеют место более медленное распределение препарата по поверхности глаза и затрудненное моргание. Понятно, что, чем выше концентрация препарата, тем больше ее вязкость. Вместе с тем высокие концентрации гиалуроновой кислоты в виде гелей хуже переносятся пациентами, а также могут вызвать дискомфорт при моргании и раздражение.
При легких клинических формах ССГ используют препараты низкой вязкости в виде растворов. Оптимальная концентрация действующего вещества при этом варьируется от 0,1 до 0,3%.
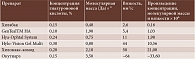
По мнению ряда авторов, защитные свойства препарата (связывание, удержание влаги, регенерация) в большей степени характеризует не вязкость препарата (тем более его концентрация), а произведение вязкости, концентрации и молекулярной массы. В таблице 4 представлены известные торговые наименования препаратов на основе гиалуроновой кислоты, их концентрация, молекулярная масса и вязкость.
Как видно из табл. 4, препарат Окутиарз имеет наибольшую молекулярную массу, что обеспечивает ему высокую вязкость при невысокой концентрации, и самое высокое значение произведения вязкости, концентрации и молекулярной массы. Благодаря этим свойствам препарат увлажняет и защищает роговицу и конъюнктиву [18, 19].
Другим важным свойством препаратов гиалуроновой кислоты является наличие консервантов, обеспечивающих сохранность основного действующего вещества. В то же время консерванты способны вызвать ряд осложнений. При тяжелых осложненных формах ССГ использование глазных капель с консервантами нецелесообразно или противопоказано.
Окутиарз не содержит консервантов. Многодозовый флакон оснащен устройством, обеспечивающим стерильность содержимого и отсутствие соприкосновения с кислородом. В то же время специальное дозирующее устройство гарантирует использование препарата длительное время – до двух лет в закрытой упаковке и до шести месяцев после вскрытия упаковки. Отметим, что глазные капли даже с консервантом не рекомендуется использовать в течение двух недель после вскрытия упаковки.
Режим дозирования Окутиарза – по одной капле от одного до четырех раз в день или по мере необходимости.
Окутиарз может быть показан лицам с недостаточностью водного слоя слезной пленки (например, с эпизодическими жалобами на сухость глаз, возникающими ближе к концу дня) или носителям контактных линз с небольшим стажем ношения, в случаях, когда липидный слой еще не изменен [20].
Некоторые из препаратов искусственной слезы содержат активные ингредиенты:
- природные мукополисахариды, декспантенол, поливиниловый спирт или витамины для стимуляции метаболических процессов в структурах глазной поверхности; глицерол, левокарнитин и эритритол – для осмопротекции эпителиальных клеток роговицы и конъюнктивы;
- трегалозу – для их устойчивости к дегидратации;
- поливинилпирролидон – для стимуляции выработки эндогенного интерферона и др.
Например, в состав препарата Стиллавит входят два мукополисахарида (натриевая соль гиалуроновой кислоты и хондроитина сульфат натрия) в сочетании со стимулятором регенерации декспантенолом. Показанием к назначению препаратов, содержащих указанные вещества, служит наличие сопутствующих ССГ патологических изменений роговицы и конъюнктивы [16].
Следует отметить, что не все препараты гиалуроновой кислоты способны восстанавливать липидный слой. Препарат Катионорм, разработанный на основе инновационных технологий Novasorb, характеризуется улучшенными биоадгезивными свойствами. Принцип такой технологии основан на электростатическом взаимодействии (притяжении) между положительно заряженными масляными наночастицами эмульсии лекарственного препарата Катионорм и отрицательно заряженной поверхностью глаза (гидролизованных муцинов). Это единственный в своем роде слезозаменитель, который одновременно воздействует на три ключевых звена порочного круга ССГ (недостаточность липидного слоя, гиперосмолярность, повреждение эпителия), эффективно устраняя клинические симптомы заболевания.
Катионорм имеет доказанное преимущество перед полимерными слезозаменителями и препаратами гиалуроновой кислоты и/или обеспечивает более быстрый клинический эффект [20–22]. Основным показанием к его назначению является коррекция дисфункции мейбомиевых желез при легких и умеренных формах ССГ [20].
Режим дозирования препарата Катионорм – по одной капле от одного до четырех раз в день или по мере необходимости. Многодозовый флакон с препаратом Катионорм оснащен устройством, обеспечивающим стерильность содержимого и отсутствие соприкосновения с кислородом.
Заключение
Основная задача врача общей практики – своевременная диагностика ССГ на ранних этапах, до развития осложнений, а также выявление причины заболевания.
Врач общей практики курирует пациентов с легкими формами ССГ. Он вправе самостоятельно назначать слезозаменители и проводить профилактические мероприятия. При установлении диагноза ССГ (или его высокой вероятности) врач общей практики направляет пациента к офтальмологу.
R.V. Gorenkov, MD, PhD, Prof., A.A. Ryabtseva, B.V. Agafonov, M.N. Dadasheva, N.A. Kovalchuk
I.M. Sechenov First Moscow State Medical University
Moscow Regional Research Clinical Institute
Contact person: Roman V. Gorenkov, rogorenkov@mail.ru
The article deals with the problems of dry eye syndrome from the position of a general practitioner. Presents activities that can be performed independently by a general practitioner at the stage of diagnosis, prevention and treatment of dry eye syndrome, as well as in what cases it is necessary to refer a patient to an ophthalmologist.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.