количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Медицинский форум
Современная фармакология на службе практического дерматолога
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Дерматовенерология и дерматокосметология" № 3
- Аннотация
- Статья
- Ссылки
Для эффективного лечения больных такими распространенными кожными заболеваниями, как атопический дерматит, псориаз, экзема и другие хронические дерматозы, необходимо применение современных сочетающихся между собой и взаимно дополняющих друг друга лекарственных средств наружной терапии. Этим разработкам, уже успешно применяемым в клинической практике, был посвящен сателлитный симпозиум, организованный компанией «Астеллас» в рамках XII Всероссийского съезда дерматовенерологов и косметологов.

Профессор Н.Г. Кочергин
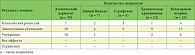
Таблица 1. Результаты лечения детей, страдающих хроническими дерматозами, препаратом Локоид

Профессор М.М. Кохан
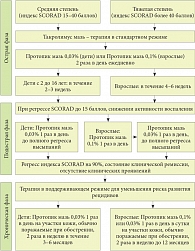
Рис. 1. Алгоритм применения мази Протопик 0,03% и 0,1% в этапной терапии больных АтД

Профессор А.Н. Хлебникова

Таблица 2. Состав и свойства Локобейз® Рипеа®
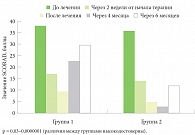
Рис. 2. Сравнение эффективности Локобейз® Рипеа® и крема Унны в комбинации со стандартной терапией при лечении АтД
Наружные формы кортикостероидов при атопическом дерматите: наука, практика и приверженность пациентов лечению
Открывая симпозиум, д.м.н., профессор кафедры кожных и венерических болезней лечебного факультета Первого МГМУ им. И.М. Сеченова Н.Г. КОЧЕРГИН отметил, что более 50% больных атопическим дерматитом (АтД) плохо привержены лечению.
По словам профессора Н.Г. Кочергина, приверженность лечению – достаточно серьезный и каждодневный аспект работы с пациентами, страдающими кожными заболеваниями. На первом месте (59%) среди факторов, которые сильнее всего ухудшают приверженность пациентов лечению, стоит необходимость частого применения лекарственного средства. На втором месте находятся временные затраты, связанные с приемом препарата. На третьем месте – неэффективность лечения в самом начале терапии, которая тоже отталкивает больных от ее продолжения. Низкая приверженность пациентов лечению существенным образом ухудшает результаты терапии, поэтому сегодня, по словам профессора Н.Г. Кочергина, мерам по повышению приверженности пациентов лечению уделяется большое внимание. Одним из способов мотивировать больного на продолжение лечения и точное следование рекомендациям является тесное общение врача и больного, более частое приглашение пациента на визиты, а также предоставление более четких терапевтических инструкций и беседы с больным о его заболевании.
Для лечения АтД применяются как системная терапия (антибиотики, антигистаминные препараты, средства биологической терапии и иммунотерапии, кортикостероиды, циклоспорин А, цитостатики), так и фототерапия и наружная терапия (ингибиторы кальциневрина, кортикостероиды, увлажняющие и ожиряющие средства). К высоконадежным (эффективность 60–100%) видам терапии АтД относятся фототерапия, применение циклоспорина А, наружных кортикостероидов, такролимуса или пимекролимуса.
При лечении АтД наружными средствами выбор схемы лечения определяется характеристиками заболевания, а также эффективностью и безопасностью терапии. По словам профессора Н.Г. Кочергина, разнообразие лекарственных форм позволяет врачу делать оптимальный выбор в самых разных случаях – при разной степени выраженности заболевания и при разной локализации процесса. Наружные кортикостероиды в форме мазей обладают более высокой активностью, чем в форме кремов или лосьонов. Кроме того, жирные мази, такие как парафиновая и вазелиновая, оказывают большее смягчающее действие на кожу, чем кремы. Эмульсии с низким содержанием липидов имеют более высокую косметическую приемлемость, чем средства с высоким содержанием жиров.
Фундаментом современной дерматологии, отметил докладчик, являются разнообразные стероиды. В настоящее время используется множество соединений этого класса. Особое место принадлежит гидрокортизона 17-бутирату (Локоиду®), который имеет достаточно много преимуществ по сравнению со многими другими стероидами, прежде всего это выражается высоким значением его терапевтического индекса, равного 2. Терапевтический индекс наружных стероидов, разработаный Немецким обществом дерматологов, позволяет оценить соотношение риска и пользы при использовании препарата. Он является частным от деления суммы баллов эффективности на сумму баллов безопасности. Максимально достижимое для существующих на сегодня стероидов значение этого индекса – 21.
Гидрокортизона 17-бутират – негалогенизированный кортикостероид для наружного применения, относящийся к сильнодействующим кортикостероидам (III класс по Европейской классификации активности). Он обладает высокой клинической эффективностью, сравнимой с действием галогенизированных кортикостероидов2, и характеризуется быстрым началом противовоспалительного действия3.
Локоид® характеризуется низким риском развития местных и системных аллергических реакций, может применяться на участках кожи с высокой абсорбцией (лицо, складки), а также на обширных участках зоны поражения4. Локоид® может применяться в течение длительного (до 1 месяца ежедневно) времени, кратность нанесения может составлять от 1 до 3 раз в день. У детей Локоид® можно применять с шестимесячного возраста5.
Что касается риска возникновения побочных эффектов, профессор Н.Г. Кочергин привел результаты специального исследования длительного применения Локоида, в котором приняли участие 485 пациентов с АтД средней тяжести и тяжелого течения. Мазь Локоид® наносилась 2 раза в день до купирования симптомов, продолжительность наблюдения составила 6 месяцев.
Установлено, что нежелательные явления, потребовавшие отмены лечения, наблюдались только у 9 пациентов (1,9%): экзема – у 1 пациента, атрофия кожи – у 2, контактный дерматит – у 1, отек – у 1, эксфолиативный дерматит – у 1, простой герпес – у 1, периферические сосудистые расстройства – у 1, инфекция кожи – у 16.
Установлено, что нежелательные явления, потребовавшие отмены лечения, наблюдались только у 9 пациентов (1,9%): экзема – у 1 пациента, атрофия кожи – у 2, контактный дерматит – у 1, отек – у 1, эксфолиативный дерматит – у 1, простой герпес – у 1, периферические сосудистые расстройства – у 1, инфекция кожи – у 16.
По данным исследования эффективности Локоида у детей7, проведенного в России в 2006 г., клиническая ремиссия и значительное улучшение наблюдались у ~80% пациентов (табл. 1).
Препарат Локоид® выпускается в нескольких лекарственных формах:
- мазь (100% жира);
- Липокрем® (70% жира);
- крем (30% жира);
- Крело® (15% жира).
Широкий спектр лекарственных форм Локоида позволяет использовать один и тот же препарат при разных степенях выраженности воспаления.
В тех случаях, когда дерматоз сопровождается сухостью кожи, удобен Липокрем®, содержащий большую массовую долю жира. Если имеет место острое воспаление на лице и в складках кожи, особенно сопровождающееся мокнутием, оптимальным вариантом будет Крело®, который по своим характеристикам приближается к лосьонам, но содержит небольшое количество жирового компонента. Если острое воспаление не сопровождается мокнутием, оптимальной формой будет крем.
Мазь Локоид®, основа которой содержит 100% жира, обладает наиболее выраженным окклюзионным эффектом. Высокое содержание липидной фазы оказывает определенное смягчающее действие на кожу и способствует более глубокому проникновению в нее действующего вещества. Локоид® в виде мази особенно эффективен при процессах, сопровождающихся сухостью кожи, лихенификацией и инфильтрацией. Кроме того, мазь Локоид® не содержит консервантов.
Что касается препарата Локоид Липокрем®, который содержит 30% воды и 70% жира и представляет собой уникальную лекарственную форму типа «жир в воде», то, как отметил профессор Н.Г. Кочергин, по своим лечебным характеристикам (увлажнению и восстановлению барьерной функции кожи) эта лекарственная форма близка к мази, но в то же время характеризуется и высокой косметической приверженностью (легко наносится, не оставляет пятен, легко смывается).
Согласно исследованию применения четырех топических глюкокортикостероидов, проведенному в США, эффективность гидрокортизона 17-бутирата (Локоид Липокрем®), флутиказона (Кутивейт), предникарбата (Дерматоп) и мометазона фуроата (Элоком) сопоставима, при этом косметическая приемлемость препарата Локоид Липокрем® была выше, чем остальных средств8.
Говоря о Локоид Крело®, докладчик отметил, что эта лекарственная форма содержит только 15% жира, остальное составляет водная основа (эмульсия «жир в воде»). Преимуществом этой формы препарата является его охлаждающее и успокаивающее действие, не вызвающее сухости кожи. Локоид Крело® содержит в своем составе пропиленгликоль и масло бурачника, которые обеспечивают увлажняющий и репаративный эффект. Данная лекарственная форма предназначена для использования на обширных поверхностях экссудативного поражения кожи и участках с волосяным покровом.
Профессор Н.Г. Кочергин привел данные многоцентрового рандомизированного простого слепого клинического исследования Локоид Крело® и лосьона бетаметазона дипропионата (Дипрозон) для лечения псориаза волосистой части головы. В рамках исследования Дипрозон получал 71 пациент, Локоид Крело® – 70 больных. Установлено, что эффективность лечения была сопоставимой в обеих группах, но побочные эффекты были отмечены у 29 пациентов из числа получавших Дипрозон и только у 7 из получавших Локоид®. При этом, подчеркнул профессор Н.Г. Кочергин, следует иметь в виду, что бетаметазона дипропионат относится к классу более активных препаратов, чем гидрокортизона 17-бутират9.
Подводя итог своего доклада, профессор Н.Г. Кочергин отметил, что рациональное применение наружных кортикостероидов должно быть основано на предпочтительном выборе препарата с высоким терапевтическим индексом, выборе оптимальной наружной формы с учетом остроты процесса и его локализации, кратковременном применении препарата до признаков заметного улучшения и последующей ротации с наружными нестероидными средствами. В этом случае сочетание наружных кортикостероидов с увлажняющими средствами обеспечит эффективное лечение больного и создаст благоприятные условия для повышения его приверженности лечению.
Топические ингибиторы кальциневрина: новые возможности длительного контроля атопического дерматита
Реальной альтернативой или дополнением к топическим глюкокортикостероидам являются топические ингибиторы кальциневрина. Эти препараты уже прочно вошли не только во взрослую, но и, прежде всего, в детскую практику. Именно этой группе препаратов был посвящен доклад руководителя научного клинического отдела ФГУ «Уральский НИИ дерматовенерологии и иммунопатологии» Росмедтехнологий (г. Екатеринбург), д.м.н., профессора М.М. КОХАН.
Согласно клиническим рекомендациям по атопическому дерматиту, которые были разработаны под эгидой Российского общества дерматовенерологов и косметологов в 2010 г., лечение АтД у взрослых и детей должно быть ступенчатым. На первой ступени лечения назначается базовая терапия, предполагающая применение смягчающих и увлажняющих средств. На второй ступени лечения, при легком и среднетяжелом течении АтД, назначается глюкокортикостероидная терапия наружными препаратами умеренной степени активности и/или топическими блокаторами кальциневрина. Топические блокаторы кальциневрина применяются и на третьей ступени лечения АтД (при среднетяжелом течении заболевания) наряду с глюкокортикостероидными препаратами наружного действия умеренной или высокой степени активности. При тяжелом течении АтД, на четвертой ступени лечения, применяется системная терапия иммуносупрессантами или цитостатиками либо фототерапия на фоне продолжения наружного лечения.
По словам профессора М.М. Кохан, опыт лечения АтД топическими ингибиторами кальциневрина сегодня есть уже практически у каждого врача. Уже больше года в России и более 10 лет во всем мире успешно применяется препарат Протопик®, представляющий собой такролимус в форме моногидрата. Для лечения взрослых пациентов используется мазь наружного применения, содержащая 0,1% действующего вещества, для лечения детей в возрасте от 2 до 16 лет – мазь наружного применения, содержащая 0,03% такролимуса. Протопик® (такролимус) – препарат, оказывающий противовоспалительное действие, селективный ингибитор синтеза и высвобождения медиаторов воспаления, селективно воздействующий на иммунные механизмы формирования АтД. Показаниями к его применению служат АтД средней степени тяжести, а также тяжелые формы АтД в случае недостаточного ответа пациента на традиционную терапию или при наличии противопоказаний к ее назначению.
Профессор М.М. Кохан подчеркнула, что к Протопику неприменимы термины «иммуносупрессия» и «иммунодепрессия». Такролимус – это противовоспалительный препарат, селективно ингибирующий именно воспалительную активность.
По словам докладчика, Протопик® доказательно предоставляет врачу новые возможности эффективной терапии АтД. Он является препаратом 1-й линии терапии при локализации процесса на лице и в других чувствительных зонах, а также у пациентов, нечувствительных к терапии топическими глюкокортикостероидами, или при наличии рисков их применения. Клиническая эффективность такролимуса соответствует эффективности топических глюкокортикостероидов III класса по Европейской классификации активности, то есть сильных, при этом препарат не вызывает побочных эффектов, характерных для топических глюкокортикостероидов. Профессор М.М. Кохан особо подчеркнула безопасность применения такролимуса, отметив, что в инструкциях по медицинскому применению этого препарата он разрешен для использования с целью предотвращения обострений и удлинения периода ремиссий (2 раза в неделю). Это особенно важно, поскольку, по словам докладчика, врачи зачастую пока еще не привыкли применять препараты вне обострения АтД, в малой дозе для удлинения ремиссии.
Говоря о механизме действия такролимуса, профессор М.М. Кохан отметила, что препарат ингибирует активацию, пролиферацию Т-клеток (Т-лимфоцитов), которые и являются морфологическим субстратом АтД в коже. Мазь Протопик подавляет продукцию провоспалительных цитокинов, в том числе главного – интерлейкина-2, который является инициатором всего атопического иммунного или цитокинного каскада. Препарат снижает экспрессию рецепторов на дендритных клетках и клетках Лангерганса, что тоже в самом начале подавляет аллергическое воспаление. Кроме того, отметила докладчик, препарат ингибирует высвобождение гистамина из тучных клеток, а именно гистамин и другие цитокины, которые «связаны» и «слеплены» из гистаминов, обладают выраженным влиянием на активацию кожного зуда. Таким образом, топическое применение такролимуса снижает выраженность зуда и воспаления и в эпидермисе, и в дерме.
Изучение патоморфологии и функциональных свойств кожи у больных АтД показало, что в пораженной коже есть определенная выраженность провоспалительных или воспалительных феноменов. Кроме того, было установлено, что кожа больного АтД в зоне поражения, которая клинически практически здорова на вид, тоже обнаруживает и патоморфологические, и иммунологические изменения. Таким образом, при АтД имеется субклиническое, перманентное, не видимое глазом воспаление кожи, которое присутствует всегда10, 11. Именно это субклиническое воспаление кожи является основой того, что при воздействии триггера у больного очень быстро возникает очередное обострение процесса. Из этих теоретических выкладок, конечно, сразу возникла идея пробовать каким-то образом уменьшить это субклиническое воспаление кожи. Такие попытки начали предприниматься на рубеже 1980–1990-х гг., однако эти исследования не нашли широкого отклика в клинической практике. Ситуация изменилась с появлением такролимуса и его применением в качестве агента, поддерживающего клиническую ремиссию. Сегодня, по словам профессора М.М. Кохан, абсолютно достоверно показано, что именно такролимус в режиме поддерживающего лечения способен снижать субклиническое воспаление кожи, способствуя пролонгированию клинической ремиссии12.
На данный момент разработана тактика «проактивного» подхода, при котором больному назначается активное лечение в период обострения, а в период ремиссии – малодозная щадящая поддерживающая терапия противовоспалительными агентами на фоне ухода за кожей.
Что касается безопасности применения такролимуса, докладчик особо отметила, что его применение при терапии АтД хорошо переносится больными как при кратковременной, так и при долгосрочной терапии. Нежелательные побочные явления носят, как правило, местный характер (преходящее чувство жжения, зуд и эритема в месте нанесения препарата), обычно имеют легкую или среднюю степень выраженности, разрешаются в течение недели и редко требуют отмены препарата.
По словам профессора М.М. Кохан, в Уральском НИИ дерматовенерологии и иммунопатологии Росмедтехнологий осуществляется Наблюдательная программа контроля эффективности и переносимости препарата Протопик (такролимус) мазь 0,1% и 0,03% у взрослых и детей, больных АтД среднетяжелого и тяжелого течения. В исследование вошло 38 пациентов, из которых 18 – дети в возрасте от 2 до 16 лет и 20 – взрослые (18–35 лет). Все пациенты страдали АтД в течение длительного времени, с частыми обострениями, несмотря на проводимую стандартную терапию, в том числе топическими глюкокортикостероидами. В ходе исследования больные получали системную терапию без применения системных глюкокортикостероидов, иммунодепрессантов и фототерапии. Наружно больные получали лечение такролимусом в виде мази в дозировке, соответствующей возрасту. Результаты лечения были положительными.
Негативное влияние АтД на качество жизни пациентов после 28 дней активной терапии Протопиком значительно уменьшилось: произошло снижение дерматологического индекса качества жизни (ДИКЖ) у детей с 18,1 до 4,8 ± 1,2 балла, у взрослых – с 20,2 до 4,7 ± 1,0 балла.
Индекс SCORAD у детей и взрослых снижался в ходе активной терапии и имел тенденцию к дальнейшему снижению в течение периода поддерживающего лечения, общее снижение его у детей к концу терапии составило 87,4 ± 3,3% от исходного значения, у взрослых – 81,3 ± 1,5%.
В итоге активная терапия детей с АтД мазью Протопик 0,03% 2 раза в день в течение до 28 дней привела к клинической ремиссии и значительному улучшению состояния больного в 88,9% случаев, а поддерживающая терапия помогла сохранить это состояние после окончания курса.
Активная терапия взрослых с АтД мазью Протопик® 0,1% 2 раза в день в течение до 28–40 дней привела к клинической ремиссии и значительному улучшению состояния больного в 75,0% случаев, а поддерживающая терапия помогла довести это число до 84,2%.
Схема применения препарата Протопик® у детей и взрослых приведена на рисунке 1.
Необходимость проведения длительного поддерживающего лечения больных АтД средней и тяжелой степени обусловлена субклиническим воспалением кожи, определяющим риск обострений. На сегодня, по словам профессора М.М. Кохан, лучший препарат для поддерживающей терапии – это мазь Протопик® для детей (0,03%) и взрослых (0,1%). Эта терапия эффективна и безопасна и открывает путь к длительному поддержанию клинической ремиссии, что крайне важно и для больного, и для членов его семьи, и для врачей-дерматологов.
Увлажняющие средства в комбинированной терапии хронических дерматозов
Доклад профессора кафедры кожных и венерических болезней Первого МГМУ им. И.М. Сеченова, д.м.н. А.Н. ХЛЕБНИКОВОЙ был посвящен одной из важнейших функций кожи – функции эпидермального барьера. Эпидермальный барьер, прежде всего, предотвращает проникновение в организм микроорганизмов, ирритантов, токсинов и антигенов. Кроме того, он препятствует трансэпидермальной потере жидкости, то есть пересушиванию и самой кожи, и всего организма в целом. Еще одна роль эпидермального барьера – поддержание оптимального уровня pH на поверхности кожи.
В реализации функции эпидермального барьера основную роль играет роговой слой кожи, который состоит из корнеоцитов (кератиноцитов) и соединяющих их липидной прослойки и корнеодесмосом, располагающихся между клетками. Если разрушается какой-либо из этих компонентов, образующих роговой слой, то происходит и нарушение проницаемости и защитных свойств эпидермального барьера. Если изменяются кератиноциты, то нарушается их структура, функциональная активность и дифференцировка. Если нарушается десквамация, то есть отшелушивание кератиноцитов, если изменяется качественный и количественный состав липидов рогового слоя, который образует липидную прослойку, изменяется и состав компонентов, входящих в естественный увлажняющий фактор, а также уровень pH на поверхности кожи.
Профессор А.Н. Хлебникова уделила особое внимание механизму десквамации кератиноцитов. Поскольку эти клетки соединены между собой корнеодесмосомами, когда происходит процесс отшелушивания, очень важное значение имеют два момента. С одной стороны, это ферменты, которые вызывают лизис десмосом и собственно десквамацию. С другой стороны, важную роль играют ингибиторы этих ферментов, то есть если у здорового человека десквамация чуть-чуть повышается, тут же начинают работать ингибиторы и процесс уравновешивается.
Липидная прослойка – также очень важный компонент эпидермального барьера. Липиды синтезируются в зернистом слое эпидермиса (ламеллярные тельца), затем происходит их выталкивание в верхние слои эпидермиса, и уже непосредственно в роговом слое ламеллярные гранулы реорганизуются и формируется водонепроницаемая липидная прослойка. По словам профессора А.Н. Хлебниковой, очень важно помнить, что липидная прослойка состоит из церамидов, холестерина и свободных жирных кислот, их правильное соотношение таково: примерно 40% приходится на церамиды, 25% – на холестерин и остальное – на свободные жирные кислоты. Только в этом случае липидная прослойка функционально активна и выполняет все свои функции: предотвращает избыточную потерю воды; поддерживает определенную степень гидратации эпидермиса, обеспечивая его функциональные свойства и здоровый внешний вид; препятствует проникновению через кожу в организм водорастворимых веществ.
Если говорить об уровне pH на поверхности кожи, то, как заметила докладчик, он тоже имеет очень важное значение для функционирования рогового слоя как эпидермального барьера. Причина заключается в том, что в норме на поверхности кожи слабокислая среда (pH 4,5–5,3). Если уровень pH изменяется, особенно в щелочную сторону, что часто встречается при различных заболеваниях, то десквамация корнеоцитов резко усиливается, нарушается процесс формирования ламеллярных телец, эпидермальный барьер истончается, вследствие чего увеличивается трансэпидермальная потеря жидкости.
В результате нарушения функции эпидермального барьера наступает состояние сухости кожи – ксероз. Причинами, которые его вызывают, могут быть наследственные и врожденные факторы, эндокринные и метаболические нарушения (диабет, болезни почек, кардиоваскулярные заболевания, нарушения микроциркуляции), старение кожи, климатические факторы (инсоляция, сухой климат), неадекватный водный гигиенический режим, частое использование неадаптированных моющих средств, а также хронические дерматозы.
К хроническим дерматозам, вызывающим нарушение эпидермального барьера и приводящим к состоянию ксероза или сухости, относятся АтД, экзема, контактный дерматит, псориаз, ихтиоз и красный волосяной лишай. Ведущими компонентами, вызывающими нарушение функции эпидермального барьера у больных этими заболеваниями, являются нарушение дифференцировки кератиноцитов и нарушение липидной прослойки рогового слоя.
Для преодоления сухости кожи и ксероза, прежде всего, необходимо восстановление липидной прослойки, а также создание окклюзии на поверхности кожи (масла, воски), заместительная терапия компонентами натурального увлажняющего фактора (мочевина, аминокислоты, молочная кислота), применение гигроскопичных средств (глицерин, гиалуроновая кислота, пропиленгликоль), которые дополнительно «притягивают» к себе воду, а также активация синтеза аквапоринов.
С этой целью используются увлажняющие средства. Основное требование, которому они должны отвечать, – это способность быстро и эффективно устранять клинические проявления ксероза, обеспечивать регидратацию рогового слоя эпидермиса, восстанавливать эпидермальный барьер. Они должны быть приемлемы с косметической точки зрения, достаточно удобны в применении, иметь минимальную кратность нанесения. Особенно важно, по словам профессора А.Н. Хлебниковой, чтобы увлажняющие средства, если это возможно, предупреждали обострения хронических заболеваний и уменьшали потребность в средствах активной терапии, в частности топических стероидах или топических ингибиторах кальциневрина.
На сегодняшний день все увлажняющие средства, как правило, представляют собой эмульсии типа «жиры в воде» и «вода в жирах». Основными компонентами увлажняющих средств являются пленкообразующие вещества (пчелиный воск, карнаубский воск), ланолин, парафин, вазелин; влагоудерживающие компоненты (глицерин, спирты, пантенол, мочевина, молочная и гликолевая кислоты), липиды, растительные и животные жиры (холестерин, триглицериды, жирные кислоты), растительные добавки, антиоксиданты, консерванты, отдушки и красители.
Как же действуют все эти компоненты? Первый этап – немедленное (в течение < 1 ч) снижение потерь воды за счет окклюзионных свойств увлажняющего средства. Второй этап – непосредственное восстановление липидной прослойки: проникновение в роговой слой и восполнение недостающих липидов. На третьем этапе возможного действия увлажняющих средств липиды проникают в глубокие слои эпидермиса, вплоть до зернистого слоя, встраиваются в состав ламеллярных телец и участвуют в синтезе липидов.
Препарат Локобейз® Рипеа® относится к увлажняющим средствам. Это эмульсия типа «вода в жирах» с очень высоким содержанием липидов (до 63%). Состав препарата и вклад компонентов в его свойства представлены в таблице 2.
На сегодняшний день на рынке существует очень много увлажняющих средств, каждое из которых выполняют свою задачу и функцию. Многие из них содержат компоненты, оказывающее негативное побочное действие. Это ланолин, способный выступать как сенсибилизатор, декспантенол, усиливающий пролиферацию кератиноцитов, которая и без того усилена при АтД, мочевина, способная вызвать реактивное воспаление, консерванты, раздражающие кожу, парабены, вызывающие появление пигментных пятен и фотостарение кожи. Локобейз® Рипеа® не содержит этих компонентов.
Эффективность Локобейз® Рипеа® доказана в эксперименте. По словам профессора А.Н. Хлебниковой, по эффективности этого препарата собрана очень большая доказательная база, в частности, по его применению как при атопическом дерматите, так и при других заболеваниях.
Докладчик особо отметила, что такие проявления АтД, как сухость кожи, шелушение и трещины, компенсируются Локобейз® Рипеа® независимо от того, применяются ли топические стероиды или нет.
Получены положительные результаты использования Локобейз® Рипеа® при лечении АтД у детей – установлено большее снижение индекса SCORAD при применении препаратов Локоид® + Локобейз® Рипеа® по сравнению с терапией Локоид® + крем Унны (на 21-й день терапии – 2,5 против 5,9 соответственно)13.
Убедительно и исследование, проведенное Ю.Н. Перламутровым и соавт., в котором приняли участие 112 больных АтД легкого и среднетяжелого течения14. Больные были рандомизированы в две группы. Первая группа получала стандартную терапию (топические глюкокортикостероиды, антигистаминные и десенсибилизирующие препараты) + крем Унны 2 раза в сутки в течение 4 месяцев. Вторая группа больных получала стандартную терапию в сочетании с Локобейз® Рипеа® 1 раз в сутки в течение 4 месяцев.
На рис. 2 приведены результаты лечения.
Относительно результатов на сроке шесть месяцев после лечения докладчик обратила внимание аудитории на то, что после 4 месяцев стандартной терапии, когда больные атопическим дерматитом уже не получали глюкокортикостероидов, поддерживающая терапия Локобейз® Рипеа® сохранялась. В итоге обострение АтД во второй группе наступало значительно реже, чем в первой, где больные не получали эту поддерживающую терапию.
Применение Локобейз® Рипеа® эффективно и в комплексной терапии хронической экземы15 – препарат дает наилучшие результаты по восстановлению гидратации рогового слоя эпидермиса у пациентов и резкое снижение трансэпидермальной потери жидкости на фоне терапии.
Применение Локобейз® Рипеа® в комплексной терапии псориаза16 существенно уменьшает сухость кожи и чувство стягивания, а использование при лечении ацетритином красного волосяного лишая Девержи17 отмечали рост эластичности и увлажненности кожи пациентов, а также снижение ее сухости и стянутости.
Таким образом, завершила свое выступление профессор А.Н. Хлебникова, для восстановления функции эпидермального барьера при АтД и заболеваниях кожи, сопровождающихся ксерозом, целесообразно использовать крем Локобейз® Рипеа®. При обострениях АтД он применяется в комбинации с топическими стероидами. В период ремиссии или при минимальных проявлениях АтД крем Локобейз® Рипеа® назначают в качестве монотерапии. Он также может применяться в качестве средства профилактического ухода у людей с сухой кожей, подверженных каким-либо неблагоприятным воздействиям.
Локобейз® Рипеа® имеет высокое содержание липидов, при этом липиды находятся в идеальном соотношении, приближенном к таковому в здоровой коже, а наличие в креме наночастиц парафина обеспечивает проникновение этих липидов до зернистого слоя эпидермиса. Крем можно применять 1 раз в сутки.
Заключение
Современная стратегия применения средств наружной терапии дерматозов базируется на новых чрезвычайно перспективных препаратах, уже нашедших применение и заслуживших высокую оценку врачей-практиков. Одним из таких препаратов является Протопик®. Кроме того, современная терапия немыслима без применения эмолентов – средств, которые восполняют липидный спектр эпидермиса и имеют чрезвычайно важное значение для лечения и долгосрочной профилактики распространенных, в том числе зудящих, дерматозов.
1. AWMF-Leitlinien-Register № 013/034.
2. Falk E.S. et al. // J. Dtsch Dermatol. Ges. 1994. Vol. 42. № 7. P. 744, 747–750.
3. Piérard-Franchimont C., Willemaers V., Fraiture A.L. et al. Squamometry in seborrheic dermatitis // Int. J. Dermatol. 1999. Vol. 38. № 9. P. 712–715.
4. Хамаганова И.В. // Клиническая дерматология и венерология. 2007. № 3. C. 87–89.
5. Инструкция по медицинскому применению мази Локоид®.
6. Reitamo S. et al. A 4-year follow-up study of atopic dermatitis therapy with 0.1% tacrolimus ointment in children and adult patients // Br. J. Dermatol. 2008. Vol. 159. № 4. P. 942–951.
7. Короткий Н.Г., Тихомиров А.А., Гамаюнов Б.Н. Локоид в терапии хронических воспалительных заболеваний кожи у детей // Педиатрия. 2006. № 3. С. 2–4.
8. Fowler J.F. Jr., Fransway A.F., Jackson J.M. et al. Hydrocortisone butyrate 0.1% cream in the treatment of chronic dermatitis // Cutis. 2005. Vol. 75. № 2. P. 125–131.
9. De Cuyper C., Degreef H.J., de la Brassine M. et al. // J. Eur. Acad. Dermatol. Venereol. 1995. Vol. 5. Suppl. 1. P. S104–S105.
10. Proksch E., Fölster-Holst R., Jensen J.M. Skin barrier function, epidermal proliferation and differentiation in eczema // J. Dermatol. Sci. 2006. Vol. 43. № 3. P. 159–169.
11. Wollenberg A., Bieber T. Proactive therapy of atopic dermatitis – an emerging concept // Allergy. 2009. Vol. 64. № 2. P. 276–278.
12. Wollenberg A., Reitamo S., Girolomoni G. et al. Proactive treatment of atopic dermatitis in adults with 0.1% tacrolimus ointment // Allergy. 2008. Vol. 63. № 7. P. 742–750.
13. Тихомиров А.А., Гамаюнов В.Н., Короткий Н.Г. Крем Локобейз® Рипеа® в наружной терапии атопического дерматита у детей // Вопросы педиатрии. 2009. № 4. С. 21–25.
14. Перламутров Ю.Н., Мнацаканова Б.Ю., Ольховская К.Б. Преимущества применения современных эмолиентов в комплексной терапии атопического дерматита // Российский аллергологический журнал. 2009. № 6. С. 54–60.
15. Джорджиева О.В., Корсунская И.М., Багаева М.И. Опыт наружного лечения экземы кистей // Клиническая дерматология и венерология. 2011. № 4. С. 105–108.
16. Горланов И.А., Леина Л.М., Милявская И.Р., Куликова С.Ю. Опыт применения 0,1% мази гидрокортизона-17-бутирата в лечении псориаза у детей // Клиническая дерматология и венерология. 2010. № 6. C. 105–109.
17. Хлебникова А.Н. Увлажняющие средства в терапии хронических дерматозов // Клиническая дерматология и венерология. 2010. № 4. С. 32–39.
Новости на тему
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.