Терапия пациентов с розацеа, осложненным демодекозом
- Аннотация
- Статья
- Ссылки
Возбудителем демодекоза является клещ железница. В настоящее время из 65 видов и нескольких подвидов данного клеща у людей выявлено два: Demodex folliculorum и Demodex brevis. D. folliculorum впервые был идентифицирован в 1841 г., D. brevis – в 1963 г. Первый вид более распространенный. Местом обитания клеща являются волосяные фолликулы, сальные железы, мейбомиевы железы. D. brevis чаще встречается на коже туловища. Как правило, D. folliculorum обнаруживается в верхней части пилосебационного канала (≤ 5 организмов/см2), D. brevis – в сальных железах и протоках. Источником питания клещей служит кожное сало.
По данным разных авторов, носителями железницы являются 55–100% населения. Клинические проявления такого носительства могут отсутствовать. Так, Н.И. Сюч (2004) установила носительство паразита у 89% больных. В возрасте 30–44 лет заболевание выявляется у 42,6% обследуемых (средний возраст женщин – 44,5 ± 2 года, мужчин – 38,3 ± 5,4 года) [1]. Носительство клеща у здоровых лиц в разные возрастные периоды составляет 19,3–61,2% [2]. У младенцев и детей из-за низкой выработки кожного сала колонизация Demodex недостаточна. У подростков и лиц молодого возраста также отмечается низкая распространенность клеща. Она увеличивается в популяции от 20 до 60 лет и остается стабильной по достижении 80 лет [3].
У мужчин распространенность клеща выше, чем у женщин (23 против 13%). Кроме того, у мужчин чаще выявляется D. brevis (23 против 9% соответственно).
Поскольку клещ Demodex обнаруживается на здоровой коже, его можно считать условно патогенным паразитом. В нормальных условиях он находится в пределах базальной мембраны эпидермиса [4].
Цикл развития Demodex в коже длится 15 дней. Оплодотворенная самка откладывает яйца ромбовидной формы в устье фолликула. Оптимальная температура для развития клеща – 30–40 °С. При 14 °С наступает оцепенение, при 52 °С – гибель. В воде клещ может жить до 25 дней, в сухом воздухе – только полтора дня. Самыми благоприятными питательными средами для него являются растительное масло, жир, вазелин [5].
Вне хозяина клещ не размножается [6], но сохраняет жизнеспособность до девяти дней в условиях темноты, постоянной влажности и комнатной температуры.
Заражение происходит непосредственно от человека (носителя или больного) или опосредованно – через нательное или постельное белье. Не исключается возможность заражения от домашних животных.
Под влиянием определенных факторов клещи могут стать патогенными организмами. Речь, в частности, идет о нарушении функции сальных желез и изменении состава кожного сала, заболеваниях желудочно-кишечного тракта, печени, нервной системы, нарушении функции эндокринных желез, длительном применении топических глюкокортикостероидов [7]. Изменение соотношения условно патогенной флоры кожи также может служить пусковым механизмом развития демодекоза [8]. D. folliculorum может участвовать в развитии заболевания, если его численность превышает 5 организмов/см2 [9].
В настоящее время различают две формы демодекоза. Первичный демодекоз развивается на внешне не измененной коже. Вторичный демодекоз – осложнение основного заболевания (розацеа, периорального дерматита и др.) [4]. Обычно наблюдается сочетанное течение заболевания.
Объективные признаки демодекоза сопровождаются зудом, жжением, незначительной болезненностью в области высыпаний, ощущением стянутости кожи, уменьшением ее эластичности и мягкости [10].
Диагноз ставится на основании клинической картины и обнаружения клещей в содержимом пустул, секрете сальных желез, соскобе и чешуйках из очагов поражения [7]. Важно не только установить наличие клещей, но и определить их количество [4].
Вопрос о роли клещей Demodex в развитии различных заболеваний кожи и слизистых оболочек, в том числе розацеа, остается дискутабельным [11, 12]. Результаты проведенных исследований продемонстрировали более высокую численность клещей на 1 см2 у пациентов с розовыми угрями [13] по сравнению с больными себорейным дерматитом и акне.
На поверхности клещей Demodex выявлены бактерии Bacillus oleronius, способные стимулировать воспалительную реакцию и рост бактерий Streptococcus и Staphylococcus. В результате создаются благоприятные условия для их размножения [14]. Клещи под воздействием различных факторов начинают активно размножаться, разрушая эпителий фолликулов и проникая в дерму. Как следствие, запускается воспалительная реакция и усугубляется течение дерматозов [15, 16].
Лечение демодекоза
Терапия демодекоза должна быть поэтапной. Одним из первых этапов является проведение санитарно-гигиенических мероприятий [17].
При выборе медикаментозной терапии необходимо учитывать клиническую картину заболевания, вид клещей, их количество, а также наличие сопутствующей патологии (розацеа, периоральный дерматит, угри и др.).
Для воздействия на клещей Demodex применяются акарицидные средства, к которым относятся производные нитроимидазольной группы.
Особенности строения покровов клещей обусловливают необходимость длительных курсов антипаразитарной терапии и выбора препаратов, имеющих минимальный размер молекул.
В схему лечения также необходимо включать симптоматические, противовоспалительные, антибактериальные, десенсибилизирующие препараты.
Гель Демотен
Демодекоз редко протекает как самостоятельное заболевание, поэтому создание средств для лечения осложненных демодекозом патологий кожи и ухода за такой кожей остается актуальным.
Недавно на фармацевтическом рынке появилось новое средство – гель Демотен. В его состав входят сера, гиалуроновая кислота, сок алоэ вера, поливинилпирролидон.
Сера обладает антисептическим, антипаразитарным, противовоспалительным эффектами и способствует нормализации пролиферации клеток эпидермиса.
Гиалуроновая кислота увлажняет кожу, повышает ее упругость, стимулирует обновление эпидермиса.
Сок алоэ вера содержит множество биологически активных веществ. Это простые сахара, полисахариды, аминокислоты, ферменты, минералы, органические кислоты, комплекс витаминов А, С, Е. Включение сока алоэ вера в состав геля позволяет улучшить состояние кожи, способствует регенерации клеток, обеспечивает антисептический эффект. Поливинилпирролидон, обладающий сорбирующим и дезинтоксикационным действием, обеспечивает эффективное очищение кожи.
Опыт применения
Под нашим наблюдением находилось 23 пациента (11 мужчин и 12 женщин): 14 пациентов с папуло-пустулезной формой розацеа, девять – с эритематозной формой розацеа. Возраст больных – от 39 до 67 лет.
Пациентов разделили на четыре группы. Первую составили четыре пациента с эритематозным розацеа, получавшие только базисную терапию, вторую – пять пациентов с тем же диагнозом, получавшие помимо базисной терапии сопровождающую терапию, третью – пять пациентов с папуло-пустулезным розацеа на базисной терапии, четвертую – девять пациентов с аналогичным диагнозом на базисной и сопровождающей терапии.
Всем пациентам проводилось лабораторное исследование на наличие клеща D. folliculorum. Обнаружено от шести до десяти особей в препарате.
Комплексная терапия эритематозного розацеа предполагала применение азелаиновой кислоты в форме геля или метронидазола в форме геля один-два раза в день в зависимости от выраженности клинических симптомов. В качестве сопровождающей терапии использовали гель Демотен два раза в сутки (утром и вечером).
Терапия папуло-пустулезной формы розацеа на первом этапе включала использование системных (антибиотик доксициклин в дозе 100 мг два раза в сутки в течение десяти дней) и топических (антипаразитарный препарат метронидазол гель один-два раза в день и гель Демотен) средств. Гель Демотен наносили через 15–20 минут после метронидазола.
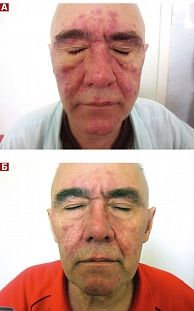
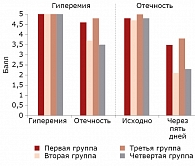
Через три – пять дней от начала терапии степень выраженности кожных проявлений значительно уменьшилась у пациентов второй и четвертой групп. В частности, снизились гиперемия, отечность, зуд (рис. 1). Динамика клинических проявлений гиперемии и отечности на фоне терапии в четырех группах представлена на рис. 2.
На втором этапе терапии все пациенты четвертой группы продолжили применять гель Демотен.
Повторное лабораторное исследование на наличие клеща Demodex, проведенное через десять дней от начала лечения, показало уменьшение количества особей в препарате до одной – трех.
В течение двух месяцев наблюдения обострений заболевания не зафиксировано.
Учитывая, что в терапии не применялись сильные антипаразитарные средства и количество клещей в препаратах сокращалось, можно сделать вывод о стойком антипаразитарном эффекте геля Демотен.
Заключение
Использование геля Демотен в комплексной терапии розацеа, осложненного демодекозом, позволяет быстрее добиться положительной динамики. Данный препарат может назначаться длительно при разных формах розацеа, что увеличивает межрецидивный период.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.