Алкогольная болезнь печени: диагностика и лечение в многопрофильном стационаре
- Аннотация
- Статья
- Ссылки
- English


Под алкогольной болезнью печени (АБП) понимают различные нарушения структуры и функциональной способности печени, вызванные длительным и систематическим употреблением алкогольных напитков.
Основная причина развития АБП – хроническая интоксикация алкоголем. Для здорового мужчины (по состоянию печени) безопасной ежедневной дозой считается 30 мл этанола, для женщины – 20 мл. Явно токсическими признаны дозы свыше 50–60 мл этанола в день, циррогенными – 80 мл и более. Такие дозы при длительном потреблении вызывают развитие алкогольного цирроза печени у 10–15% лиц, употребляющих алкоголь [1–5].
Несмотря на очевидный прогресс в лечении АБП, смертность остается высокой [6–8]. Больные с АБП не верят в гепатотоксичность алкоголя, и несоблюдение режима абстиненции даже в стационаре становится частой причиной инкурабельности или низкой курабельности осложнений и высокой активности патологического процесса [9].
В отличие, например, от вирусных гепатитов алкогольное поражение печени не имеет специфических маркеров и требует комплексного подхода к диагностике [10, 11].
Важнейшей задачей диагностики АБП является сбор анамнеза, поскольку пациентов, которые не скрывают свое пристрастие к алкоголю, всего около 25–27%. Обычно при контакте с врачом больные преуменьшают суточную дозу выпитого алкоголя в 3–4 раза [12–14].
В помощь практикующим врачам для определения алкогольной этиологии заболевания разработаны различные опросники: CAGE (‘Cut down, Annoyed, Guilty, Eye-opener’ – краткий опросник из 4 пунктов об отношении к алкоголю и потребности в нем), ВОЗ-тест (идентификация расстройств, связанных с употреблением алкоголя), анкета ПАС (постинтоксикационный алкогольный синдром) [15–19].
Согласно клинико-морфологической классификации АБП подразделяется на стеатоз, гепатит и цирроз.
Стеатоз (стеатогепатоз) – почти обязательный «атрибут» АБП. Выявляется более чем у 90% больных, употребляющих гепатотоксические дозы алкоголя. Стеатоз при АБП протекает бессимптомно и обнаруживается обычно при обследовании. Иногда пациенты отмечают дискомфорт в правом подреберье, снижение аппетита, тошноту. При объективном обследовании наблюдается увеличение печени. Лабораторные показатели, как правило, в пределах физиологической нормы, при УЗИ отмечается характерная гиперэхогенная структура паренхимы печени.
Надо учитывать, что стеатоз печени может быть обусловлен и другими причинами, такими как ожирение, дислипидемия, сахарный диабет 2 типа, прием ряда лекарственных препаратов. Эти факторы относятся к неалкогольной жировой болезни печени.
Лечебные рекомендации сводятся к нормализации образа жизни. Это означает отказ от употребления алкоголя, приведение в норму росто-весовых характеристик, стабилизацию углеводного и жирового обмена. В этом случае лекарственные препараты и биологические добавки не назначаются.
Алкогольный гепатит в литературе подразделяют на острый и хронический. Однако в настоящее время все чаще его классифицируют по степени тяжести – легкий, средний и тяжелый.
Алкогольный гепатит тяжелой степени обычно развивается после истинного запоя, часто у больных с уже имеющимся циррозом печени, что усугубляет симптоматику и значительно ухудшает прогноз. Повышается риск летального исхода, прогрессирует фоновое хроническое поражение печени. Для врача важно своевременно распознать тяжелый алкогольный гепатит, правильно сформулировать диагноз и назначить адекватное лечение. Для описания печеночной недостаточности при тяжелом алкогольном гепатите в зарубежной литературе часто используют термин ‘acute on chronic’. Под ним следует понимать остро развивающуюся гепатодепрессию на фоне хронической недостаточности функции печени [11, 20].
Жестких диагностических критериев тяжелого алкогольного гепатита не разработано. По данным H. Tilg и A. Kaser, характерными симптомами являются лихорадка, гепатомегалия, желтуха, анорексия, коагулопатия, энцефалопатия, лейкоцитоз, преобладание активности аспартатаминотрансферазы над активностью аланинаминотрансферазы более чем в 1,5–2 раза [21].
Состояние пациентов быстро ухудшается по сравнению с исходным, имеет место длительный алкогольный анамнез. Общий стаж злоупотребления алкогольными напитками у таких больных – 10 лет и более.
Для определения тяжести гепатита и ближайшего жизненного прогноза часто используют индекс Мэддрей (Maddrey Score) (ИМ), рассчитываемый по формуле:
ИМ = 4,6 × (ПВ в секундах - ПВ контроль в секундах) + билирубин (мг/дл),
где ПВ – протромбиновое время.
При ИМ > 32 вероятность летального исхода в течение ближайшего месяца (текущая госпитализация) превышает 50% [22]. При появлении или увеличении печеночной энцефалопатии алкогольный гепатит следует рассматривать как тяжелый.
Основными причинами летального исхода являются прогрессирующая печеночная недостаточность, кровотечение из варикозно-расширенных вен пищевода (ВРВП), бактериальные инфекции (спонтанный бактериальный перитонит, пневмония, урогенный сепсис и др.), гепаторенальный синдром.
Лечение алкогольного гепатита должно быть индивидуальным и комплексным с учетом тяжести состояния пациента и потенциального риска развития осложнений. Особое значение придается своевременной коррекции трофологического статуса. Эндогенная нутритивная недостаточность, обусловленная снижением запасов гликогена в печени, усугубляется экзогенным истощением больных, восполняющих энергетический дефицит пустыми алкогольными калориями в условиях повышенной потребности в питательных веществах, витаминах и микроэлементах. Очень важно, чтобы в организм поступало необходимое количество питательных веществ. Энергетическая ценность диеты должна быть не менее 2000 ккал в сутки с содержанием белка 1 г на 1 кг массы тела и достаточным количеством витаминов, особенно группы В, и фолиевой кислоты, дефицит которых наблюдается у лиц, пристрастных к алкоголю. При анорексии применяется энтеральное или парентеральное питание.
Лечение тяжелого алкогольного гепатита предполагает назначение глюкокортикостероидов (ГКС).
Результаты метаанализа 13 рандомизированных контролируемых исследований указывают на достоверное повышение непосредственной выживаемости больных с ИМ > 32 и/или печеночной энцефалопатией при применении ГКС. Стандартный курс – 40 мг преднизолона или 32 мг метилпреднизолона в день перорально в течение 4 недель. В качестве ключевого параметра, определяющего эффективность лечения, рассматривается уровень билирубина в сыворотке крови. Его снижение на 25% и более в течение первых 7–9 дней на фоне применения преднизолона свидетельствует об эффективности терапии. В отсутствие явной динамики можно назначать пентоксифиллин [23].
Приведенные данные относятся к выживаемости во время текущей госпитализации, поскольку в отдаленном периоде различия между основной и контрольной группами нивелируются через 1–2 года. Это обусловлено декомпенсацией фонового цирроза печени и/или повторными эпизодами тяжелого алкогольного гепатита. При назначении ГКС необходим тщательный мониторинг состояния пациента в связи с повышенным риском инфекционных осложнений, желудочно-кишечных кровотечений, гипергликемии и почечной недостаточности [5, 24–28].
Ранее считалось, что накопленные сведения о роли провоспалительных цитокинов в патогенезе алкогольного гепатита стали основанием для внедрения в клиническую практику препаратов с антицитокиновыми свойствами. В качестве ингибитора продукции фактора некроза опухоли альфа (ФНО-альфа) «второе рождение» переживает пентоксифиллин, давно применяющийся для улучшения микроциркуляции. E. Akriviadis и соавт. [22] сообщают о снижении летальности среди больных тяжелым алкогольным гепатитом с 46% в группе плацебо до 25% в группе перорального применения пентоксифиллина 1200 мг/сут в течение 4 недель. Согласно рекомендациям Европейской ассоциации по изучению печени (Europeun association for the study of the liver, EASL) 2012 г. улучшение выживаемости пациентов было обусловлено в основном уменьшением частоты развития гепаторенального
синдрома [29].
Химерные антитета к ФНО-альфа (инфликсимаб) и димер внеклеточной части ФНО-альфа 75Р, конъюгированный с Fc-фрагментом человеческого иммуноглобулина (Ig) G1 (этанерцепт), блокирующие растворимый ФНО-альфа, в настоящее время не применяются из-за значительного роста частоты летальных инфекционных осложнений, желудочно-кишечных кровотечений и ухудшения почечной функции [25, 26].
Назначение антибактериальных препаратов при алкогольном гепатите направлено на профилактику и лечение инфекционных осложнений, а также на уменьшение бактериальной и эндотоксиновой транслокации, приводящей к гиперстимуляции клеток Купфера и усиленной секреции ими ФНО-альфа. Лейкоцитоз и лихорадку следует рассматривать как маркеры бактериальной инфекции даже в отсутствие явного очага. Из антибактериальных средств предпочтение отдается цефалоспоринам II и III поколения, амоксициллину/клавуланату. Для подавления эндотоксинпродуцирующей кишечной микрофлоры обычно применяются пероральные фторхинолоны в комбинации с метронидазолом, а также невсасывающийся антибиотик рифаксимин [11, 20].
Наличие асцита, гипоальбуминемии, печеночной энцефалопатии у больных алкогольным гепатитом тяжелой степени требует коррекции нарушений соответствующими средствами. При выявлении эндоскопических признаков портальной гастропатии, эрозивно-язвенных поражений верхних отделов желудочно-кишечного тракта или применении ГКС необходимо назначить ингибиторы протонной помпы.
К наиболее тяжелым осложнениям алкогольного гепатита относится гепаторенальный синдром, проявляющийся прогрессирующим ухудшением функции почек у больных с печеночной недостаточностью в отсутствие других причин поражения почек. В этом случае используют массивные инфузии альбумина в комбинации с аналогами вазопрессина (орнипрессин, терлипрессин), назначают агонист альфа-адренорецепторов мидодрин, октреотид, альбуминопосредованную гемофильтрацию. Однако эффективность данных методов ограничена. Прогрессирующую почечную недостаточность следует рассматривать как основание для включения пациента в лист ожидания трансплантации печени.
При алкогольном гепатите легкого и среднетяжелого течения, кроме настоятельной рекомендации отказаться от применения алкоголя, назначают метаболические препараты, в частности адеметионин. Как известно, адеметионин восстанавливает запасы внутриклеточного глутатиона и структуру биомембран, участвует в регенерации печеночной паренхимы, подавляет избыточную продукцию провоспалительных цитокинов и оксида азота. Адеметионин (Гептор, Гептрал) назначают парентерально или перорально в среднем в дозе 1600 мг/сут в течение 3 месяцев и более, длительность курса определяют индивидуально.
Цирроз развивается у 5–18% пациентов вследствие длительного течения АБП, часто характеризуется многолетним бессимптомным течением. В связи с этим пациенты впервые обращаются к врачу за помощью только на стадии декомпенсированного цирроза.
При установлении диагноза «алкогольный цирроз» врачу необходимо ответить на ряд вопросов:
1) является ли этанол единственной причиной поражения печени;
2) какова степень выраженности печеночной недостаточности;
3) есть ли у больного признаки алкогольного гепатита;
4) имеются ли потенциально жизнеугрожающие осложнения цирроза (варикозное расширение вен пищевода, спонтанный бактериальный перитонит, гепаторенальный синдром и др.);
5) насколько выражено поражение других органов-мишеней (сердце, поджелудочная железа, почки, нервная система)?
От того, как будут решены эти вопросы, зависит жизненный прогноз пациента. Именно оценка степени тяжести цирроза определяет лечебную тактику. Для этого на протяжении более 30 лет используют шкалу Чайлда – Пью. Если при циррозе печени клас-
са А (компенсированном) и класса В (субкомпенсированном) применяют лечебные подходы, аналогичные тем, которые используются при хроническом алкогольном гепатите, то при классе С любые терапевтические действия в большинстве случаев расцениваются как симптоматические.
Базисная терапия АБП на стадии цирроза предусматривает следующие мероприятия.
1. Снижение давления в системе воротной вены и профилактика кровотечений из ВРВП с использованием бета-блокаторов, а при наличии противопоказаний согласно рекомендациям EASL – нитратов.
2. Лечение отечно-асцитического синдрома с применением низкосолевой диеты, антагонистов альдостерона, «петлевых» диуретиков, инфузий альбумина.
3. Терапия печеночной энцефалопатии с применением лактулозы, L-орнитина L-аспартата, рифаксимина.
4. Нормализация трофологического статуса с помощью сбалансированной диеты, специальных смесей для энтерального и парентерального питания.
5. Воздействие на патогенетические звенья прогрессирования АБП с применением метаболических препаратов.
6. Профилактика и лечение осложнений цирроза, таких как бактериальные инфекции, желудочно-кишечные кровотечения, гепаторенальный синдром, поражение алкоголем органов-мишеней.
Отсутствие положительной динамики состояния больных на фоне лечения может быть связано с неправильным подбором и неадекватными дозами лекарственных средств, продолжающимся употреблением алкоголя, наличием других причин поражения печени, терминальной стадией цирроза, плохо изученными факторами (прежде всего иммунные механизмы повреждения печени). В ряде случаев у пациентов с декомпенсированным циррозом единственным эффективным методом терапии является трансплантация печени.
На сегодняшний день международные рекомендации лечения АБП включают три основные позиции:
1) абстиненция на любой стадии заболевания, поскольку рецидив алкоголизации в течение года развивается в 67–81% случаев [21];
2) применение ГКС в сочетании с нутритивной поддержкой при тяжелом алкогольном гепатите;
3) трансплантация печени на стадии декомпенсированного цирроза (в России малодоступна).
Как отмечалось выше, успех лечебных мероприятий при АБП во многом определяется своевременным установлением стадии заболевания и назначением адекватной терапии. Медикаментозная терапия существенно помогает в лечебном процессе, а иногда становится решающим фактором в улучшении жизненного прогноза пациента. Применение препаратов метаболического действия ускоряет нормализацию биохимических показателей и регресс патологических изменений печени при стеатозе, алкогольном гепатите и компенсированном алкогольном циррозе. В исследовании J. Mato (1999) пероральное применение адеметионина в дозе 1200 мг/сут на протяжении 2 лет у больных компенсированным и субкомпенсированным алкогольным циррозом (классы А и В по шкале Чайлда – Пью) сопровождалось достоверно более низкой летальностью/потребностью в трансплантации печени по сравнению с группой плацебо – 12 и 29% соответственно. Количество пациентов, прекративших и продолживших употреблять алкоголь, было сопоставимо в обеих группах [26].
Нами было проведено собственное клиническое исследование, в котором участвовали 163 пациента (32 женщины (19,6%) и 131 мужчина (80,4%)) с циррозом печени алкогольной этиологии, осложненным холестатическим синдромом. Все больные проходили стационарное лечение в 3-м Центральном военном клиническом госпитале им. А.А. Вишневского с 2007 по 2012 г. Работа выполнена при поддержке гранта Российского гуманитарного научного фонда.
Средний возраст пациентов составил 52,7 ± 0,7 (24–78) года. Средний возраст женщин оказался меньше возраста мужчин (р = 0,03). Диагноз алкогольного цирроза подтвержден клиническими симптомами, лабораторными данными и результатами инструментальных исследований согласно современным стандартам. У всех больных имел место синдром портальной гипертензии (спленомегалия, расширение воротной и селезеночной вен, варикозное расширение вен пищевода и кардии, асцит). Ни у одного пациента не было признаков тяжелого алкогольного гепатита. ИМ у всех больных был < 32. Останавливаться на распределении обследуемых по возрасту, выраженности цитолитического синдрома и синдрома печеночной недостаточности не будем, поскольку целью данного исследования стала оценка динамики холестатического синдрома на фоне применения адеметионина в сравнении с традиционной терапией.
Для оценки выраженности холестатического синдрома исследовали уровень общего билирубина в сыворотке крови (норма 3,4–25,0 мкмоль/л), активность щелочной фосфатазы (ЩФ) (норма 40–150 Ед/л) и уровень гамма-глутамилтрансферазы (ГГТ) (норма 9–64 Ед/л).
Для установления алкогольного генеза заболевания у всех больных подробно изучали анамнез. Отметим, что только 26% больных при первом общении с врачом подтвердили злоупотребление алкоголем. Впоследствии, беседуя с родственниками пациентов и третьими лицами согласно рекомендациям Всемирной организации здравоохранения, изучая медицинскую документацию на предыдущих этапах оказания помощи пациентам, удалось установить факт чрезмерного систематического употребления спиртных напитков.
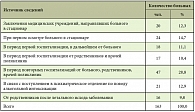
Источники информации, используемые при установлении этиологии заболевания печени у больных алкогольным циррозом, приведены в табл. 1 [30].
Кроме того, у всех больных были обнаружены клинические признаки хронической алкогольной интоксикации – контрактура Дюпюитрена, гинекомастия у мужчин, выраженная гепатомегалия, телеангиэктазии, «печеночные ладони», поражения других органов-мишеней.
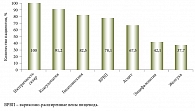
Распределение лабораторных показателей хронической алкогольной интоксикации представлено на рис. 1.
Углеводно-дефицитный трансферрин (УДТ) – термин, объединяющий изоформы трансферрина, которые образуются при нарушении гликозилирования и включают в себя асиало-, моносиало-, дисиало- и трисиалотрансферрин. УДТ представляет собой высокоспецифичный и высокочувствительный маркер диагностики хронической алкогольной интоксикации. Его концентрация в крови повышается при регулярном приеме 60 г и более этанола в сутки и сохраняется повышенной в течение 8–14 дней [30].
Продолжительность госпитализации в среднем составила 25,3 ± 0,2 дня.
По степени нарушения функции печени по шкале Чайлда – Пью (гипербилирубинемия, гипоальбуминемия, асцит, энцефалопатия, снижение протромбинового времени) преобладали пациенты класса В – 116 (71,2%). Пациентов класса А насчитывалось только 47 (28,8%).
Частота выявления клинических симптомов и синдромов у обследованных пациентов представлена на рис. 2.
Распределение больных на группы было выполнено случайным образом, исходно ключевые показатели в них были сопоставимы. Первая группа – 117 пациентов (71,8%) – получала наряду с инфузионно-дезинтоксикационной терапией (до 2 л/сут) дополнительно внутривенно адеметионин 1600–2400 мг/сут. В последующем переходили на прием адеметионина перорально в аналогичной дозе на длительный период – до 3–6 месяцев. Во вторую группу входили 46 больных (28,2%), получавших только традиционную инфузионно-дезинтоксикационную терапию в объеме до 2 л/сут. Контроль лабораторных показателей осуществлялся на 1–2-е и 10–12-е сутки терапии.
Как видно из табл. 2, динамика показателей холестатического синдрома в первой группе была более выраженной, чем во второй.
Отметим, что клинические методы позволяют с высокой степенью достоверности определить алкогольную этиологию цирроза печени.
Безусловно, приведенное исследование не может однозначно ответить на вопрос, улучшает ли добавление адеметионина к терапии прогноз больных алкогольным циррозом печени. Вместе с тем на фоне применения препарата, помимо снижения уровня ЩФ и ГГТ, отмечено статистически значимое уменьшение сывороточной концентрации билирубина, который является неотъемлемым компонентом прогностических схем тяжести поражения печени (шкала Чайлда – Пью, ИМ, MELD (Model for End Stage Liver Disease, модель для конечной стадии заболевания печени) и др.). В связи с этим можно предположить, что внутривенное назначение адеметионина улучшает краткосрочный прогноз у пациентов с финальной стадией АБП. Сопоставление этих результатов с улучшением долгосрочного прогноза, убедительно продемонстрированного в исследовании
J. Mato, дает основание рекомендовать применение адеметионина (Гептор, Гептрал) у больных алкогольным циррозом печени классов А и В по шкале Чайлда – Пью, в том числе с признаками алкогольного гепатита. Все это создает базу для проведения дальнейших
исследований.
Alcoholic liver disease: diagnosis and management in general hospital
A.I. Pavlov
State-owned Federal State Institution ‘A.A. Vishnevsky Third Central Military Clinical Hospital of the Ministry
of Defense of Russia’
Contact person: Aleksandr Igorevich Pavlov, doctor-pavlov@mail.ru
The three major clinical and morphological forms of alcoholic liver disease are: steatosis, hepatitis and liver cirrhosis. Steatosis may be reversible in those who quit drinking. In severe hepatitis, glucocorticosteroids should be used as firstline treatment. In moderate hepatitis, alcohol cessation and metabolic therapy may produce disease regression. Management of cirrhosis is focused on the prevention and treatment of complications. Longterm therapy with ademetionine (Heptor, Heptral) improves life prognosis in compensated and decompensated liver cirrhosis. In the reported study, intravenous ademetionine have significantly decreased serum bilirubin levels in patients with alcoholic liver cirrhosis.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.