Лечение жировой болезни печени различной этиологии: современные рекомендации
- Аннотация
- Статья
- Ссылки
- English


Жировая печень (жировой гепатоз, стеатоз печени, жировая дистрофия печени, жировая инфильтрация) – печень, более 5% массы которой составляет жир, преимущественно триглицериды [1]. В руководстве по гепатологии E. Kuntz и H.-D. Kuntz [2] приведены следующие определения:
✓ стеатоз печени – состояние, при котором жир составляет 3–10% веса печени;
✓ жировая печень – состояние, при котором содержание жира превышает 10% веса органа; более 50% гепатоцитов содержат капельки жира разных размеров; жировые скопления распределены диффузно по всей паренхиме печени.
Приведенные определения являются морфологическими. Выделяют два морфологических вида накопления жира в печени – крупнокапельное и мелкокапельное. Причины крупнокапельного и мелкокапельного ожирения печени перечислены в табл. 1 [1, 2].
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени (НАЖБП) включает в себя спектр заболеваний – от неалкогольной жировой печени (НАЖП), неалкогольного стеатогепатита (НАСГ) до цирроза печени у лиц, не употребляющих алкоголь в чрезмерном количестве [3, 4]. У большинства пациентов НАЖБП сочетается с такими метаболическими факторами риска, как ожирение, сахарный диабет и дислипидемия. Диагностические критерии НАЖБП: наличие стеатоза печени по данным визуализации или гистологической картины и исключение других причин (в первую очередь злоупотребление алкоголем), приводящих к стеатозу печени (табл. 1). НАЖП представлена крупнокапельным ожирением печени без признаков гепатоцеллюлярного повреждения (без баллонной дистрофии гепатоцитов). При НАСГ присутствует как стеатоз, так и воспаление печени с повреждением гепатоцитов (баллонная дистрофия) и наличием или отсутствием фиброза. НАСГ/цирроз определяется как цирроз печени с текущим или предшествующим гистологически доказанным стеатозом или стеатогепатитом [4].
В разных странах частота НАЖБП варьирует от 17 до 51% в зависимости от метода исследования и изучаемой популяции [5–7]. Популяционное исследование DIREG_L 01903 [8], проведенное в Российской Федерации в 2007 г. с участием 30 754 человек, показало, что 27% всех пациентов, которые обратились к врачам общей практики, имели НАЖБП: стеатоз наблюдался у 77%, НАСГ – у 20%, цирроз печени – у 3% больных. Несмотря на высокую повсеместную распространенность НАЖБП, общепринятых стандартов лечения нет, а существующие рекомендации достаточно противоречивы.
Рекомендации AASLD. В 2012 г. Американской ассоциацией по изучению болезней печени (American Association for the Study of Liver Diseаses, AASLD), Американской коллегией по гастроэнтерологии (American College of Gastroenterology, ACG) и Американской гастроэнтерологической ассоциацией (American Gastroenterological Association, AGA) было опубликовано практическое руководство «Диагностика и ведение неалкогольной жировой болезни печени» [4]. Рекомендации основаны на обзоре и анализе данных современной международной медицинской литературы по данной теме, при отсутствии или неубедительности таковых – на обобщенном мнении авторов и независимых экспертов в вопросах, касающихся НАЖБП. Предложен ряд практических рекомендаций по лечению больных НАЖБП. Лечение с целью улучшения состояния печени показано только пациентам с НАСГ. Констатировано, что биопсия остается «золотым стандартом» для характеристики поражения печени при НАЖБП. Однако в связи с известными ограничениями проводить ее рекомендуется при высокой вероятности стеатогепатита и поздних стадий фиброза. Предикторами НАСГ могут выступать критерии метаболического синдрома. Его наличие при НАЖБП – обоснованное показание к проведению биопсии печени у пациентов с постоянными изменениями в биохимических печеночных пробах. Среди неинвазивных методов оценки фиброза общедоступной признана шкала NFS (NAFLD (non-alcoholic fatty liver disease) Fibrosis Score, шкала фиброза при НАЖБП). Она включает анализ шести показателей – возраст, индекс массы тела, гипергликемия, количество тромбоцитов, уровень альбумина, отношение аспартатаминотрансферазы и аланинаминотрансферазы (коэффициент АСТ/АЛТ)). Шкала информативна для выявления пациентов с высокой вероятностью мостовидного фиброза и/или цирроза.
Пациентам с НАЖБП наряду с лечением заболеваний печени показана коррекция ожирения, гиперлипидемии, инсулинорезистентности и сахарного диабета 2 типа.
Рекомендовано снижение веса с помощью низкокалорийной диеты либо диеты в сочетании с повышенной физической активностью. Для уменьшения выраженности стеатоза печени необходимо снизить массу тела на 3–5%, для уменьшения воспалительно-некротического процесса может потребоваться более значительное снижение – до 10%. Рекомендуемая фармакотерапия НАСГ представлена двумя препаратами – пиоглитазоном и витамином E (альфа-токоферолом). Витамин E рассматривается как средство первой линии фармакотерапии у взрослых пациентов без сопутствующего сахарного диабета и с подтвержденным при биопсии НАСГ. До получения дополнительных данных витамин E
не рекомендуется применять в лечении:
- НАСГ при сопутствующем сахарном диабете;
- НАЖБП без данных биопсии печени;
- цирроза при НАСГ;
- криптогенного цирроза.
Пиоглитазон (препарат, повышающий чувствительность к инсулину) также можно использовать для терапии стеатогепатита у пациентов с гистологически подтвержденным НАСГ. Однако отдаленные исходы (безопасность и эффективность) применения пиоглитазона у пациентов с НАСГ неизвестны.
Согласно результатам метаанализа, проведенного G. Vernon и соавт. [6], метформин не оказывает существенного эффекта на гистологическую картину в печени и не рекомендуется в качестве специфической гепатотропной терапии у взрослых пациентов с НАСГ. Результаты крупного многоцентрового рандомизированного контролируемого исследования [9], продемонстрировавшие отсутствие различий между препаратами урсодезоксихолевой кислоты (УДХК) и плацебо по влиянию на гистологическую картину при НАСГ, послужили основанием для исключения УДХК из списка препаратов для лечения НАЖБП или НАСГ.
Рекомендации Всемирной гастроэнтерологической организации (ВГО). Сразу оговоримся: рекомендации ВГО по ряду вопросов не согласуются с рекомендациями AASLD. В рекомендациях ВГО 2012 г. сказано, что целями терапии НАСГ являются:
- улучшение гистологической картины;
- снижение инсулинорезистентности и окислительного стресса;
- нормализация уровня печеночных ферментов.
Подчеркивается, что в настоящее время не существует лекарственной терапии НАЖБП/НАСГ, основанной на принципах доказательной медицины. Рекомендуются изменение образа жизни (снижение массы тела на 5–10%, увеличение физической нагрузки), коррекция диабета, гиперлипидемии, сердечно-сосудистых рисков. Лечение инсулинорезистентности тиазолидиндионами и метформином показано больным диабетом, но не НАСГ. Использование данных препаратов для лечения НАСГ следует рассматривать в качестве экспериментального. Антиоксиданты и антифибротические агенты, такие как витамин Е и пентоксифиллин, не одобрены для лечения НАСГ из-за недостаточности доказательной базы. Их применение у больных НАСГ также надо рассматривать как экспериментальное.
Таким образом, данные рекомендации сводятся к снижению массы тела на 5–10% в течение 6–12 месяцев с помощью диеты и увеличения физической нагрузки. При неэффективности данных мероприятий может быть проведено лечение витамином Е или пентоксифиллином. Необходимо рассмотреть вопрос об использовании бариатрической хирургии (операций, направленных на снижение массы тела) [10].
Рекомендации российских гастроэнтерологов. Отечественные гастроэнтерологи также рекомендуют в качестве терапии первой линии НАЖБП изменить образ жизни и привести массу тела в норму. Медикаментозная терапия НАЖБП должна быть направлена на повышение чувствительности тканей к инсулину, уменьшение степени окислительного стресса и повреждения печени. Для лечения предлагаются следующие лекарственные средства: метформин, тиазолидиндионы, статины, фибраты, пентоксифиллин, эссенциальные фосфолипиды (ЭФЛ), УДХК, витамин Е, адеметионин, Силимарин, бетаин, N-ацетилцистеин, глицирризиновая кислота, препараты альфа-липоевой кислоты, пре- и пробиотики [3, 11–13]. Стандартизированные терапевтические подходы к ведению больных НАЖБП не разработаны. Обоснованием для назначения того или иного препарата (либо комбинации) является его способность воздействовать на один или несколько патогенетических механизмов НАЖБП.
Алкогольная болезнь печени
Алкогольная болезнь печени (АБП) – прогрессирующее заболевание, которое в зависимости от степени, частоты и длительности алкогольного воздействия из алкогольной жировой инфильтрации печени (стеатоза) переходит в алкогольный стеатогепатит и алкогольный цирроз.
Злоупотребление алкоголем – важная медико-социальная проблема. По официальным данным, в России алкоголизмом страдают свыше 10 млн человек. 15% жителей Европы (58 млн) употребляют избыточное количество алкоголя (мужчины – более 40 г в день, женщины – более 20 г в день) [14]. В США 4,65% взрослого населения злоупотребляют алкоголем и 3,81% имеют алкогольную зависимость [15].
Стеатоз печени – симптомокомплекс клинико-биохимических признаков, возникающих вследствие жировой инфильтрации гепатоцитов. Фиксируется диффузное увеличение печени – более 5% массы составляет жир, преимущественно в виде триглицеридов.
Хронический гепатит – симптомокомплекс клинико-биохимических признаков, возникающих вследствие воспалительной инфильтрации и некроза гепатоцитов и сохраняющихся без улучшения в течение 6 месяцев и более.
Цирроз печени – симптомокомплекс клинико-биохимических признаков, развивающихся вследствие прогрессирующего диффузного поражения печени в виде нарушения ее нормальной архитектоники с образованием соединительнотканных септ и ложных долек, формированием портальной гипертензии [16].
Диагностика АБП начинается с выяснения алкогольного анамнеза. Для верификации пациентов с избыточным потреблением алкоголя могут быть использованы упомянутые рекомендации ACG/AGA, согласно которым «текущее или недавнее потребление более 21 стандартной порции в неделю у мужчин и более 14 стандартных порций в неделю у женщин является обоснованным доказательством значительного потребления алкоголя, когда у пациента подозревается НАЖБП». Стандартная порция алкоголя (drink) ~ 10 г алкоголя [4]. Аналогичные цифры (более 30 г алкоголя в день) для оценки значимости употребляемого количества алкоголя приведены в руководстве Европейской ассоциации по изучению печени (European Association for the Study of the Liver, EASL) [14]. При употреблении за неделю более 210 г алкоголя (для мужчин) и 140 г (для женщин) поражение печени считается алкогольным.
Нередко пациенты скрывают истинное количество употребляемого алкоголя. В таких ситуациях для выявления алкогольной зависимости используются, в частности, опросники CAGE (‘Cut down, Annoyed, Guilty, Eye-opener’ – краткий опросник из 4 пунктов об отношении к алкоголю и потребности в нем), AUDIT (Alcohol Use Disorders Identification Test – тест на выявление нарушений, связанных с употреблением алкоголя). Диагноз АБП устанавливается на основании данных о злоупотреблении алкоголем и наличии того или иного типа поражения печени.
Рекомендации EASL. Основным компонентом терапии АБП является прекращение употребления алкоголя. В руководстве EASL выделен специальный раздел, посвященный различным методам терапии алкогольной зависимости. Лечение собственно АБП описано начиная со стадии алкогольного гепатита/стеатогепатита (АСГ). Не рекомендуется использовать термин «острый алкогольный гепатит», поскольку в его основе лежит хроническое заболевание печени. Для определения тактики лечения больных АСГ показано применение одной из прогностических моделей, выявляющих высокий риск ранней (1–2 месяца) смертности во время госпитализации. Речь идет об индексе Мэддрей (ИМ), о моделях MELD (Model for End-Stage Liver Disease – классификация тяжести состояния пациентов с терминальными заболеваниями печени), GAHS (Glasgow Alcoholic Hepatitis Score – шкала Глазго для оценки тяжести алкогольного гепатита), ABIC (‘Age, Serum Bilirubin, INR, and Serum Creatinine Score’ – возраст, сывороточный билирубин, МНО (международное нормализованное отношение), креатинин сыворотки крови). Группа исследователей из французского города Лилль в 2007 г. предложила модель Lille для раннего выявления пациентов с тяжелым острым алкогольным гепатитом (ИМ > 32), не отвечающих на терапию глюкокортикостероидами (ГКС). Составляющие этой модели – возраст, содержание альбумина, уровни билирубина в день госпитализации и на 7-й день лечения ГКС, протромбиновое время.
Больным с высоким риском летального исхода показано лечение преднизолоном в дозе 40 мг/сут или пентоксифиллином в дозе 400 мг 3 раза в день в течение 28 дней. Выбор препарата определяется сопутствующими нарушениями (сепсис, кровотечение, гепаторенальный синдром) или локальными клиническими рекомендациями. При лечении преднизолоном на 7-й день рассчитываются показатели по модели Lille. При значении < 0,45 терапия ГКС считается эффективной и продолжается. Если данный показатель ≥ 0,45, терапия преднизолоном должна быть отменена, у отдельных пациентов следует рассмотреть вопрос о трансплантации печени. У больных с низким риском летального исхода проводятся коррекция белково-витаминно-минеральной недостаточности и лечение осложнений цирроза печени. Как правило, у лиц, злоупотребляющих алкоголем, имеют место алиментарные нарушения: выраженная белковая недостаточность, дефицит витаминов группы В, А и D, фолиевой кислоты, цинка. Другие препараты (N-ацетилцистеин, пропилтиоурацил), энтеральное питание и экстракорпоральные методы лечения АСГ из-за недостаточности доказательной базы применять не рекомендуется.
Последний раздел данного руководства посвящен лечению алкогольного цирроза печени (АЦП). Основными направлениями терапии являются абстиненция, восполнение белково-энергетической недостаточности, первичная и вторичная профилактика осложнений. В качестве специфической терапии АЦП названы адеметионин, пропилтиоурацил, колхицин, анаболические стероиды, силибинин, но они не оказывают положительного влияния на исход заболевания [14].
Рекомендации AASLD. Рекомендации AASLD во многом схожи с европейскими: первоочередной задачей лечения является абстиненция. Для определения алкогольной зависимости рекомендованы аналогичные опросники. Определение тактики ведения начинается со стратификации больных АСГ в группы с высоким и низким риском летального исхода. При высоком риске показано использование преднизолона, а при наличии противопоказаний к его использованию – пентоксифиллина. В качестве дополнительной терапии АСГ упоминаются витамин Е, силибинин, ЭФЛ, колхицин, пропилтиоурацил, анаболические стероиды. В то же время подчеркивается, что данные препараты не оказывают существенного положительного влияния на течение заболевания [17].
Российские рекомендации. Основное отличие российских рекомендаций от европейских заключается в том, что в отечественных рекомендациях имеется раздел, посвященный долговременному ведению АБП в зависимости от стадии заболевания. Однако акцент сделан на коррекции нарушенного питания и рекомендации частых приемов пищи с содержанием белка 1,2–1,5 г/кг и калорийностью 35–40 ккал/кг. В разделе о медикаментозной терапии рассматривается возможность применения пропилтиоурацила, колхицина, адеметионина, силибинина. Адеметионин и силибинин могут быть использованы для лечения АБП только в рамках клинических испытаний. Это заключение основано на данных обзора Кохрановской библиотеки (2006), в котором были проанализированы результаты 9 рандомизированных клинических испытаний по применению адеметионина в лечении АБП. Применение адеметионина у 434 больных на разных стадиях АБП не повлияло на общую смертность, смертность от причин, обусловленных заболеванием печени, частоту развития осложнений или трансплантаций печени [18]. Аналогичное заключение сделано и в отношении силибинина. Метаанализ 13 исследований с участием 915 пациентов, применявших силибинин для лечения алкогольных или вирусных поражений печени, показал отсутствие существенного влияния препарата на течение заболеваний [19].
В стандартах лечения АБП, разработанных в Центральном научно-исследовательском институте гастроэнтерологии, активность терапевтических мероприятий определяется стадией заболевания. Лечение стеатоза печени включает отказ от алкоголя, соблюдение диеты с ограничением жирной и жареной пищи, прием гепатопротекторов (ГП) – ЭФЛ, метадоксина, адеметионина, экстракта плодов расторопши пятнистой. При лечении АСГ с учетом изменений в биохимическом анализе крови выделяют неактивный хронический гепатит (уровень аминотрансфераз в пределах нормы) и активный хронический гепатит различной степени активности:
- минимальная (уровень аминотрансфераз не выше 5 норм);
- умеренная (5–10 норм);
- высокая (выше 10 норм).
Лечение неактивного хронического гепатита проводится в амбулаторных условиях и состоит в исключении алкоголя, соблюдении диеты, использовании указанных выше ГП, витаминов группы B, фолиевой кислоты, антиоксидантов (витамина Е).
Терапия хронического гепатита минимальной и умеренной активности проводится в стационаре и предполагает исключение алкоголя, соблюдение диеты, применение перечисленных выше ГП, витаминов группы В, фолиевой кислоты, антиоксидантов (витамина Е). При холестазе рекомендуется использовать препараты УДХК. Лечение хронического гепатита высокой степени активности наряду с перечисленными мероприятиями включает применение ГКС (метилпреднизолон).
При развитии психических и поведенческих расстройств проводится коррекция терапии в зависимости от заключения психиатра-нарколога. Терапия, начатая в стационаре, продолжается амбулаторно до трех месяцев. В течение года проводятся два-три курса лечения продолжительностью два месяца: ЭФЛ, метадоксин, адеметионин, экстракт плодов расторопши пятнистой, при холестазе – препараты УДХК.
Лечение АЦП наряду с лечением осложнений (печеночной энцефалопатии, отечно-асцитического синдрома, гепаторенального синдрома, спонтанного бактериального перитонита) включает патогенетическую терапию: ГП (ЭФЛ, метадоксин, адеметионин, экстракт плодов расторопши пятнистой), витамины группы В и С, фолиевую кислоту, метаболические препараты (L-орнитин-L-аспартат), при холестазе – препараты УДХК [16]. В других рекомендациях отечественных гастроэнтерологов по ведению АБП также особое значение придается ГП [20–22].
Эссенциальные фосфолипиды в лечении алкогольной и неалкогольной болезни печени
Единого мнения о применении ГП как при НАЖБП, так и при АБП не существует. Мы разделяем точку зрения отечественных и зарубежных гастроэнтерологов о том, что ГП положительно влияют на течение заболевания и могут быть использованы на всех стадиях НАЖБП и АБП. Идеального ГП нет, и выбор препарата должен основываться на механизме его действия. Классификация ГП, облегчающая выбор препарата в конкретной клинической ситуации, была предложена нами в 2012 г. [23].
Возвращаясь к зарубежным рекомендациям по лечению НАБП и АБП, следует отметить, что в настоящий момент основными их компонентами являются снижение массы тела (для НАЖБП) и абстиненция (для АБП). Снизить массу тела на рекомендуемые 5–10% удается достаточно редко, равно как и сохранить впоследствии достигнутый результат. Абстиненция считается необходимым условием лечения АБП. Известно, что лишь 20% мужчин, страдающих алкоголизмом, способны полностью отказаться от алкоголя и около 30% – снизить его потребление [24]. Медикаментозная терапия помимо патогенетического оказывает психотерапевтический эффект, поэтому отказ от нее в данной ситуации нецелесообразен.
Патогенетические механизмы НАЖБП и АБП имеют много общего: формирование жировой дистрофии печени с возможным развитием каскада повреждающих воздействий, гиперлипидемию, поражение клеточных мембран и нарушение функций митохондрий, усиление перекисного окисления липидов и коллагенообразования. Это позволяет в качестве препарата выбора при обеих формах жировой болезни использовать ЭФЛ, которые:
- формируют липидный бислой клеточных мембран, обеспечивая их проницаемость и барьерные функции;
- оказывают антиоксидантное действие;
- способствуют снижению уровня холестерина, триглицеридов, повышению уровня липопротеинов высокой плотности, уменьшению жировой инфильтрации гепатоцитов;
- оказывают антифибротический эффект, снижая уровень активации звездчатых клеток и продукцию проколлагена;
- обладают противовоспалительными свойствами: снижают уровень активации клеток Купфера и увеличивают синтез противовоспалительных цитокинов [22, 25].
ЭФЛ используются в клинической практике не одно десятилетие, но совершенствование технологии производства привело к созданию качественно нового препарата Резалют®. Для обработки исходного растительного сырья используется не активный кислород – мощный окислитель, а жидкий азот. Это позволяет избежать образования потенциально опасных гидроперекисей. Содержание фосфатидилхолина – 76%, что соответствует его содержанию в других европейских коммерческих препаратах на основе ЭФЛ и обеспечивает гепатопротективное действие. В отличие от других препаратов на основе ЭФЛ в составе препарата Резалют® отсутствуют красители, ароматизаторы и стабилизаторы. Оптимизирован состав: соотношение омега-6/омега-3 полиненасыщенных жирных кислот составляет 10:1, что отвечает рекомендациям Всемирной организации здравоохранения и Комиссии Организации объединенных наций по питанию и сельскому хозяйству (Food and Agriculture Organization, FAO) [26, 27] и потенцирует гипохолестеринемический эффект препарата.
В 2010 г. было проведено многоцентровое проспективное открытое наблюдательное когортное исследование RESАLUT-01 для оценки изменений липидного профиля, активности печеночных ферментов, состояния здоровья, профиля безопасности на фоне терапии препаратом Резалют® в дозе 2 капсулы 3 раза в день в течение трех месяцев. В исследование было включено 602 пациента, закончили исследование 580. Группу A (78%) составили пациенты с гиперхолестеринемией, ассоциированной с НАЖБП и другими заболеваниями внутренних органов. В группу B вошли больные с различной патологией печени, включая хронический АСГ, АБП, лекарственно-индуцированные поражения печени. Результаты исследования показали, что препарат обладает отчетливым гипохолестеринемическим и гепатопротективным эффектами, а также хорошей переносимостью. Это позволило определить показания к применению данного препарата для лечения больных АБП, НАЖБП на стадии стеатоза и гепатита, рассматривать его как возможный гипохолестеринемический препарат в комплексном лечении пациентов с ишемической болезнью сердца и метаболическим синдромом, в том числе при возникновении цитолитического синдрома на фоне терапии статинами [28].
Мы изучали клиническую эффективность и профиль безопасности препарата Резалют® в дозе 2 капсулы 3 раза в день в течение 28 дней у 20 больных хроническим АСГ легкого и среднетяжелого течения. Соотношение мужчин и женщин – 1:1. Средний возраст – 48,0 ± 11,8 года. Средняя продолжительность заболевания – 6,3 ± 5,0 лет, индекс массы тела – 28,8 ± 6,6 кг/м2.
Основными жалобами пациентов были преимущественно ассоциированные симптомы: чувство горечи во рту, дискомфорт (боли) в правом подреберье, слабость, утомляемость. Степень их выраженности – от слабой до умеренной. После проведенной терапии у подавляющего большинства пациентов названные симптомы полностью исчезли или стали слабо выраженными.
Исходно отмечалось повышение биохимических показателей трансаминаз, гамма-глутамилтрансферазы (ГГТ) в 1,5–2,5 раза, холестерина и триглицеридов (табл. 2).
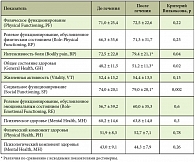
Как видно из табл. 2, после курса лечения уровни трансаминаз, ГГТ, холестерина достоверно снизились. Значимых изменений в концентрации триглицеридов, щелочной фосфатазы, билирубина в сыворотке крови не отмечалось. Полная нормализация показателей цитолиза и холестаза была достигнута у 13 пациентов (65%), у 6 больных (30%) показатели существенно снизились, но не достигли нормальных значений. У 1 пациента (5%) наблюдалось снижение трансаминаз, ГГТ, но их уровни и после лечения были повышены более чем в 2 раза. Для изучения динамики качества жизни использовали опросник SF-36 (The Short Form-36 – неспецифический опросник для оценки качества жизни пациента, широко используемый при проведении исследований качества жизни в странах Европы и в США). Результаты представлены в табл. 3.
Тенденция к росту отмечалась для всех показателей. Однако достоверный рост был отмечен в отношении таких параметров, как интенсивность боли (BP), общее состояние здоровья (GH), социальное функционирование (SF).
Переносимость препарата была хорошей во всех случаях, побочных эффектов не наблюдалось. Проведенное исследование позволило сделать следующие
выводы:
1. Монотерапия препаратом Резалют® в дозе 2 капсулы 3 раза в день в течение месяца у больных хроническим АСГ легкого и среднетяжелого течения является эффективной.
2. Препарат характеризуется как гепатопротективным, так и гипохолестеринемическим действием, хорошей переносимостью, улучшает качество жизни пациентов.
3. Избранные дозы препарата и продолжительность лечения достаточны для указанных больных.
4. Коррекция гиперлипидемии, вероятно, требует более продолжительного лечения.
Резалют® – современный гепатопротектор, влияющий на большинство звеньев поражения гепатоцитов. Имеющиеся данные позволяют рекомендовать его для более широкого использования у пациентов, страдающих алкогольной и неалкогольной жировой болезнью печени.
Treatment of fatty liver disease of varied etiology: current guidelines
O.N. Minushkin, L.V. Maslovsky
Federal State Budgetary Institution ‘Education and Research Medical Center’ of the Administrative Department
of the President of the Russian Federation, Gastroenterology Department
Contact person: Oleg Nikolayevich Minushkin, lemas3@yandex.ru
Essential phospholipids (EP) preparations are the mainstay of the therapy for alcoholic and non-alcoholic fatty liver disease. Efficacy of soya-bean phospholipids preparation Resalut® was demonstrated in moderate and severe chronic alcoholic steatohepatitis. Unlike other EP-based preparations, Resalut® contains no colouring agents, flavours and preservatives. Resalut® is characterized by hepatoprotective, cholesterol lowing activity, is well-tolerated and improves patients’ quality of life.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.