Фармакотерапия менструальной мигрени
- Аннотация
- Статья
- Ссылки



В детстве мигрень встречается с одинаковой частотой как у мальчиков, так и у девочек, но после 15-летнего возраста она значительно преобладает у женщин. Первые приступы мигрени появляются с первыми менархе у 33-40% женщин. В дальнейшем приступы мигрени могут появляться за несколько дней до менструации, во время нее, в редких случаях в период овуляции. Все вышеперечисленное, плюс отсутствие ясных диагностических критериев способствует гипердиагностике менструальной мигрени. Международное общество по изучению головных болей рекомендует называть мигрень истинно менструальной, если приступ возникает исключительно за 2 дня до месячных или в течение 5 дней от их начала (таблица 1). Если приступы мигрени возникают во время месячных, но встречаются и в другие дни цикла, такую форму болезни называют мигренью, связанной с менструацией (таблица 1).
Последняя классификация головных болей объединяет эти две формы мигрени термином менструальная мигрень (4). Менструальная мигрень отличается от обычного приступа более высокой интенсивностью, большей продолжительностью и более тяжелыми нарушениями функциональной активности женщины. Кроме того, приступ менструальной мигрени гораздо труднее купировать даже современными средствами лечения (5, 7).
По-прежнему нет единой точки зрения в понимании механизмов возникновения менструальной мигрени. Большинство исследователей считают менструацию лишь триггером, запускающим нейрогенные и сосудистые механизмы мигрени. Доказано, что эстрогены участвуют в механизмах синтеза монооксида азота и серотонина, играющих важную роль в формировании сосудистых и нейрональных процессов, развивающихся во время приступа мигрени (1, 2, 10, 13).
Клинические исследования показали, что повышение уровня эстрогенов с помощью инъекций эстрадиола предупреждает появление приступов менструальной мигрени, а снижение уровня эстрогенов после отмены препарата приводит к их возобновлению (3, 8). Другими данными, подтверждающими теорию дефицита эстрогенов, являются факты появления менструальной мигрени в безпилюльную неделю у женщин, принимающих гормональные контрацептивы, и благотворное влияние беременности (высокий уровень эстрогенов) на течение мигрени с последующим возобновлением приступов после родов (снижение уровня эстрогенов). Однако в ряде работ было показано, что приступы менструальной мигрени также уменьшаются или исчезают после применения препаратов, снижающих уровень эстрогенов, или во время менопаузы (6). Признавая важную роль цикловых колебаний уровня эстрогена в формировании менструальной мигрени, не следует считать этот механизм основным, поскольку уровень гормонов меняется у всех женщин, а мигрень возникает лишь у некоторых. Вероятно, гормональный дисбаланс лишь облегчает развитие приступа мигрени, повышая реализацию имеющейся генетически детерминированной предрасположенности, а менструация является только триггером для очередной атаки.
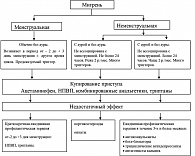
Современный алгоритм терапии мигрени у женщин предполагает купирование каждого приступа головной боли и профилактику очень частых атак у некоторых пациенток. Во время приступа используют анальгетики, НПВП и триптаны (рисунок 1). В настоящее время триптаны считают одними из наиболее эффективных средств для купирования приступа мигрени. Этот класс препаратов появился в конце прошлого столетия, и сейчас для клинического применения зарегистрировано семь триптанов: алмотриптан, суматриптан, ризатриптан, элетриптан, золмитриптан, наратриптан, фроватриптан. В России для купирования приступа мигрени применяют суматриптан (Имигран, Сумамигрен, Амигренин), элетриптан (Релпакс) и золмитриптан (Зомиг).
Все триптаны являются селективными агонистами серотониновых рецепторов 5HT 1B/1D типа, расположенных в сосудистой стенке и нервной системе. Стимуляция этих рецепторов блокирует основные звенья патогенеза мигрени, что приводит к купированию головной боли, тошноты, рвоты, светобоязни и звукобоязни. Принято считать, что приступ мигрени возникает из-за активации тригеминоваскулярной системы и, как следствие, развивающейся вазодилатации и нейрогенного периваскулярного воспаления. Головная боль после применения триптанов купируется в результате сужения чрезмерно расширенных артерий мозговой оболочки, подавления выделения вазоактивных и воспалительных пептидов, блокирования проведения боли на уровне ствола мозга.
Высокая эффективность триптанов при мигрени доказана в многочисленных исследованиях, однако они не выявили очевидных преимуществ ни одного из них. Незначительное число работ посвящено исследованию эффективности триптанов при менструальной мигрени (7, 9, 12). Но тем не менее в ряде недавно выполненных клинических исследований показана высокая эффективность золмитриптана при менструальной мигрени (9, 12). В одном из них приняли участие 334 женщины, которые за три месяца с помощью таблеток золмитриптана (2,5 мг) купировали 614 приступов менструальной мигрени (таблица 2).
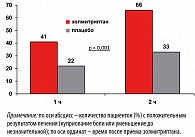
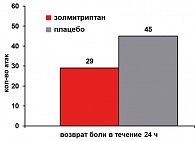
Через 1 час после приема золмитриптана положительный результат лечения (купирование боли или уменьшение ее интенсивности до незначительной) отметили 41% женщин, а через 2 часа этот показатель вырос до 66% (рисунок 2). Рецидив приступа мигрени после его удачного купирования отметили лишь 29% пациенток (рисунок 3). Хорошая переносимость и безопасность золмитриптана отмечена большинством женщин. Частота и характер побочных эффектов, возникших на фоне лечения, были незначительны по сравнению с плацебо (таблица 3).
Результаты этого исследования в очередной раз показали высокую эффективность и безопасность золмитриптана при мигрени, и, в частности, при одной из наиболее тяжелых ее форм – менструальной мигрени.
Нередко головную боль, появляющуюся за несколько дней до месячных в рамках предменструального синдрома, ошибочно называют менструальной мигренью. Как показывает медицинская практика и результаты эпидемиологических исследований, головная боль при предменструальном синдроме часто не соответствует критериям мигрени и ассоциирована с другими признаками данного синдрома. Это могут быть: дисфория (изменение настроения, депрессия, тревожность, напряженность, приступы плаксивости), чувство усталости или истощение, сонливость, боль в пояснице, нижней части живота, отечный синдром, постоянное чувство голода, употребление большого количества соли, сахара или тошнота. Появление предменструального синдрома связывают с недостатком прогестерона и в меньшей степени эстрогена в конце лютеиновой фазы менструального цикла, а также повышением уровня простагландинов и нарушением продукции эндорфинов.
В основу профилактики менструальной мигрени и предменструального синдрома положен принцип возмещения эстрогенов и прогестерона перед менструацией и подавление синтеза простагландинов. Гормональная терапия менструальной мигрени и головной боли, возникающей в рамках предменструального синдрома, проводится при отсутствии лечебного эффекта от применения НПВП и триптанов или с целью усиления их действия, и только после консультации с гинекологом-эндокринологом (см. рисунок 1). В настоящее время высказывается положение, что приступы менструальной мигрени можно предотвратить поддержанием высокого уровня эстрогенов (заместительная эстрогенотерапия) или, наоборот, его снижением (естественная/медикаментозная менопауза). Заместительная терапия эстрогенами позволяет уменьшить частоту приступов менструальной мигрени в 3 и более раз, а низкая эффективность лечения может быть связана с неправильным определением типа головной боли или неверным выбором дозы гормона (6).
Безусловно, менструальная мигрень является одним из особых и тяжелых типов мигрени, патогенез которой остается недостаточно изученным, а роль женских половых гормонов в происхождении приступов остается непонятной. Будущие экспериментальные и клинические исследования должны быть направлены на выяснение механизмов менструальной мигрени. Мы можем быть уверены в том, что эффективное купирование этой тяжелой формы мигрени можно осуществить с помощью современных препаратов – НПВП и триптанов (Зомиг). Однако необходимость назначения профилактического лечения менструальной мигрени с помощью эстрогенов нужно еще исследовать, особенно в тех случаях, когда у женщины нет дополнительных показаний к заместительной гормонотерапии.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.