количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Исследования
Использование препарата Мирамистин® в лечении неспецифических вульвовагинитов у девочек
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Акушерство и гинекология" № 2
- Аннотация
- Статья
- Ссылки
- English
Авторы провели исследование эффективности антисептического препарата местного действия Мирамистин® в лечении неспецифического вульвовагинита у девочек. Уже на второй-третий день терапии состояние большинства пациенток оценивалось как удовлетворительное. Улучшилось состояние слизистой оболочки влагалища, изменился характер патологических выделений из половых путей, уменьшились зуд и жжение в области половых органов. Препарат Мирамистин® показал высокую эффективность и хорошую переносимость, что позволяет рекомендовать его для терапии неспецифических вульвовагинитов у девочек.

Таблица 1. Удельный вес сопутствующей соматической патологии, выявленной при вульвовагините
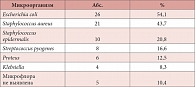
Таблица 2. Микробный пейзаж отделяемого влагалища, выявленный при бактериологическом исследовании
В структуре гинекологической заболеваемости у девочек нейтрального и препубертатного периода воспалительные заболевания наружных половых органов и влагалища занимают первое место [1–6]. Неспецифический вульвовагинит и вульвит регистрируются в 48,1% случаев по данным профилактических осмотров и в 60–70% – по данным обращаемости к гинекологам детей и подростков [7–9].
Как показал анализ заболеваемости по возрастам, максимальное число обращений наблюдается на первом году жизни и в возрасте от трех до семи лет. Заболеваемость на первом году жизни обусловлена вертикальным путем передачи инфекции от матери, незнанием основ гигиенического ухода за наружными половыми органами, множеством дисбиотических состояний кишечника. Заболеваемость в возрасте от трех до семи лет объясняется недостаточным вниманием матери к туалету наружных половых органов дочери или недостаточными гигиеническими навыками самой девочки, а также простудными заболеваниями, аллергическими состояниями, энтеробиозом [10–12].
Слизистая оболочка влагалища девочки представляет экосистему, находящуюся в состоянии постоянного динамического равновесия. Стерильная при рождении, в течение нескольких дней слизистая оболочка влагалища колонизируется преимущественно грамположительной флорой, состоящей из строгих анаэробов Bifidobacterium, Bacteroides, Peptostreptococcus, факультативных анаэробов Staphylococcus spp., Streptococcus spp., Enterococcus faecalis, Proteus mirabilis, Escherichia coli, а также микроаэрофилов Gardnerella vaginalis [1, 8, 13, 14]. До начала менструальной функции уровень рН отделяемого влагалища близок к нейтральному – 7,0.
В течение жизни биоценоз влагалища претерпевает количественные и качественные изменения. В нейтральный период характерны единичные лейкоциты в поле зрения (п/зр), незначительное количество слизи и эпителия. Отмечается скудное количество коккобациллярной флоры. Среда нейтральная или щелочная. Палочка Додерлейна отсутствует. В препубертатный период под слабым влиянием эстрогенов уровень рН постепенно приближается к слабокислому. У 30% девочек к девяти годам во влагалище обнаруживаются лактобактерии. В ранний пубертатный период (10–12 лет) увеличивается количество слущенного эпителия, слизи немного, лейкоциты – 2–3 в п/зр, среда чаще кислая, флора представлена грамположительными коккобактериями, внеклеточными диплококками. Пубертатный период характеризуется значительным увеличением количества слущенного эпителия, лейкоциты – до 4 в п/зр. Количество слизи умеренное. Флора палочковая. Лактобациллы определяются более чем у 60% девочек. Влагалищная среда стойко
кислая [1].
Воспалительный процесс во влагалище обусловлен состоянием эндокринной и иммунной систем, а также рядом анатомо-физиологических особенностей строения наружных половых органов [9, 10, 15]:
- низкой эстрогенной насыщенностью;
- истонченностью, замедленной пролиферацией эпителия слизистой оболочки влагалища;
- слабой складчатостью слизистых оболочек;
- нейтральной и щелочной средой влагалища;
- недостаточным смыканием половых губ в задних отделах;
- близким расположением влагалища и анального отверстия;
- низкой местной иммунной защитой.
Важную роль в развитии вульвовагинитов и вульвитов играет экстрагенитальная патология. Любое снижение реактивности детского организма, возникающее после перенесенных заболеваний или вследствие хронических воспалительных процессов, приводит к нарушению равновесия в микробиоте организма, в том числе влагалища. Развитие вторичного воспалительного процесса во влагалище провоцируют такие заболевания, как инфекция мочевыводящих путей, дисбактериоз, атопический дерматит, заболевания ЛОР-органов, частые простудные заболевания, транзиторные иммунодефицитные состояния, детские инфекции [2, 13, 16]. В 82% случаев имеет место рецидив заболевания и, как следствие, хронизация процесса [16].
С учетом видового представительства в микробиоценозе вульвовагиниты подразделяются на специфические и неспецифические, которые не имеют специфического возбудителя. Их вызывают условно патогенные микроорганизмы, изначально проникающие во влагалище извне, либо вегетирующая во влагалище флора, которая в силу провоцирующих факторов становится патогенной. У девочек до 10 лет с неспецифическими вульвовагинитами наиболее частыми представителями микробной флоры являются колиформные палочки (57%), грамположительные кокки (59%), гемолитический стрептококк А и В в ассоциации с двумя – пятью видами условно патогенной флоры (81%), негемолитический стрептококк (18%), анаэробы (14%), дрожжеподобные грибы (6%), инфекции, передаваемые половым путем (13–28%) [1, 9–10, 14, 17].
Специфические вульвовагиниты могут развиваться при гонорее, трихомонозе, хламидиозе, микоплазмозе, туберкулезе, кандидозе, генитальном герпесе, папилломавирусной инфекции.
Клинические проявления вульвовагинитов и вульвитов схожи и зависят от остроты процесса, вида возбудителя. При острых неспецифических вульвовагинитах наблюдается яркая клиническая картина: выделения из половых путей, гиперемия и отечность вульвы, дискомфорт, жжение при мочеиспускании. При вульвовагинитах, вызванных урогенитальной инфекцией (хламидия, уреаплазма, микоплазма), напротив, превалируют дизурические явления, дискомфорт в области наружных половых органов, неярко выраженная гиперемия, рецидивирующее течение.
Диагностика заболевания основывается на детализации жалоб, клинической картине, лабораторно-инструментальных методах диагностики.
Современные вульвовагиниты отличают хроническое рецидивирующее течение, стертая клиническая картина, наличие микст-инфекции (преобладание ассоциаций двух – шести возбудителей аэробной и анаэробной природы) [10–16]. На фоне экстрагенитальной патологии количество вульвовагинитов увеличивается [3, 17]. Данное обстоятельство требует поиска новых лекарственных препаратов для лечения и профилактической санации наружных половых органов и влагалища.
Системные антибактериальные препараты при неспецифических вульвовагинитах у девочек используют редко. Предпочтение отдают препаратам для местного применения. Преимущество местного лечения заключается в минимальном риске побочных реакций, простоте и удобстве использования, отсутствии противопоказаний (кроме индивидуальной непереносимости препарата), а также в возможности использования при экстрагенитальной патологии [18–20].
Изучение эффективности препарата Мирамистин® в форме 0,01%-ного раствора (ООО «Инфамед»), антисептического средства с широким спектром действия, хорошо зарекомендовавшего себя в лечении воспалительных процессов носоглотки у малышей, для лечения воспалительных заболеваний наружных половых органов и влагалища у девочек очень важно с практической точки зрения.
Мирамистин® относится к группе катионных поверхностно-активных веществ – к четвертичным аммониевым соединениям. Химическое название Мирамистина – бензилдиметил [3-(миристоиламино)пропил] аммоний хлорид моногидрат. Лекарственная форма в виде 0,01%-ного раствора для местного применения – бесцветная прозрачная жидкость, пенящаяся при встряхивании. Форма выпуска: флаконы полиэтиленовые с аппликатором урологическим 50 мл, флаконы полиэтиленовые 150 мл в комплекте с насадкой-распылителем [21]. Обе выпускаемые формы препарата удобны для использования в детской гинекологической практике.
Фармакологический спектр воздействия препарата на микроорганизмы и ткани привлекателен с многих позиций. В основе действия Мирамистина лежит прямое гидрофобное взаимодействие молекулы с липидами мембран микроорганизмов, приводящее к их фрагментации и разрушению. При этом часть молекулы Мирамистина, погружаясь в гидрофобный участок мембраны, разрушает надмембранный слой, разрыхляет мембрану, повышает ее проницаемость для высокомолекулярных веществ, изменяет ферментную активность микробной клетки, ингибируя ферментные системы, что приводит к угнетению жизнедеятельности микроорганизмов и их цитолизу. В отличие от других антисептиков Мирамистин® обладает высокой избирательностью действия в отношении микроорганизмов, поскольку практически не действует на оболочки клеток макроорганизма.
Мирамистин® характеризуется выраженным бактерицидным действием в отношении грамположительных и грамотрицательных, аэробных и анаэробных бактерий в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам. Препарат наиболее эффективен в отношении грамположительных бактерий (Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae и др.), действует на возбудителей инфекций, передаваемых половым путем (Chlamydia spp., Treponema spp., Trichomonas vaginalis, Neisseria gonorrhoeae), а также на вирусы герпеса, иммунодефицита человека. Оказывает противогрибковое действие на аскомицеты родов Aspergillus и Penicillium, дрожжевые (Rhodotorula rubra) и дрожжеподобные (Candida albicans, Candida tropicalis, Candida krusei) грибы, дерматофиты (Trichophyton rubrum, Trichophyton mentagrophytes, Trichophyton violaceum, Epidermophyton Kaufman-Wolf, Epidermophyton floccosum, Microsporum gypseum, Microsporum canis), а также на другие патогенные грибы (например, Pityrosporum orbiculare (Malassezia furfur)) в виде монокультур и микробных ассоциаций.
Кроме того, Мирамистин® оказывает противовоспалительное и иммуноадъювантное действие, усиливает местные регенеративные процессы, активизирует механизмы неспецифической защиты вследствие модуляции клеточного и местного гуморального иммунного ответа, не обладает местно-раздражающим, мутагенным, канцерогенным и аллергизирующим действием [11, 22].
Материал и методы исследования
В исследовании, проведенном на базе клинико-диагностического центра Санкт-Петербургского государственного педиатрического медицинского университета, участвовало 48 девочек с проявлениями вульвита и вульвовагинита в возрасте от шести месяцев до 10 лет (средний возраст 3,6 ± 0,7 года). Критериями отбора стали жалобы на гиперемию и дискомфорт в области наружных половых органов, патологические выделения, клинико-лабораторная диагностика, указывающая на отсутствие урогенитальной инфекции (в том числе результаты полимеразной цепной реакции).
При обследовании были использованы общепринятые методы: сбор жалоб, анамнеза, гинекологический осмотр с оценкой состояния наружных половых органов и характера выделений, бактериоскопическое и бактериологическое исследование отделяемого влагалища, общий анализ мочи, анализ кала на яйца гельминтов и соскоб на энтеробиоз. Комплексное обследование (по показаниям) предусматривало консультации смежных специалистов – педиатра, нефролога, гастроэнтеролога, а также бактериологическое исследование мочи.
Лечение неспецифических вульвовагинитов включало тщательное соблюдение правил личной гигиены, диетотерапию с уменьшением количества углеводов, раздражающих и экстрактивных веществ, иммуномодулирующую терапию, десенсибилизацию, санацию очагов инфекции, применение адсорбентов и пребиотиков при наличии пищевых аллергозов, местную терапию (инстилляция влагалища 0,01%-ным раствором Мирамистина два раза в день в течение семи дней).
Результаты
Основные жалобы при обращении:
- гиперемия наружных половых органов – 44 (91,8%) пациентки;
- патологические выделения – 41 (87,2%);
- зуд вульвы – 7 (16,1%);
- бессимптомная лейкоцитурия – 6 (12,3%);
- неприятный запах – 8 (17,3%);
- жжение при мочеиспускании – 4 (8,2%);
- дизурические явления – 4 (7,7%).
При анализе собранного анамнеза выявлено, что у 16 (32,8%) пациенток признаки вульвовагинита развились после перенесенной острой респираторной вирусной инфекции (ОРВИ), у 6 (12,5%) – на фоне энтеробиоза, у 4 (8,3%) – на фоне кишечной инфекции неясной этиологии. 17 (36,5%) девочек относились к группе часто болеющих детей (частота ОРВИ – более пяти раз в год). Структура сопутствующей соматической патологии, выявленной у обследованных девочек, представлена в таблице 1.
До лечения при микроскопическом исследовании отделяемого влагалища в мазках преобладала грамвариабельная кокковая флора (47,9%). Палочковая флора наблюдалась в 31,2% случаев, коккобациллярная или смешанный вариант микрофлоры – в 20,9%. Дополнительно у 8,3% девочек обнаружены грибы рода Candida (Candida albicans).
При бактериологическом исследовании, которое позволяет в полной мере оценить качественные и количественные показатели микрофлоры, у всех пациенток наблюдался дисбиоз влагалища, представленный различными микробными ассоциациями. Результаты бактериологического исследования отделяемого влагалища приведены в таблице 2.
Выявлена связь патологии мочевыделительной системы и микробного пейзажа влагалища у девочек с вульвовагинитом. При сопоставлении результатов посевов мочи и влагалищного секрета у девочек с инфекцией мочевыводящих путей совпадение патогенной микрофлоры отмечено в 36,8% случаев, что может указывать на роль вульвовагинита в развитии заболеваний мочеполовой сферы. В то же время инфекция мочевыводящих путей поддерживает воспаление вульвы и влагалища.
В ходе лечения с использованием препарата Мирамистин® на вторые-третьи сутки исчезали патологические выделения, зуд, дизурические явления, уменьшилась гиперемия наружных половых органов. К окончанию семидневного курса лечения все клинические признаки воспалительного процесса были купированы. По данным гинекологического осмотра отмечено улучшение состояния слизистой оболочки влагалища – уменьшились отечность и гиперемия.
Лабораторный контроль проводили через 10 дней после окончания лечения. При повторном микроскопическом исследовании отделяемого влагалища после терапии у 44 (91,6%) обследуемых выявлена I–II степень чистоты влагалища. У 4 (8,4%) девочек с отягощенным соматическим анамнезом и микст-инфекциями сохранился воспалительный тип мазка, что потребовало назначения повторного курса лечения с использованием антибактериальных препаратов местного действия.
Заключение
Проведенное клиническое исследование позволяет сделать вывод, что Мирамистин® в виде 0,01%-ного раствора – эффективный и безопасный препарат для комплексного лечения неспецифических воспалительных заболеваний вульвы и влагалища. Он является перспективным для применения в детской гинекологической практике, поскольку обладает широким спектром местного противомикробного действия, не влияет на нормальную микрофлору влагалища, характеризуется минимальными побочными действиями, имеет удобные формы выпуска.
1. Гуркин Ю.А. Детская и подростковая гинекология. Руководство для врачей. М.: МИА, 2009.
2. Морозов В.И., Пантелеева Н.Н., Рашитов Л.Ф., Мрасова В.К. Влагалищный рефлюкс мочи как причина воспалительных заболеваний генитальной сферы у девочек // Репродуктивное здоровье детей и подростков. 2009. № 3. С. 67–70.
3. Уварова Е.В., Латыпова Н.Х. Применение препарата Гексикон в лечении воспалительных заболеваний влагалища неспецифической этиологии // Репродуктивное здоровье детей и подростков. 2007. № 4. С. 48–54.
4. Уварова Е.В., Тарусин Д.И. Вульвовагинит. Пособие по обследованию состояния репродуктивной системы детей и подростков. М., 2009.
5. Cuadros J., Mazón A., Martinez R. et al. The aetiology of paediatric inflammatory vulvovaginitis // Eur. J. Pediatr. 2004. Vol. 163. № 2. P. 105–107.
6. Vulvovaginal problem in the prepubertal child // Pediatric and adolescent gynecology / ed. by S.J. Emans, M.R. Laufer, D.P. Goldstein. 5th ed. Philadelphia: Lippincott Williams and Wilkins, 2005.
7. Абрямян С.М. Медико-социальная характеристика и пути оптимизации медицинской помощи девочкам с хроническим неспецифическим вульвовагинитом: автореф. дис. … канд. мед. наук. СПб., 2006.
8. Долгушина В.Ф. Вульвовагиниты у девочек. Учебное пособие для студентов, интернов, клинических ординаторов, врачей. Челябинск: Челябинская государственная медицинская академия, 2008.
9. Кулаков В.И., Богданова Е.А. Руководство по гинекологии детей и подростков. М., 2005.
10. Аскерова М.Г., Ткаченко Е.А. Современные подходы к лечению неспецифических вульвовагинитов у детей // Репродуктивное здоровье детей и подростков. 2009. № 2. С. 11–15.
11. Довлетханова Э.Р., Абакарова П.Р. Неспецифические вульвовагинты: возможности локальной терапии // Эффективная фармакотерапия. 2013. Вып. 36. Акушерство и гинекология. № 4. С. 48–52.
12. Dei M., Di Maggio F., Di Paolo G. et al. Vulvovaginitis in childhood // Best Pract. Res. Clin. Obstet. Gynaecol. 2010. Vol. 24. № 2. P. 129–137.
13. Коколина В.Ф. Диагностика и лечение урогенитальных инфекций. Методические рекомендации. М.: Изд-во РГМУ, 2006.
14. Кравченко М.Е. Характер микробиоценоза влагалища и коррекция различных клинических форм его нарушений у девочек в период полового созревания: автореф. дис. … канд. мед. наук. СПб., 2003.
15. Fischer G. Chronic vulvitis in pre-pubertal girls // Australas. J. Dermatol. 2010. Vol. 51. № 2. P. 118–123.
16. Гусева Е.В., Кузнецова И.В., Николаев С.Н. Сочетанная патология мочевыводящей и половой систем у девочек // Репродуктивное здоровье детей и подростков. 2007. № 3. С. 50–54.
17. Кохреидзе Н.А., Кутушева Г.Ф. Проблемные аспекты диагностики и терапии вульвовагинита у девочек // Репродуктивное здоровье детей и подростков. 2013. № 2. С. 30–36.
18. Зубакова О.В. Диагностика и лечение неспецифического бактериального вульвовагинита: автореф. дис. … канд. мед. наук. М., 2001.
19. Уварова Е.В., Кумыкова З.Х., Латыпова Н.Х. Роль анатомо-физиологических особенностей влагалища и шейки матки у девочек-подростков в развитии воспалительных заболеваний нижнего отдела генитального тракта // Репродуктивное здоровье детей и подростков. 2008. № 1. С. 34–44.
20. Joishy M., Ashtekar C.S., Jain A. et al. Do we need to treat vulvovaginitis in prepubertal girls? // BMJ. 2005. Vol. 330. № 7484. P. 186–188.
21. Антисептическое средство. Приказ Минздрава СССР от 31 мая 1991 г. № 146. Регистрационное удостоверение № 91/146/1.
22. Кривошеин Ю.С., Скуратович А.А., Тышкевич Л.В. и др. Изучение мутагенного и канцерогенного действия антимикробных поверхностно-активных веществ // Антибиотики. 1984. Т. 29. № 7. С. 519–527.
Administration of Miramistin® in treatment of nonspecific vulvovaginitis in girls
A.V. Mironova, G.F. Kutusheva
Saint-Petersburg State Pediatric Medical University
Contact person: Anna Valeryevna Mironova, vladnyra@mail.ru
Here we provide with data of a study on efficacy of topical antiseptic agent Miramistin® used for therapy of nonspecific vulvovaginitis in girls. Even two-three days after starting therapy most patients were found to have a satisfactory condition. In addition, state of vaginal mucosa was improved, characteristics of pathological discharge from genital tract changed, and symptoms of itching and burning in area of genital organs were reduced. Miramistin® was shown to have high efficacy and good tolerability, thus letting to recommend it for therapy of nonspecific vulvovaginitis in girls.
Новости на тему
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.