Избыточное использование анальгетиков пациентами с персистирующей головной болью после впервые возникшего ишемического инсульта
- Аннотация
- Статья
- Ссылки
- English
Цели исследования – изучить встречаемость персистирующей головной боли после впервые возникшего ишемического инсульта, проанализировать использование больными препаратов для ее купирования и оценить частоту их чрезмерного использования.
Материал и методы. Исследование основано на анализе головной боли у 550 пациентов с впервые возникшим ишемическим инсультом (средний возраст – 63,1 года, 54% мужчин). У 529 пациентов проведено динамическое наблюдение и головная боль изучалась в течение не менее трех месяцев после инсульта. Для оценки наличия персистирующей головной боли врач-невролог проводил полуструктурированное клиническое интервью через три месяца после развития инсульта. Анализировалось использование препаратов для купирования персистирующей головной боли после инсульта.
Результаты. Персистирующая головная боль, связанная с впервые возникшим ишемическим инсультом, зарегистрирована у 55 (10,4%) из 529 пациентов. При этом у 17 (30,9%) из 55 пациентов продолжительность головной боли составила ≥ 15 дней в месяц. Чрезмерное использование анальгетиков зафиксировано у 30,9% пациентов с персистирующей головной болью после инсульта. Это значительно выше, чем встречаемость лекарственно-индуцированной головной боли при хронической мигрени (0,5–2,0%). У пациентов с персистирующей болью увеличилось использование комбинированных анальгетиков ≥ 10 дней в месяц через три месяца после инсульта по сравнению с началом инсульта (p = 0,03).
Вывод. Персистирующая головная боль после впервые возникшего инсульта приводит к чрезмерному использованию анальгетиков у трети пациентов. Это требует контроля со стороны врача, осуществляющего наблюдение за больными после инсульта, а также дальнейшего изучения.
Цели исследования – изучить встречаемость персистирующей головной боли после впервые возникшего ишемического инсульта, проанализировать использование больными препаратов для ее купирования и оценить частоту их чрезмерного использования.
Материал и методы. Исследование основано на анализе головной боли у 550 пациентов с впервые возникшим ишемическим инсультом (средний возраст – 63,1 года, 54% мужчин). У 529 пациентов проведено динамическое наблюдение и головная боль изучалась в течение не менее трех месяцев после инсульта. Для оценки наличия персистирующей головной боли врач-невролог проводил полуструктурированное клиническое интервью через три месяца после развития инсульта. Анализировалось использование препаратов для купирования персистирующей головной боли после инсульта.
Результаты. Персистирующая головная боль, связанная с впервые возникшим ишемическим инсультом, зарегистрирована у 55 (10,4%) из 529 пациентов. При этом у 17 (30,9%) из 55 пациентов продолжительность головной боли составила ≥ 15 дней в месяц. Чрезмерное использование анальгетиков зафиксировано у 30,9% пациентов с персистирующей головной болью после инсульта. Это значительно выше, чем встречаемость лекарственно-индуцированной головной боли при хронической мигрени (0,5–2,0%). У пациентов с персистирующей болью увеличилось использование комбинированных анальгетиков ≥ 10 дней в месяц через три месяца после инсульта по сравнению с началом инсульта (p = 0,03).
Вывод. Персистирующая головная боль после впервые возникшего инсульта приводит к чрезмерному использованию анальгетиков у трети пациентов. Это требует контроля со стороны врача, осуществляющего наблюдение за больными после инсульта, а также дальнейшего изучения.
Введение
Персистирующая головная боль после инсульта недостаточно изучена и недооценена в клинической практике несмотря на то, что считается распространенным постинсультным болевым синдромом, поражающим одного из пяти пациентов с инсультом [1]. Согласно Международной классификации головной боли 3-го пересмотра, к персистирующей головной боли после инсульта относится головная боль, которая сохраняется не менее трех месяцев после инсульта [2]. Оценка истинной распространенности такой боли затруднена, поскольку в предыдущих исследованиях, как правило, описывали лишь головную боль после инсульта, не сопоставляя ее с болью в начале инсульта и головной болью до инсульта. Кроме того, учитывались как первичные, так и повторные ишемические инсульты. В связи с этим трудно определить, связана сохраняющаяся после инсульта головная боль с перенесенным инсультом или нет. При этом ни в одном из предыдущих исследований не анализировалась лекарственно-индуцированная головная боль (ЛИГБ) после инсульта, поэтому неизвестна частота ее встречаемости.
Исходя из этого, целями настоящего исследования стали изучение встречаемости персистирующей головной боли после впервые возникшего ишемического инсульта, анализ использования больными препаратов для ее купирования, а также оценка чрезмерного употребления препаратов для купирования боли.
Материал и методы
Настоящее исследование основано на анализе головной боли у 550 пациентов с впервые возникшим ишемическим инсультом (средний возраст – 63,1 года, 54% мужчин). У 529 пациентов проведено динамическое наблюдение и головная боль изучалась в течение не менее трех месяцев после инсульта. В этот период 61 больной (30 женщин и 31 мужчина, средний возраст – 60 лет) из 529 испытывал головную боль. Эти пациенты были включены в дальнейший анализ персистирующей головной боли после инсульта.
Для оценки наличия персистирующей головной боли проведено профессиональное полуструктурированное клиническое интервью врачом-неврологом через три месяца после развития инсульта у всех пациентов, которые согласились на динамическое наблюдение. Головную боль, сохранявшуюся в течение не менее трех месяцев после инсульта, сравнивали с головной болью в начале инсульта. При этом определяли тип и вид боли. Диагноз персистирующей головной боли после инсульта и ЛИГБ устанавливали на основании критериев Международной классификации головных болей 3-го пересмотра [2].
У пациентов анализировали использование препаратов для купирования персистирующей головной боли после инсульта. Многие из обезболивающих препаратов пациенты применяли и до инсульта, а также при развитии инсульта, когда возникала головная боль. При этом сопоставляли использование препаратов для купирования головной боли на момент начала инсульта и в течение трех месяцев после него. Чрезмерное использование препаратов для купирования головной боли диагностировалось при злоупотреблении анальгетиками или триптанами: применение простых анальгетиков для купирования боли (≥ 15 дней в месяц) либо триптанов и/или комбинированных анальгетиков (≥ 10 дней в месяц) в течение более трех месяцев. Кроме того, оценивали использование других препаратов и средств для купирования боли. При этом указывались группа и название препарата, частота приема, эффект. Эффективность препарата в купировании головной боли оценивали по следующим градациям:
- полный эффект (полный регресс головной боли через один-два часа после приема обезболивающего препарата и отсутствие возобновления боли в течение 12–24 часов после приема препарата);
- средний эффект (переход интенсивной боли в слабую, неполное купирование боли через один-два часа после приема обезболивающего и возобновление боли прежней интенсивности в течение первых четырех часов после приема препарата);
- незначительный эффект (незначительное купирование боли, переход интенсивной боли в боль средней интенсивности, возобновление боли прежней интенсивности через два-три часа после приема препарата);
- нет эффекта (сохраняется боль прежней интенсивности и не уменьшается после приема препарата).
Результаты
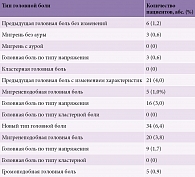
Из 61 пациента, испытывавшего головную боль после инсульта, 34 имели новый тип головной боли (возник впервые при развитии инсульта), 21 – головную боль с измененными характеристиками, 6 – головную боль без каких-либо изменений (табл. 1). Персистирующая головная боль, связанная с впервые возникшим ишемическим инсультом, отмечалась у 55 (10,4%) из 529 пациентов [3]. Согласно модифицированным критериям [4], к головной боли, связанной с впервые возникшим ишемическим инсультом, были отнесены новый тип головной боли, возникший впервые, и головная боль с измененными характеристиками, когда у пациентов при развитии инсульта участились и усилились приступы головной боли, появились новые сопровождавшие боль симптомы и уменьшился/исчез эффект от препаратов для купирования боли. Головная боль без изменения характеристик не относилась к головной боли, обусловленной инсультом. Поэтому к персистирующей головной боли, сохранявшейся не менее трех месяцев после начала впервые возникшего инсульта, была отнесена головная боль двух видов – головная боль нового типа (34 (61,8%) из 55 больных) и головная боль с измененными характеристиками (21 (38,2%) из 55 больных) (табл. 1). При этом у 17 (30,9%) из 55 пациентов головная боль сохранялась ≥ 15 дней в месяц.
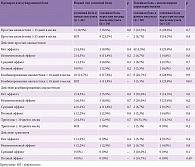
Чрезмерное использование обезболивающих препаратов наблюдалось у 17 (30,9%) из 55 пациентов – у 9 с персистирующей головной болью нового типа и 8 с персистирующей головной болью с измененными характеристиками. Для купирования персистирующей головной боли 41 (74,5%) из 55 пациентов использовал анальгетики и только 3 (5,4%) пациента – триптаны (табл. 2). Избыточное применение анальгетиков (простые анальгетики ≥ 15 дней в месяц или комбинированные ≥ 10 дней в месяц) зафиксировано у 35% пациентов с персистирующей головной болью нового типа и 38% пациентов с головной болью с измененными характеристиками. Использование комбинированных анальгетиков ≥ 10 дней в месяц увеличилось по сравнению с началом инсульта у пациентов с персистирующей болью с измененными характеристиками (p = 0,03).
Интересно, что мигренеподобная персистирующая головная боль встречалась у половины больных после инсульта. По сравнению с периодом до развития инсульта после него триптаны для купирования боли использовали лишь единицы, причем не более одного-двух раз: 13 пациентов применяли эти препараты на момент начала инсульта и только 4 пациента – ≥ 3 месяцев после инсульта. Это объяснялось тем, что у большинства пациентов триптаны стали неэффективными, даже у тех, у кого персистирующая головная боль была мигренеподобной, и они использовали триптаны по привычке (табл. 2). Эффективность анальгетиков (комбинированных и простых) для купирования головной боли практически не изменилась через три месяца после инсульта.
Обсуждение
Установлено, что пациенты на фоне персистирующей головной боли значительно чаще использовали болеутоляющие средства, чем при головной боли в начале инсульта. Избыточный прием анальгетиков ≥ 3 месяцев для купирования головной боли после инсульта зафиксирован у трети пациентов. Это объясняется сохранением персистирующей головной боли сильной интенсивности у большинства пациентов и развитием хронической головной боли ≥ 15 дней в месяц у ≈30% пациентов. Этот показатель значительно выше аналогичного показателя в случае ЛИГБ при хронической мигрени – 0,5–2,0% [5]. БÓльшая интенсивность и частота постинсультной головной боли по сравнению с головной болью в начале инсульта также продемонстрированы в исследовании A.P. Hansen и соавт. [1]. В другом исследовании среди пациентов с синдромом постинсультной боли пациенты с головной болью использовали болеутоляющие препараты значительно чаще, чем пациенты с постинсультной болью, локализованной в парализованной конечности, либо при другой локализации боли (32 и 17% соответственно) [6]. Этот феномен может приводить к отягощению персистирующей головной боли после инсульта при избыточном использовании анальгетиков. Необходимо отметить, что в нашем исследовании не выявлено случаев злоупотребления обезболивающими препаратами для купирования боли иной локализации, кроме головной.
Пациенты с персистирующей мигренеподобной головной болью пробовали по привычке использовать триптаны, однако они были неэффективны. В связи с этим пациенты принимали комбинированные анальгетики с эффектом, что привело к их злоупотреблению у части больных.
Интерес представляет одно наблюдение, которое не было описано ранее. Речь идет о низкой эффективности триптанов (суматриптана, элетриптана и золмитриптана при приеме per os) в адекватных дозах и при своевременном приеме (не позднее 30 минут с момента начала головной боли). Несмотря на то что почти половина пациентов испытывали мигренеподобную головную боль после инсульта, триптаны показали себя неэффективными.
Описаны три разных механизма действия триптанов при мигрени [7]:
- сосудистый механизм: сужение растянутых внутричерепных артерий за счет прямого воздействия на гладкую мускулатуру сосудов при связывании триптана с рецепторами 5-HT1B;
- тригемино-васкулярный механизм: связывание с 5-HT1D-рецепторами и ингибирование высвобождения вазоактивных нейропептидов тройничным нервом, иннервирующим внутричерепные сосуды и твердую мозговую оболочку, что приводит к ингибированию активации тройничного нерва и блокированию передачи болевых сигналов в мозг;
- центральный механизм: связывание с 5-HT1D-рецепторами и ингибирование ноцицептивной нейротрансмиссии в ядре тройничного нерва в стволе головного мозга и верхнем отделе спинного мозга.
Возможно, в отличие от мигрени наличие очага инфаркта в головном мозге приводит к другому механизму развития мигренеподобной головной боли, при котором отсутствует расширение артерий и триптаны становятся неэффективными. Мы предполагаем, что патофизиология персистирующей мигренеподобной головной боли и мигрени различна. Этот вопрос предстоит изучить в отношении другой мигренеподобной вторичной головной боли, например посттравматической.
На основании результатов данного исследования целесообразно проводить мониторинг головной боли после инсульта и своевременно обращать внимание на чрезмерное использование препаратов для купирования боли (особенно комбинированных анальгетиков). Это позволит предотвратить развитие хронической головной боли и ЛИГБ. Проблема может оставаться без контроля врача из-за других серьезных последствий инсульта, но на самом деле она способна влиять на качество жизни больных наряду с другими осложнениями инсульта.
Пациенты с персистирующей головной болью после инсульта требуют адекватного ведения и наблюдения, а также профилактики развития чрезмерного использования анальгетиков. Кроме того, необходимо дальнейшее изучение эффективных способов лечения персистирующей головной боли у пациентов после инсульта, включая разработку отсутствующих на текущий момент руководств по ведению таких больных.
Вывод
Персистирующая головная боль после впервые возникшего инсульта приводит к чрезмерному использованию анальгетиков у трети пациентов. Это требует контроля со стороны врача, осуществляющего наблюдение за больными после инсульта, а также дальнейшего изучения.
E.R. Lebedeva, PhD, Prof., A.V. Ushenin, Ya.A. Knayzeva, J. Olesen, PhD, Prof.
Ural State Medical University, Yekaterinburg
International Headache Center ‘Europe-Asia’, Yekaterinburg
Danish Headache Center, University of Copenhagen, Denmark
Contact person: Elena R. Lebedeva, cosmos@k66.ru
Relevance. None of the previous studies analyzed medication overuse headaches after stroke, and therefore it is not known how often they occur in patients with persistent headaches. This problem may go unchecked due to other serious consequences of a stroke, but it can affect the quality of life of patients along with other stroke complications.
The purpose of this study was to investigate the incidence of persistent headaches after a first-ever ischemic stroke, to analyze the use of drugs for pain relief, and to assess the incidence of overuse of painkillers.
Material and methods. The study is based on the analysis of headaches in 550 patients (mean age 63.1 years, 54% men) with first-ever ischemic stroke. 529 patients were undergoing a follow-up with the study of headaches for at least three months after a stroke. To assess the presence of persistent headaches after a stroke, a neurologist conducted a semi-structured clinical interview 3 months after the onset of a stroke. The use of drugs for pain relief was analyzed in patients with persistent headaches after a stroke.
Results. Persistent headaches associated with ischemic stroke have developed in 55 of 529 patients (10.4%). 17 of 55 patients (30.9%) patients had headaches ≥ 15 days per month. Medication overuse (analgesics) was noted in 30.9% of patients with persistent headaches after stroke. This is significantly higher than the incidence of medication overuse headaches in chronic migraine (0.5–2.0%). The use of combined analgesics ≥ 10 days per month increased significantly in patients with persistent headaches compared with the onset of stroke (p = 0.03).
Conclusion. Persistent headaches after a first-ever ischemic stroke can lead to overuse of analgesics in a third of patients. All this requires physicians’ control and effective monitoring of patients after stroke, as well as further study.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.