Клинико-лучевая мультимодальная диагностика хронического сфеноидита
- Аннотация
- Статья
- Ссылки
- English
Проведение компьютерной томографии (КТ) считается обязательным для диагностики поражений клиновидной пазухи. Однако при различных деструктивных процессах в пазухе, инвазивном распространении по данным КТ не всегда удается определить вовлеченность соседних сосудисто-нервных структур, тканей головного мозга в патологический процесс. В таких случаях обследование дополняется выполнением магнитно-резонансной томографии головного мозга, которая более детально определяет границы, вовлеченность соседних анатомических образований в патологический процесс. При планировании хирургического вмешательства врач-оториноларинголог, опираясь на полученные данные, сможет избежать непредвиденных ситуаций и осложнений, при необходимости привлечь смежных специалистов, что в конечном итоге повысит качество лечения.
Проведение компьютерной томографии (КТ) считается обязательным для диагностики поражений клиновидной пазухи. Однако при различных деструктивных процессах в пазухе, инвазивном распространении по данным КТ не всегда удается определить вовлеченность соседних сосудисто-нервных структур, тканей головного мозга в патологический процесс. В таких случаях обследование дополняется выполнением магнитно-резонансной томографии головного мозга, которая более детально определяет границы, вовлеченность соседних анатомических образований в патологический процесс. При планировании хирургического вмешательства врач-оториноларинголог, опираясь на полученные данные, сможет избежать непредвиденных ситуаций и осложнений, при необходимости привлечь смежных специалистов, что в конечном итоге повысит качество лечения.

Введение
В структуре всех патологий околоносовых пазух на долю изолированного заболевания клиновидной пазухи приходится 1–3%. При развитии полисинусита показатель намного выше [1].
Патология клиновидной пазухи часто остается без должного внимания специалистов по ряду причин, прежде всего из-за анатомо-топографических особенностей, изолированного расположения, труднодоступности.
Низкая частота своевременного диагностирования заболеваний клиновидной пазухи объясняется еще и тем, что проявления поражения неспецифичны. Основными симптомами, с которыми пациенты обычно обращаются к специалисту, являются головная боль различной локализации, чаще в затылочной области, зрительные нарушения, стекание слизи по задней стенке глотки [2].
Изолированное поражение клиновидной пазухи в большинстве случаев имеет воспалительное происхождение. Опухолевое поражение встречается реже (до 10%).
Современная диагностика заболеваний клиновидной пазухи основана на жалобах пациента, данных анамнеза, эндоскопического осмотра сфеноэтмоидального кармана, результатах компьютерной (КТ) и магнитно-резонансной томографии (МРТ) [3–5].
Несвоевременная диагностика и лечение могут привести к серьезным осложнениям: менингиту, энцефалиту, субдуральному и субпериостальному абсцессам, абсцессу гипофиза, слепоте, тромбозу кавернозного синуса. Это обусловлено топографическими особенностями пазухи. Верхняя стенка пазухи служит дном передней и средней черепных ямок, в непосредственной близости от которой проходит перекрест зрительных нервов. Латеральная стенка прилежит к кавернозному синусу, рядом проходят зрительные нервы, внутренние сонные артерии и черепно-мозговые нервы [6].
Клинический осмотр пациента и эндоскопическое исследование при острых воспалительных заболеваниях пазухи в большинстве случаев позволяют выявить специфические изменения в области сфеноэтмоидального кармана и установить клинический диагноз. Нередко при хронических воспалительных процессах, новообразованиях эндоскопические изменения в области соустьев отсутствуют. Только лучевая визуализация позволяет диагностировать поражение клиновидной пазухи [3, 7]. Дифференциальная диагностика патологий клиновидной пазухи затруднена, когда специфические рентгенологические признаки, характерные для определенной природы поражения, сочетаются с признаками, в большей степени характерными для другой группы заболеваний. Исходя из этого, предоперационная лучевая диагностика должна быть максимально направлена на определение предполагаемой природы поражения пазухи, оценку распространенности патологического процесса, характера роста, наличия костно-деструктивных изменений, кровоснабжения очага изменений. Это поможет подобрать адекватную тактику ведения пациента и при планировании хирургического вмешательства избежать непредвиденных ситуаций и осложнений, которые могут поставить хирурга в затруднительное положение во время операции [8, 9].
Рассмотрим на клиническом примере особенности мультимодальной клинико-лучевой диагностики воспалительных поражений клиновидной пазухи.
Клинический случай
В феврале 2023 г. в Клинический центр стоматологии и челюстно-лицевой хирургии (КЦСиЧЛХ) Российского университета медицины поступила пациентка А., 57 лет, с жалобами на головную боль височно-затылочной локализации, периодическое головокружение.
Со слов пациентки, жалобы беспокоят в течение последних семи месяцев. В сентябре 2022 г. с жалобами на шаткость при ходьбе и головокружение бригадой скорой медицинской помощи была доставлена в отделение нейрореанимации Городской клинической больницы им. М.П. Кончаловского.
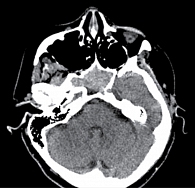
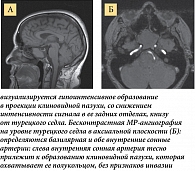
При клиническом и инструментальном обследовании установлен диагноз: ишемический инсульт в вертебрально-базилярном бассейне, лакунарный подтип по TOAST, вестибуло-атактический синдром. При инструментальном обследовании пациентки КТ головного мозга от 15 сентября 2022 г. показала изменения со стороны клиновидной пазухи: просвет клиновидной пазухи субтотально заполнен мягкотканным содержимым плотностью 48 HU, что необходимо дифференцировать между патологией воспалительного генеза или новообразованием (рис. 1).
По поводу основного заболевания пациентка получила лечение в отделениях нейрореанимации и неврологии с 15 по 27 сентября 2022 г. Выписана домой в удовлетворительном состоянии. Рекомендована консультация оториноларинголога.
Из анамнеза жизни пациентки известно, что длительное время страдает гипертонической болезнью, дорсопатией шейного отдела позвоночника. Из перенесенных хирургических операций – холецистэктомия по поводу желчнокаменной болезни в 2004 г. В декабре 2022 г. пациентка амбулаторно в поликлинике по месту жительства прошла дообследование по направлению оториноларинголога, онколога. Выполнены КТ околоносовых пазух (ОНП) в динамике, МРТ головного мозга.
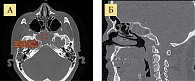
На серии КТ ОНП (декабрь 2022 г.) выявлено тотальное заполнение клиновидной пазухи мягкотканным содержимым плотностью до 71 HU с единичными включениями воздуха (рис. 2).
Частичный локальный дефект латеральной стенки левой клиновидной пазухи визуализируется в проекции внутренней сонной артерии (рис. 3).
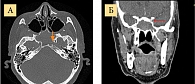
При внутривенном искусственном контрастном усилении достоверного накопления рентгеноконтрастного вещества не получено (рис. 4).
На контрольной КТ ОНП достоверного накопления контрастного вещества в содержимом пазухи не обнаружено, что скорее всего говорит о воспалительной природе поражения с наличием застойного субстрата. Однако с учетом деструкции костной стенки в области внутренней сонной артерии слева для более детальной оценки распространения, выявления инвазии в сосуды пациентке рекомендовано проведение МРТ головного мозга.
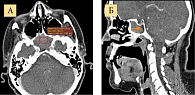
Согласно результатам МРТ (рис. 5), данных о новообразовании, инвазивном распространении содержимого пазух в окружающие сосудистые структуры нет.
После обследования пациентку с диагнозом хронического сфеноидита направили на хирургическое лечение в КЦСиЧЛХ Российского университета медицины. Проведен полный оториноларингологический осмотр с эндоскопическим исследованием.
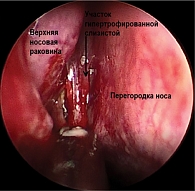
Эндоскопическое исследование полости носа: слизистая оболочка умеренной влажности, перегородка носа незначительно искривлена, верхние носовые ходы умеренно отечные, гипертрофия слизистой оболочки в проекции естественного соустья клиновидной пазухи (рис. 6).
Исходя из результатов обследования и данных инструментальных методов, пациентке установлен диагноз хронического сфеноидита. Предложено хирургическое лечение. Пациентка осмотрена анестезиологом, противопоказаний к оперативному лечению не установлено.
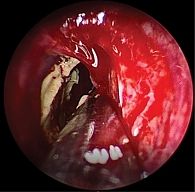
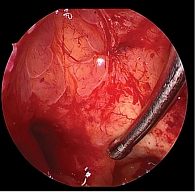
Операция выполнялась под эндотрахеальным наркозом. Под контролем эндоскопа Karl Storz (0 градусов) осмотрены левая и правая половины полости носа. Визуализированы верхние носовые ходы. С помощью щипцов Блэксли удалены гипертрофированные участки слизистой оболочки, визуализированы естественные соустья клиновидной пазухи. При осмотре полость пазухи заполнена большим количеством патологического содержимого гнойного характера пластинчатой консистенции (рис. 7). Вскрытие передней стенки клиновидной пазухи выполнено с использованием выкусывателя. Патологические массы частично удалены с помощью отсоса. Из латеральных карманов пазухи изогнутым зондом и ложкой удалены патологические массы (рис. 8). Полость пазухи промыта. Патологическое содержимое пазухи полностью удалено. Слизистая оболочка пазухи незначительно гипертрофирована (рис. 9). Операция сопровождалась минимальным кровотечением, объем кровопотери – 50 мл, гемостаз в ходе операции осуществлен с использованием электрокоагулятора и местного прижатия турунд, пропитанных 0,1%-ным раствором адреналина. В верхние носовые ходы установлены гемостатические губки.
Послеоперационный период протекал без осложнений. Интенсивность и длительность головной боли значительно снизились. Пациентка на третьи сутки была выписана домой в удовлетворительном состоянии.
Для окончательной верификации природы поражения пазухи содержимое направлено на гистологическое исследование. Получены комплексы бесклеточного эозинофильного вещества, окруженного клетками воспалительного ряда, что подтверждает воспалительный генез поражения.
Обсуждение
Диагностика заболеваний клиновидной пазухи основана прежде всего на данных клинического осмотра и результатах лучевых методов обследования. Золотым стандартом диагностики патологии клиновидной пазухи считается КТ ОНП, которая позволяет установить объем распространения патологического процесса, степень вовлечения в него сосудистых и внутричерепных структур, определить толщину костных границ пазухи, а также возможные доступы к синусу при необходимости хирургического лечения.
В представленном клиническом случае при первичной КТ головного мозга выявлено мягкотканное содержимое в пазухе с деструктивными изменениями латеральной стенки пазухи, что расценено как новообразование с инвазивным распространением. Контрольная КТ ОНП выполнена с контрастным усилением, однако накопления контраста в пазухе не получено, что подтверждает отсутствие активного кровоснабжения в мягкотканном содержимом пазухи. МРТ не входит в алгоритм стандартного обследования пациентов перед эндоскопической риносинусохирургией, поскольку не обеспечивает визуализации костной ткани. МРТ-исследование выполняется всем пациентам с подозрением на синоназальную опухоль. В этих случаях специалистов прежде всего интересует, чем заполнена затемненная пазуха – опухолевой тканью или застойным содержимым, а также нарушена ли целостность твердой мозговой оболочки. Данной пациентке в связи с деструкцией костной стенки проведена МРТ головного мозга, которая показала отсутствие инвазивного роста содержимого пазухи в стенку внутренней сонной артерии. Это очень важно для интраоперационного контроля, при манипуляциях в данной области.
Таким образом, в диагностике заболеваний клиновидной пазухи решающее значение имеют детальный анализ данных КТ, определение характера патологического процесса, границ распространения. Для более точной дифференцировки патологии пазухи дополнительно выполняется МРТ. Это позволяет подобрать метод и объем хирургического вмешательства, привлечь смежных специалистов, минимизировать риск осложнений и улучшить прогноз.
Вывод
Специфические клинические симптомы, характерные для хронического сфеноидита, и данные оториноларингологического осмотра нередко отсутствуют. В связи с этим решающее значение имеют данные КТ ОНП. Для выбора оптимальной тактики лечения важно на основании результатов КТ ОНП дифференцировать природу поражения пазухи, при необходимости провести дополнительное обследование в объеме МРТ пазух носа. Это особенно важно при наличии рентгенологических признаков поражения пазухи, характерных для разных нозологий. Исходя из результатов лучевых методов обследования и данных клинического осмотра, выбирают оптимальную тактику лечения. Принимая решение о хирургическом лечении, необходимо учесть все риски интра- и послеоперационных осложнений.
D.A. Lezhnev, PhD, Prof., N.A. Miroshnichenko, PhD, Prof., A.V. Bakotina, PhD, S.R. Kabardiyev
Russian University of Medicine
Contact person: Nina A. Miroshnichenko, mirnino@yandex.ru
Pathological processes occurring in the sphenoid sinus are very variable. The majority (more than 60%) of the pathology of the sphenoid sinus is inflammatory diseases. In addition to inflammatory diseases, neoplasms occur from lesions of the sphenoid sinus. The variety of diseases is due to the location of the main sinus so that the lesion is associated both with the pathology of the nasal cavity and with pathological changes occurring in the cranial cavity. Modern diagnosis of diseases of the sphenoid sinus is based on patient complaints, medical history, endoscopic examination of the sphenoethmoid recess, as well as radiological data. Differential diagnosis is mainly made between inflammatory pathology and neoplasms. Clinical manifestations are often similar, but surgical techniques, prognosis and outcome differ. Preoperative radiation diagnostics should be aimed as much as possible at determining the localization of the pathological process, invasion into surrounding tissues, the intensity of blood supply to the area of interest and determining the condition of the bone walls of the sphenoid sinus, on which further treatment tactics for the patient will depend. Computed tomography is mandatory for diagnosing lesions of the sphenoid sinus. However, with various destructive processes in the sinus, invasive spread, CT data cannot always determine the involvement of neighboring neurovascular structures and brain tissue in the pathological process. In such cases, the examination of the patient must be supplemented by an MRI of the brain, which will determine in more detail the boundaries and the involvement of neighboring anatomical formations in the pathological process. When planning a surgical intervention, the otolaryngologist, based on the data obtained, will be able to avoid unforeseen situations and complications, and, if necessary, involve related specialists, which will ultimately improve the quality of treatment for the patient.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.