Комплексный подход к лечению вирусиндуцированного истинного предрака шейки матки
- Аннотация
- Статья
- Ссылки
- English

Онкологические заболевания женской половой сферы остаются одной из актуальных проблем современного здравоохранения. Постоянное увеличение количества заболевших репродуктивного возраста требует усовершенствования диагностических и лечебных методик.
Наиболее распространенной формой рака гинекологической локализации и одной из основных причин смертности женщин в возрасте 35–40 лет считается рак шейки матки. Последние десять лет заболеваемость им возросла более чем в 1,5 раза. Так, в 2014 г. выявлено 16 130 новых случаев. Средний возраст больных составил 52,2 года [1]. По данным Международного агентства по изучению рака, к 2020 г. число впервые выявленных случаев рака шейки матки в мире возрастет приблизительно на 40% [1–3]. В связи с этим крайне актуально своевременное выявление фоновых, особенно предраковых поражений шейки матки.
Дисплазия шейки матки (изменение нормального клеточного состава эпителия) подразделяется на легкую, умеренную и тяжелую. Последняя классифицируется как истинный предрак шейки матки [2, 3].
В качестве скрининга предраковых заболеваний и рака шейки матки используется цитологическое исследование мазков с влагалищной порции шейки матки и цервикального канала, признанное экономически доступным и информативным методом обследования женщин разных возрастных групп. Чувствительность метода достигает 80%, специфичность – 86–100%, что доказывает его эффективность при диагностике заболеваний шейки матки [4, 5].
В настоящее время для классификации цитологических изменений мазков шейки матки используется Бетесдская система (см. врезку NB ) [6].
Согласно рекомендациям Всемирной организации здравоохранения, скрининговое обследование пациенток на выявление предраковых заболеваний и рака шейки матки следует проводить в возрасте 25–65 лет с интервалом один год в течение двух лет, далее при отрицательных результатах один раз в три года [2, 3].
Прекращение скрининга возможно у женщин 70 лет и старше с интактной шейкой матки, которым проведено три и более зарегистрированных последовательных отрицательных цитологических исследования на протяжении последних десяти лет. В программу скрининга не включаются пациентки, не живущие половой жизнью и перенесшие в анамнезе тотальную гистерэктомию. Однако ни в одной стране мира на текущий момент в полном объеме не реализованы программы скрининга заболеваний шейки матки по ряду экономических и социальных причин [2].
Накопленные данные об эпидемиологии дисплазии и рака шейки матки позволяют утверждать, что эти заболевания напрямую связаны с воздействием на эпителий шейки матки вирусной инфекции [5, 7]. В структуре патогенеза дисплазии эпителия одним из основных факторов является инфицирование вирусом папилломы человека (ВПЧ) высокого онкогенного риска (16-й и 18-й типы). ДНК данного вируса выявляется в 50–80% гистологических образцов умеренной и тяжелой дисплазии шейки матки. В течение жизни большинство женщин инфицируются ВПЧ. Между тем носительство не является пожизненным: в 30% случаев происходит естественная элиминация ВПЧ из организма [8]. В Европе ВПЧ выявляется у 60–80% сексуально активных молодых женщин до 30 лет. Инфицированность популяции увеличивается с возрастом: пик приходится на 20–29 лет (40%). К 50 годам инфицированность снижается и впоследствии не превышает 5% [9].
Носительство ВПЧ не является обязательным условием злокачественного процесса, но риск диспластической трансформации эпителия шейки матки возрастает в несколько раз. Воздействие ВПЧ на базальный клеточный эпителий заключается во встраивании ДНК вируса в геном клеток, в результате чего формируются койлоциты, остроконечные кондиломы. В дальнейшем может наблюдаться длительная персистенция ВПЧ-ДНК в клетках с регрессией или развитием злокачественной трансформации элементов эпителия [1, 2, 5].
В арсенале современного врача отсутствуют лекарственные препараты, избирательно воздействующие на ВПЧ-инфекцию [7]. Лечение направлено на устранение последствий носительства ВПЧ – удаление фоновых и предраковых новообразований шейки матки. Применение противовирусной и иммунокорригирующей терапии позволяет снизить риск рецидива диспластических процессов после оперативного лечения, поскольку вероятность элиминации вируса ВПЧ из организма увеличивается [7].
Одним из широко применяемых иммуномодуляторов признан препарат Полиоксидоний®. Благодаря прямому воздействию на фагоцитирующие клетки и естественные киллеры, активации лимфоидных клеток, находящихся в регионарных лимфатических узлах, а именно В-клеток, продуцирующих секреторный иммуноглобулин (Ig) A, Полиоксидоний® повышает резистентность организма к локальной и генерализованной инфекции. Кроме иммуномодулирующего воздействия Полиоксидоний® характеризуется выраженной детоксикационной и антиоксидантной активностью.
Таким образом, важны раннее выявление дисплазии шейки матки, выбор адекватного лечения, проведение противорецидивной терапии и дальнейшее наблюдение с целью минимизации риска трансформации в рак шейки матки.
Цель
В ходе исследования оценивали эффективность препарата Полиоксидоний при тяжелой дисплазии эпителия шейки матки на фоне инфицирования ВПЧ 16-го и 18-го типов в сочетании с конизацией шейки матки.
Материал и методы
Основную группу составили 24 пациентки с реализованной репродуктивной функцией и дисплазией эпителия шейки матки тяжелой степени на фоне носительства ВПЧ 16-го и 18-го типов, проходивших лечение в ГКБ № 40 г. Москвы в 2014 г. Средний возраст – 29,6 ± 5,2 года. В контрольную группу вошли 15 гинекологически и соматически здоровых женщин (средний возраст – 31,6 ± 3,1 года), прошедших скрининг на заболевания шейки матки.
У пациенток обеих групп методом полимеразной цепной реакции (ПЦР) определяли носительство ВПЧ 16-го и 18-го типов. Кроме того, обследование включало анализ мазка с влагалищной порции шейки матки и цервикального канала на онкоцитологию, а также проведение кольпоскопии.
Для верификации диагноза пациенткам основной группы были выполнены конизация шейки матки с выскабливанием слизистой оболочки цервикального канала с последующим гистологическим исследованием полученного материала. После морфологического подтверждения диагноза тяжелой дисплазии шейки матки пациентки получали иммуномодулирующую терапию. В послеоперационном периоде в качестве иммуномодулирующей терапии им назначали препарат Полиоксидоний® 12 мг в свечах ректально ежедневно в течение пяти дней, далее – через день. Общий курс – 15 свечей.
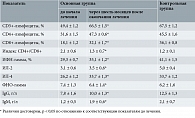
Эффективность лечения оценивали на основании результатов ПЦР-диагностики на выявление ДНК вируса ВПЧ 16-го и 18-го типов, бактериологического и цитологического исследования мазка, кольпоскопического контроля до начала лечения, через три, шесть, девять и 12 месяцев после его завершения. Для оценки состояния иммунной системы всем пациенткам выполняли клинический анализ крови (оценивали показатели лейкоцитов, гранулоцитов, лимфоцитов, моноцитов), а также иммунограмму (CD3, CD4, CD8, интерферон (ИФН) гамма, интерлейкины (ИЛ) 2 и 4, фактор некроза опухоли (ФНО) гамма, IgG, IgМ).
Результаты
Персистенция в организме вирусной инфекции приводит к изменениям в иммунной системе. Подтверждение тому – показатели клинического анализа крови у пациенток основной группы.
Как видно из табл. 1, в группе пациенток с ВПЧ-носительством достоверно чаще наблюдались такие изменения клинического анализа крови, как лейкопения, моноцитопения, лимфопения, характерные для иммунного ответа на воздействие вирусной инфекции.
Через шесть месяцев после лечения в объеме хирургического вмешательства с последующим курсом препарата Полиоксидоний® наблюдалось полное восстановление основных показателей клинического анализа крови, что свидетельствовало об эффективном угнетении воздействия ВПЧ-инфекции на организм на фоне проведенной терапии.
Для более детальной оценки состояния иммунной системы в условиях ВПЧ-носительства и оценки эффективности проведенного лечения всем пациенткам основной группы была выполнена иммунограмма (CD3, CD4, CD8, CD4/CD8, ИФН-гамма, ИЛ-2, ИЛ-4, ФНО-гамма, IgG, IgМ). В таблице 2 приведены результаты иммунограммы до и через шесть месяцев после комплексного лечения тяжелой дисплазии шейки матки. До начала лечения наблюдалось статистически достоверное снижение уровней CD3, CD4, CD8, CD4/CD8, IgG, IgМ, ФНО-гамма. Через шесть месяцев после комплексного лечения зафиксирована нормализация показателей Т-клеточного иммунитета, что свидетельствовало о выраженном иммуномодулирующем эффекте препарата Полиоксидоний®.
Всем пациенткам основной группы проводили контроль мазков на онкоцитологию с целью выявления рецидива тяжелой дисплазии шейки матки через три и шесть месяцев после лечения. Не зарегистрировано ни одного случая рецидива.
Заключение
Лечение истинного предрака шейки матки не только включает хирургическое вмешательство, но и требует коррекции иммунного статуса с целью повышения вероятности элиминации ВПЧ-инфекции из организма как одного из главных факторов диспластических процессов эпителия шейки матки. Нормализация иммунного ответа способствует снижению вероятности рецидива и злокачественной трансформации на фоне ВПЧ-носительства.
Yu.E. Dobrokhotova, M.G. Venediktova, I.I. Grishin, A.N. Sarantsev, A.Ye. Zykov, A.Sh. Khasan, N.P. Panova, Yu.A. Savina, K.V. Morozova, V.A. Suvorova
Pirogov Russian National Research Medical University
Municipal Clinical Hospital № 40, Moscow
Contact person: Yuliya Eduardovna Dobrokhotova, pr.dobrohotova@mail.ru
According to the study data it was demonstrated that treatment of true cervical precancer supposes to use not only surgical intervention, but correction of immune status as well. After applying Polyoxidonium chosen as an immunomodulatory therapy in female patients with fulfilled reproductive function and severe cervical epithelial dysplasia associated with carriage of HPV type 16 and 18, it was observed that the main parameters of clinical blood test were completely restored.
It evidenced about successful suppression of HPV infection on the body after applying such therapy.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.