Лечение синдрома обструктивного апноэ сна с помощью миофункциональных техник: состояние вопроса и перспективы
- Аннотация
- Статья
- Ссылки
- English
Общие положения
Ключевым элементом формирования синдрома обструктивного апноэ сна (СОАС) служит собственно эпизод обструкции верхних дыхательных путей (ВДП). Патогенез обструкции включает физиологические и анатомические компоненты. Основными из них являются:
- низкое критическое давление закрытия ВДП, обусловливающее облегченное спадение ВДП;
- низкая реактивность мышц глотки;
- низкий порог пробуждения (активации);
- высокий коэффициент усиления контура или петли (характеристика, отражающая отношение ответной реакции к величине исходного нарушения).
Эти патогенетические пути в той или иной степени реализуются через деятельность мышц глотки, ослабление которой приводит к спадению ВДП. Активность подбородочно-язычной мышцы (ПЯМ), самой крупной мышцы-расширителя ВДП, регулируется нейронами ядра подъязычного нерва, а также дыхательными рефлексами, запускаемыми механорецепторами глотки и рефлексами аортальных хеморецепторов, реагирующих на повышение парциального давления CO2 и гипоксию. МР-картирование позволило зарегистрировать контрпродуктивные, или двунаправленные, движения мышц в основании языка с последующим сужением ВДП на уровне мягкого неба, особенно у пациентов с легким и средним СОАС, и практически полное отсутствие движений во время вдоха при тяжелом СОАС [1]. Данный феномен может быть связан с нарушением сочетанной активации различных отделов мышц языка.
Закономерно, что в течение многих лет исследователи и лечащие врачи уделяют особое внимание способам воздействия на мышечную систему ВДП при СОАС. Применяются несколько различных подходов.
Хирургия. Разработаны операции по рассечению ПЯМ или выдвижению ее вперед вместе с участком нижней челюсти. Такие вмешательства позволяют сместить вперед и язык, и надгортанник. В результате предотвращается западение корня языка во сне при низком тонусе мышц.
Медикаменты. За прошедшую четверть века предприняты попытки воздействовать на патогенез апноэ с помощью трех десятков лекарственных препаратов. В большинстве случаев положительный эффект не достигнут. Зарегистрировано повышение мышечной активности ПЯМ под действием ГАМКергических снотворных типа золпидема, но достаточного клинического эффекта не наблюдалось [2]. Результаты завершившегося в 2019 г. рандомизированного двойного слепого исследования комбинированного препарата AtOxy, содержащего атомоксетин и оксибутинин, показали его эффективность в снижении индекса апноэ/гипопноэ сна (ИАГС) на 63% и увеличении активности ПЯМ в три раза у 20 пациентов [3].
Электростимуляция. С успехом испытаны и применяются системы для электростимуляции подъязычного нерва, управляющего мышцами языка [4]. К сожалению, хотя эффект достигается у двух третей пациентов, процедура носит инвазивный характер. Кроме того, не удается выделить прогностические критерии эффективности терапии. Разработаны имплантируемые системы для стимуляции ПЯМ [5]. Продолжается поиск возможностей чрескожной стимуляции подъязычного нерва – перспективное направление, в котором достигнуты существенные успехи [6, 7].
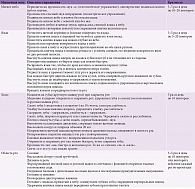
Тем не менее наибольшее распространение получили методы непосредственного воздействия на мышцы: специальные виды упражнений и опосредованный подход через остеопатические манипуляции. Авторы предлагают различные комплексы упражнений, эффективность которых подтверждена многочисленными исследованиями [8, 9]. Объединенный перечень таких упражнений представлен в таблице.
Впервые орофациальная миофункциональная терапия (ОФТ) СОАС была применена в 1918 г. A. Rogers [10] с целью исправления положения языка в полости рта для нормализации роста нижней челюсти и улучшения носового дыхания. Впоследствии были предложены различные комплексы упражнений изотонического и изометрического типа, направленные на развитие мышц ротовой и ротоглоточной зоны, включая область губ, языка и мягкого неба. Гимнастика также предполагала тренировку мышц лица и мускулатуры, обеспечивающей стоматогнатические функции: сосание, дыхание, речь, глотание и жевание. Общий смысл тренировки заключался в повышении тонуса и работоспособности глоточных и окологлоточных мышц, улучшении координированных движений языка. Стоматогнатические упражнения позволяют скоординировать деятельность различных отделов указанных мышц и, вероятно, устранить двунаправленные движения языка, типичные для СОАС. ОФТ может также улучшить жевание, речь, дыхание и функции глотания у пациентов с СОАС и тем самым повысить качество их жизни.
Рандомизированное контролируемое исследование (РКИ) орофарингеальных упражнений с участием 31 пациента с умеренным СОАС, проведенное K. Guimaraes и соавт. [11], продемонстрировало значительное уменьшение окружности шеи и степени тяжести заболевания. У 10 (62,5%) из 15 пациентов отмечались переход из умеренной формы синдрома в легкую и даже полная элиминация обструктивных эпизодов после трехмесячной ОФТ. Пролонгирование лечения до шести месяцев ассоциируется с возможностью ремоделирования мышц ВДП и достижением более высоких результатов.
Аналогичные данные получены R. Verma и соавт. в исследовании с участием 20 пациентов с СОАС легкой и средней степени [9]. После трех месяцев миофункциональной терапии (МФТ) зарегистрировано уменьшение окружности шеи до 37,8 ± 1,6 см (исходно – 38,4 ± 1,3 см).
Большой интерес представляет метаанализ M. Camacho и соавт. девяти исследований (n = 120) [12]. По окончании курса МФТ отмечалось 50%-ное снижение ИАГС: с 24,5 ± 14,3 до 12,3 ± 11,8 событий/ч. Кроме того, зарегистрировано незначимое улучшение показателя минимальной десатурации SaO2 (изначально 83,9 ± 6,0%, после МФТ 86,6 ± 7,3%) и значимое улучшение по индексу храпа и показателю дневной сонливости (шкала Эпворта).
Аналогичные данные получены и в другом метаанализе 11 работ, в которых на основании результатов полисомнографии оценивали изменение ИАГС у пациентов с СОАС средней и тяжелой степени, получавших ОФТ [13].
В метаанализе 2022 г., включавшем 15 исследований (n = 237), продемонстрированы хорошие результаты применения ОФТ при СОАС. Показаны снижение ИАГС с 28,0 ± 16,2 до 18,6 ± 13,1 событий/ч, повышение минимальной десатурации с 83,16 ± 6,10 до 85,13 ± 7,01%, а также снижение сонливости по шкале Эпворта с 12,71 ± 5,73 до 8,78 ± 5,80 балла [14].
Особый интерес вызывают данные кокрейновского обзора 2020 г. девяти РКИ (n = 347) [15]. У взрослых, получавших ОФТ, в отличие от пациентов группы имитации терапии в двух исследованиях зафиксированы снижение дневной сонливости (шкала Эпворта) в среднем на 4,52 балла (95% доверительный интервал (ДИ) -6,67–-2,36), улучшение качества ночного сна в среднем на 3,90 балла (95% ДИ -6,31–-1,49). В двух работах зарегистрировано снижение ИАГС на 13,20 событий/ч (95% ДИ -18,48–-7,93). В остальных исследованиях с меньшей степенью достоверности, включавших и взрослых, и детей, не установлено существенных различий в группах ОФТ и имитирующей терапии по показателям дневной сонливости, качеству ночного сна и интенсивности храпа.
ОФТ в каждом конкретном случае можно использовать в комбинации с иными рекомендованными методами лечения, такими как устройства для выдвижения нижней челюсти, хирургическое вмешательство, терапия постоянным положительным давлением (СиПАП-терапия) при среднетяжелом и тяжелом СОАС у взрослых и детей, поскольку улучшение мышечной реактивности глотки обеспечивает более перспективные условия для получения долгосрочных результатов.
В детской популяции также проводились исследования ОФТ как в монорежиме, так и в составе комбинированной терапии. Недавно завершено сравнительное когортное исследование, в котором дети с СОАС в течение года получали пассивную ОФТ с помощью орального устройства со встроенной язычковой насадкой [16]. Авторы сообщают о значительном улучшении носового дыхания во время сна, линейном увеличении переднезаднего размера дыхательных путей и повышении качества жизни. Подобное устройство, будучи инородным предметом, стимулирует глотательный рефлекс и усиливает движения языком. Создаваемый эффект ОФТ привел к снижению ИАГС с 3,75 ± 2,48 до 2,16 ± 1,80 событий/ч в основной группе. В контрольной группе эти показатели составили 3,09 ± 2,55 и 3,95 ± 3,74 событий/ч соответственно.
C. Guilleminault и соавт. ретроспективно проанализировали эффективность МФТ у 24 детей с СОАС в послеоперационном периоде аденотонзиллэктомии (ИАГС 0,4–0,3 событий/ч) [17]. Через четыре года наблюдения в послеоперационной группе рецидива СОАС не зарегистрировано, в то время как в контрольной СОАС возобновился (ИАГС 5,3–1,5 событий/ч). Полученные данные свидетельствуют о том, что устранение препятствия необязательно увеличивает мышечную реактивность, и подтверждают целесообразность применения ОФТ при мультимодальном подходе. Упражнения помогают восстановить носовое дыхание, снижают интенсивность дыхания через рот, что приводит к положительным сдвигам как у взрослых, так и у детей [18].
Опубликованы данные сравнительного исследования эффективности ОФТ у пациентов с СОАС среднего и пожилого возраста, выполнявших ОФТ трижды в день в течение шести месяцев параллельно с СиPAP-терапией [19]. 45% пациентов с тяжелым СОАС перешли в категорию средней степени тяжести, а у 54% пациентов с умеренным СОАС состояние улучшилось до легкого, что позволило отказаться от СиРАР-терапии.
Существенное влияние на функционирование мускулатуры региона и степень тяжести СОАС помимо состояния самих мышц оказывают костные структуры, к которым крепятся мышцы шеи и глоточного комплекса. Например, часто выявляемая гипотония коротких флексоров шеи у пациентов с СОАС вызывает мышечно-силовой дисбаланс, приводящий к сокращению и спазму коротких экстензоров шеи. Как следствие – дисфункция мышц шейного региона, в том числе обеспечивающих нормальное функционирование гортанно-глоточного блока.
В обзоре 2013 г. проанализированы 17 работ, посвященных взаимосвязи патологии шейных позвонков и СОАС [20]. Выявлена ассоциация задних остеофитов, остеохондром и ревматоидного поражения межпозвонковых суставов с развитием СОАС. Установлена также связь между конкресценцией и постоперационной фузией верхнешейных позвонков и развитием СОАС.
Аналогичные данные получены в более позднем исследовании, продемонстрировавшем достоверно более частые фузионные нарушения (сращение позвонков, окципитализация, блоки) и незаращение дужек в шейном отделе позвоночника у пациентов с СОАС [21].
Высокая распространенность СОАС отмечается среди пациентов с синдромом Марфана и акромегалией, которую связывают с особенностями строения костных структур и слабостью глоточных мышц [22].
Аномалии строения челюстей (микрогнатия, ретрогнатия, дисфункция височно-нижнечелюстного сустава) также вносят существенный вклад в патогенез СОАС, приводя к сужению входа в ВДП [23].
Формирование тонусно-силового дисбаланса в мышцах шеи (сниженный тонус или гипертонус) также негативно влияет на тонус мышц ВДП, что способствует снижению дыхательного потока. Описана связь между СОАС, аномалиями шейного отдела позвоночника, осанкой и болевым синдромом в шейном регионе [24].
Возможности активного воздействия на костные и мышечные структуры шеи и челюстной системы весьма широки. Эффект ОФТ можно существенно усилить, если сочетать ее с мягкотканными техниками мануальной терапии. Однако работ, посвященных таким исследованиям, немного.
Описана остеопатическая манипуляция на крыло-небном узле, обеспечивающем вегетативную регуляцию области ротоглотки, направленная на стабилизацию деятельности глоточных структур. В работе 2017 г. сравнивали такую манипуляцию у десяти пациентов с имитирующим воздействием. Обнаружен эффект в виде усиления слезоотделения, болевых и вкусовых ощущений, но не отмечено влияния на интенсивность храпа [25]. Те же авторы в 2022 г. опубликовали данные РКИ, в которых участвовал 31 пациент с эпизодами апноэ во сне. В результате манипуляции на крылонебном узле не удалось получить изменения показателей собственно СОАС, но зафиксировано достоверное снижение параметров носовой обструкции [26]. Следует отметить, что рядом с проекцией крылонебного ганглия расположена латеральная крыловидная мышца, которая достаточно часто (особенно на фоне нарушения дентальной окклюзии) спазмируется, а при пальпации ощущается напряженной и болезненной. Одновременное двустороннее сокращение этих мышц приводит к смещению нижней челюсти назад (ретропульсия), что вызывает сужение просвета верхних дыхательных путей. Вероятно, во время остеопатической манипуляции на крылонебном узле подвергаются воздействию (релизу) и латеральные крыловидные мышцы, что способствует восстановлению наиболее функционального расположения нижней челюсти и связанному с этим увеличению просвета ВДП.
В 2008 г. опубликованы результаты сравнительного исследования, в котором 15 детей с СОАС получали остеопатическую терапию, а младенцы контрольной группы – неспецифические лечебные процедуры. Показано достоверное снижение ИАГС в основной группе и незначимое снижение показателя, соответствовавшее обычной возрастной динамике, – в контрольной. Однако существенной разницы в итоговых показателях двух групп не зарегистрировано [27].
Рассматривая возможность влияния на подъязычный нерв, иннервирующий собственные мышцы языка и подъязычные мышцы, в том числе ПЯМ, необходимо упомянуть о наличии нескольких потенциальных уровней компрессии нерва:
- при прохождении через затылочную кость в канале подъязычного нерва; причиной может быть плотное сращение периневрия с твердой мозговой оболочкой, натяжение (торсия) которой и приводит к аксональной дисфункции;
- при прохождении подъязычного нерва через толщу подъязычных мышц, тонус которых может быть несбалансированно повышен в силу ряда функциональных причин [28].
В литературе, посвященной остеопатии, подробно описаны техники коррекции краниовертебрального перехода, включающего затылочную кость, мышц диафрагмы полости рта, гортанно-глоточного блока и подъязычной кости – структур, ответственных за возможную компрессию подъязычных нервов [29].
Измененное положение нижней челюсти может приводить к сужению входа в глотку и тем самым ограничивать воздушный поток и способствовать формированию СОАС. В значительной степени позиция челюсти зависит от состояния дентальной окклюзии и функции височно-нижнечелюстного сустава (ВНЧС), неотъемлемыми частями которого являются его связочный аппарат и жевательная мускулатура. Многочисленные данные свидетельствуют об эффективности остеопатической коррекции дисфункции ВНЧС и собственно прикуса, в ряде случаев в сочетании со стоматологическими вмешательствами [30–32].
Нередко нарушения функции грудобрюшной диафрагмы и диафрагмального нерва затрудняют вхождение воздуха в дыхательные пути при вдохе и ухудшают течение СОАС [33]. Пациенты с СОАС отличаются снижением активации, а также эластичности и силы грудобрюшной диафрагмы во время сна, что связано с увеличенным риском обструкции дыхательных путей [34]. Устранение таких нарушений и восстановление нормального диафрагмального дыхания улучшают общую функцию дыхательной системы, уменьшают обструкцию и облегчают симптомы СОАС [35]. В остеопатии имеется целый арсенал техник, направленных как на коррекцию дисфункций собственно грудобрюшной диафрагмы, так и на устранение компрессии диафрагмального нерва в местах его возможного сдавления [29, 36, 37].
Обсуждение
Имеются вполне убедительные данные об эффективности ОФТ в борьбе с СОАС как в виде монотерапии, так и в составе комплексного лечения. D.E. Hopper и G. Cramer описали интересный случай успешной терапии тяжелой формы СОАС: сочетание ОФТ, диетотерапии и мануальных процедур в течение 90 дней позволило снизить индекс массы тела на 8 пунктов, а ИАГС – с 55,4 до 3,4 событий/ч [38]. Вероятно, в каждом конкретном случае можно повысить эффективность ОФТ, если подбирать упражнения в соответствии с уровнем обструкции по классификации NOHL или VOTE [39].
Информация о применении остеопатического подхода к терапии СОАС не настолько убедительна, однако ряд опубликованных работ заставляет задуматься об использовании мягкотканных техник для лечения пациентов с СОАС. Уместна аналогия с включением остеопатических манипуляций на гортани в комбинированную терапию голосовых расстройств при гипертонусной дисфонии [40, 41].
Основным недостатком ОФТ считается несоблюдение режима лечения. Однако приверженность пациентов терапии и ее эффективность можно повысить за счет контроля со стороны персонала, обучения и использования специального приложения для смартфона.
В исследовании 2020 г. J. Kim и соавт. [42] оценивали собственную оригинальную программу поддержки МФТ. За 12 недель пациенты получили два 30-минутных очных обучающих занятия, восемь мобильных текстовых сообщений и еженедельные десятиминутные коучинговые телефонные беседы. Приверженность, согласно журналам тренировок, составила 82,06 ± 23,70% в основной группе (n = 15) и 72,52 ± 30,09% – в контрольной (n = 15).
Более убедительные данные получены в другом РКИ, опубликованном также в 2020 г. [43]. Приверженность ОФТ в группе пациентов с тяжелой формой СОАС, которые выполняли упражнения через приложение для смартфона, достигла 90% по сравнению с 50% в контрольной группе (без приложения).
Интересно, что сочетание лечебных методик повышает приверженность терапии в целом. В недавней работе, в которую были включены 100 пациентов с СОАС средней и тяжелой степени, показано существенное повышение приверженности СиПАП в группе, также получавшей ОФТ[8]. Приверженность лечению составила 30% в группе монотерапии СиПАП и 65% в группе сочетанного применения СиПАП и ОФТ. Количество часов использования СиПАП на третьем месяце наблюдения в группе СиПАП с МФТ (5,1 ± 2,3 ч/день) значительно превысило таковое в группе изолированной СиПАП-терапии (3,6 ± 1,8 ч/день).
Заключение
ОФТ способствует изменению положения языка, улучшает носовое дыхание и уменьшает слюнотечение. При этом в доступной литературе нет указаний на возможность снижения ИАГС до уровня менее 5 событий/ч при использовании исключительно ОФТ у взрослых пациентов с СОАС средней и тяжелой степени. Применение ОФТ с традиционными методами лечения при умеренной и тяжелой степени СОАС позволяет повысить приверженность лечению и его эффективность. Вероятно, ОФТ можно рекомендовать в качестве первой линии пациентам с легким СОАС.
Место остеопатических техник в терапии СОАС за счет воздействия на краниовертебральный переход, грудобрюшную диафрагму и мышцы гортанно-глоточного комплекса еще предстоит определить. Необходимы развернутые исследования с привлечением мультидисциплинарных команд.
M.V. Tardov, PhD, Prof., A.V. Boldin, PhD, Prof.
Peoples' Friendship University of Russia
I.I. Sechenov First Moscow State Medical University
Contact person: Mikhail V. Tardov, mvtardov@rambler.ru
Obstructive sleep apnea syndrome (OSAS) is a multifactorial disease. The main pathophysiological factors influencing the formation of OSAS include airway collapse, decreased activation of the pharyngeal muscles, low arousal threshold and high loop gain. Traditional treatment methods (continuous positive airway pressure, reconstructive surgery of the upper respiratory tract and jaw system) are in some cases not enough effective or not well tolerated, especially in patients with mild to moderate OSAS. To date, have been published a large number of studies, that demonstrate the high effectiveness of orofacial myofunctional therapy (OMT) in OSAS treatment. OMT includes exercises aimed at muscular structures of the mouth and oropharynx, with the aim of increasing their tone and strength, as well as improving the coordination of the pharyngeal and peripharyngeal muscles movements. Decreases in the snoring index, sleep apnea-hypopnea index and daytime sleepiness, as well as an increase in peripheral blood oxygen saturation and sleep quality have been described after course of OMT in children and adults. Several studies have also discovered some positive effect of certain osteopathic procedures on OSAS: for example, osteopathic manipulation of the pterygopalatine ganglion. This review presents current data regarding the role of the neck and pharynx anatomical structures, thoracoabdominal diaphragm and temporomandibular joint in the pathogenesis of OSAS; as well as the possibility of correcting the dysfunction of these structures using OMT and osteopathy methods. The therapeutic potential of osteopathic techniques in the treatment of OSAS are considered, the proof of which requires serious randomized clinical trials involving multidisciplinary medical teams.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.