Оптимальный объем обследования для подбора эффективного лечения пациентов с синдромом обструктивного апноэ сна
- Аннотация
- Статья
- Ссылки
- English

Актуальность
Cиндром обструктивного апноэ сна (СОАС) – широко распространенное расстройство дыхания во сне, характеризующееся гипопноэ и апноэ. Нарушения дыхания вызывают временную гипоксию, которая в свою очередь приводит к гипоксемии и гиперкапнии, фрагментированному беспокойному сну, периодическим ночным пробуждениям с ощущением удушья и повышенного сердцебиения, форсированию дыхательных усилий и увеличению активности симпатических нервов, разбитости и головной боли по утрам, сонливости и раздражительности в течение дня, ухудшению памяти и внимания. Кроме того, храп и СОАС считаются факторами риска развития ожирения, инфаркта, инсульта, неконтролируемой гипертонической болезни, депрессии, атеросклероза, головокружения, шума в ушах и внезапной глухоты [1, 2]. Это подтверждает постулат о том, что храп и СОАС – не только неприятный для окружающих звук, но и серьезная проблема.
Как показывают данные эпидемиологических исследований, частота СОАС среди населения в возрасте 30–60 лет составляет 24% у мужчин и 9% у женщин [3, 4]. В мире насчитывается около 1 млрд человек с СОАС [5], что обусловливает несомненную актуальность данной темы. Ожирение, возраст и пол рассматриваются в качестве факторов риска СОАС. Следует помнить и о факторах, связанных с этнической принадлежностью, семейным анамнезом и образом жизни (алкоголизм и курение) [6, 7].
Риск СОАС коррелирует с индексом массы тела (ИМТ). СОАС прогрессивно возрастает с увеличением ИМТ, что скорее всего обусловлено сужением верхних дыхательных путей из-за избытка жировой ткани [8].
Как и любое другое заболевание, СОАС при более раннем выявлении и постановке верного диагноза легче контролировать, чем лечить.
Диагностика
Диагностические мероприятия включают в себя:
- анкетирование;
- физикальное обследование (стадирование по Фридману);
- назофарингоскопию (с маневром Мюллера);
- ночную компьютерную пульсоксиметрию, скрининг дыхательных расстройств сна методом РАТ-технологий, кардиореспираторный мониторинг, полисомнографию;
- слип-эндоскопию;
- латеральную цефалометрию.
Анкетный скрининг
- Правило четырех признаков [9]: положительный ответ на четыре пункта-симптома (от 1 до 8) свидетельствует о высокой вероятности дыхательных расстройств сна (СОАС). Анкета включает в себя вопросы, касающиеся:
- увеличения массы тела за 3–5 лет;
- избыточной дневной сонливости и засыпания в определенных ситуациях;
- громкого ночного храпа и остановок дыхания во сне, на которые жалуются близкие родственники пациента;
- явлений ночной полиурии, частых ночных просыпаний, ночной изжоги;
- утренних головных болей или ощущения неосвежающего сна по утрам;
- изменений уровня артериального давления (АД) или нарушений сердечной деятельности;
- изменений потенции или других сексуальных расстройств.
- Правило двух признаков [9]: ИМТ > 29 кг/м2 и уровень АД утром > 140/90 мм рт. ст.
- Правило > 9 баллов. Используется Шкала сонливости Эпфорта (ESS) (0–24). Проводится опрос о склонности пациента к засыпанию в различных ситуациях с градацией ответа от 0 до 3. Диапазон сонливости 9–14 баллов высоко коррелирует с наличием дыхательных расстройств сна (СОАС).
- Анкета STOP-BANG. Опросник состоит из восьми вопросов, на которые пациент должен ответить «да» (1 балл) или «нет» (0 баллов). Первая часть отражает симптомы СОАС и содержит вопросы о наличии громкого храпа, высокого уровня АД (или назначении терапии по этому поводу), чувстве усталости и сонливости, а также вопрос, не замечают ли окружающие у пациента остановки дыхания во сне. Вторая часть отражает клинические маркеры, которые являются предрасполагающими факторами к развитию заболевания: ИМТ, возраст, окружность шеи, пол.
Если результаты заполненных анкет свидетельствуют о возможном развитии СОАС, требуется дальнейшее физикальное и инструментальное обследование.
Физикальное обследование
Физикальное обследование предусматривает осмотр полости рта и ротоглотки и включает в себя стадирование по Фридману – оценку видимости велофарингеальных структур в соответствии с положением языка (FTP I-IV) и размера небных миндалин (оценка 0–1, класс 2–3, степень 4), а также оценку высоты стояния языка (Mallampati) (класс I–IV). Результаты данного вида обследования также вносят свой вклад в определение риска СОАС [10]. Кроме того, важна оценка анатомии полости носа и околоносовых пазух, поскольку изменения в этой области влияют на планирование лечения и перспективы коррекции СОАС. Данное обследование в полном объеме может быть выполнено в рамках рутинного осмотра лор-органов и не требует подготовки пациента или наличия специального оборудования.
Назофарингоскопия с маневром Мюллера
Исследование позволяет выявить коллапс на уровне мягкого неба: под контролем гибкой оптики пациент в положении лежа или сидя после форсированного выдоха делает вдох при закрытом носе и рте [11]. Важность маневра Мюллера у пациентов с апноэ подвергается сомнению, поскольку существуют разногласия относительно того, насколько результаты такого обследования коррелируют с прогнозом успеха увулопалатофарингопластики в лечении СОАС, локализацией обструкции верхних дыхательных путей и тяжестью заболевания [12]. Кроме того, метод требует наличия оборудования, которое доступно не во всех регионах страны.
Полисомнография
Для более полной диагностики сна у пациентов с СОАС используют различные методики, в частности полисомнографию (ПСГ), которая считается золотым стандартом диагностики СОАС.
Метод включает в себя одномоментную регистрацию электроэнцефалограммы, электрокардиограммы, электроокулограммы, электромиограммы, уровня АД, двигательной активности, дыхательных движений грудной клетки и брюшной стенки, носоротового потока воздуха, уровня сатурации, представленности храпа с последующим построением на основании показателей датчиков сомнограммы. Последняя позволяет оценить динамику стадий и фаз сна [13–18].
Согласно рекомендациям Американской академии медицины сна (2023), ПСГ дополняется синхронной видеозаписью, что демонстрирует тенденцию к усложнению процесса организации сомнологической лаборатории и работы медицинского персонала [19].
На сегодняшний день ПСГ – наиболее полный метод обследования указанной категории пациентов. Однако необходимо отметить недоступность ПСГ во многих населенных пунктах, необходимость госпитализации для ее проведения, а также высокую стоимость. Именно этим обусловлены низкая комплаентность пациентов к данному исследованию и постоянный поиск новых диагностических возможностей врачами-исследователями.
Скрининг дыхательных расстройств сна методом РАТ-технологий
На наш взгляд, наиболее удобным и значимым методом диагностики СОАС является скрининг дыхательных расстройств сна методом РАТ-технологий. Суть технологии состоит в том, что с помощью PAT-сенсора, размещенного на фаланге пальца, измеряют тонус кровеносных сосудов. На основании полученных данных с помощью специальных алгоритмов программного обеспечения оценивают активность симпатической и парасимпатической нервных систем и выявляют фазы (стадии) сна. Кроме того, существует специальный датчик храпа и положения тела, который фиксирует дополнительную информацию, необходимую для более всесторонней оценки сна пациента. Такое исследование может выполняться самим пациентом амбулаторно (в домашних условиях). Исследование является простым, неинтервенционным и при этом достаточным для формирования полной картины качества сна при подозрении на СОАС.
Таким образом, анкетирование в сочетании с физикальным обследованием и скринингом дыхательных расстройств сна методом РАТ-технологий в большинстве случаев оптимально для определения дальнейшей тактики лечения. Только в случае недостаточности полученной информации определяют план дальнейшего дообследования.
Слип-эндоскопия
Еще один метод исследования, который может дополнить картину диагностики пациентов с СОАС, – слип-эндоскопия. Она позволяет оценить анатомию и физиологию верхних дыхательных путей в состоянии медикаментозного сна. Кроме того, данный вид исследования важен для лор-врача, поскольку помогает провести и оценить результаты исследования самостоятельно. И хотя имеющиеся данные свидетельствуют о высокой корреляции результатов, полученных при ПСГ и слип-эндоскопии [20], и этот метод более доступен, процедура инвазивна, сложна и требует специального оснащения и участия в исследовании специалистов смежных областей.
Латеральная цефалометрия
Это простой и недорогостоящий метод с малой лучевой нагрузкой, используемый для скрининга краниофациального дисморфизма и выбора метода хирургического лечения СОАС. Латеральная цефалометрия является дополнительным методом исследования, проводимого совместно с челюстно-лицевым хирургом и стоматологом-ортопедом.
Лечение
По мнению руководства Европейского респираторного общества по терапии обструктивного апноэ во сне без CPAP, для применения челюстно-нижнечелюстной остеотомии, ингибиторов карбоангидразы, позиционной терапии, изготовленных на заказ двухблочных устройств для выдвижения нижней челюсти существуют доказательства только очень низкого качества или достоверности. Кроме того, комиссия решила не рекомендовать хирургию мягкого неба из-за отсутствия существенных разработок [21, 22]. Исходя из теории о том, что значительная степень сопротивления верхних дыхательных путей обусловлена обструкцией носа, вероятно, имеет смысл рассмотреть возможность включения назальной хирургии в состав многоуровневой операции СОАС для пациентов с СОАС. Показано, что операция на носу сама по себе для лечения СОАС неэффективна. Тем не менее уместно отметить, что операция на носу считается ключевой, но не первичной в лечении СОАС [22].
Лечение СОАС направлено на уменьшение симптомов и осложнений, улучшение качества жизни пациентов и снижение смертности. Эффективное лечение СОАС предполагает консервативные (поведенческую терапию, применение медицинских изделий и фармакотерапию) [23–25] и хирургические вмешательства [26–34].
Клинический случай
Пациент Ф., 1979 года рождения, обратился с жалобами на громкий ночной храп в течение последних нескольких лет. Пациент указывает на ежедневное употребление алкоголя перед сном.
Развитие соответственно возрасту. ИМТ – 31,4 кг/м2 (ожирение первой степени). Окружность шеи – 42 см. ESS – 6 баллов.
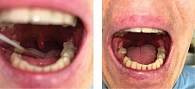
Результаты обследования. Передняя риноскопия: перегородка носа значительно искривлена влево. Мезофарингоскопия: FTP IIа, небные миндалины – 1, язычок удлинен, Mallampati – класс II (рис. 1).
Проведен скрининг дыхательных расстройств во время сна методом PAT-технологий (рис. 2). Обследование начато в 23.30.16 и окончено в 08.02.52. Общее время, включенное в анализ, – 7 часов 38 минут (истинное время сна).
Установлены следующие индексы: респираторных расстройств (RDI) – 23,3 соб/ч, апноэ – гипопноэ (AHI) – 14,3 соб/ч (норма – до 5 в час), обструктивного типа. Из них клинически значимые средний взвешенный индекс десатурации (ODI) – 13,9 соб/ч, в положении тела на спине – 25,2 соб/ч; индекс центральных апноэ – гипопноэ (рAHIc) – 1,2 соб/ч. Средний уровень SаO2 – 94% (норма более 93%), минимальное снижение SаO2 – 87%. Выявлены изменения сердечного ритма на высоте развития остановок дыхания, коррелирующие со степенью снижения насыщения артериальной крови кислородом (BPMmin – 42, BPMmax – 91). Средняя громкость храпа > 60 дБ отмечается 27,1% времени сна (123,9 минуты), среднее значение громкости звука – 50 дБ. Эффективность сна не снижена – 89,35% (норма > 85%), латентность ко сну – 5 минут (норма – до 30 минут). Структура сна не нарушена (соответствует возрастной норме).
Заключение. Синдром обструктивного апноэ – гипопноэ сна среднетяжелого течения, позиционно-зависимая форма. Храп. Искривление перегородки носа.
Рекомендованы:
- септопластика; через два месяца после операции – контрольная компьютерная сомнография;
- дообследование – слипвидеоэндоскопия;
- коррекция дыхательных расстройств методом неинвазивной респираторной поддержки (СPAP-терапия) через носовую маску;
- консультация стоматолога-ортопеда (изготовление индивидуальной капы для сна);
- позиционное лечение – сон на боку с использованием позиционера;
- исключение приема снотворных и миорелаксирующих препаратов, алкоголя в вечернее и ночное время;
- диета с ограничением углеводистой и жировой нагрузки, дозированные физические нагрузки (снижение веса на 5–10% от исходного долгосрочно);
- миофункциональная терапия в течение трех-четырех месяцев.
Выводы
Для первичного оптимального обследования пациента с подозрением на наличие СОАС проводятся анкетирование, физикальное обследование лор-врачом и скрининг дыхательных расстройств сна методом РАТ-технологий. В большинстве случаев исследования в этом объеме позволяют определить дальнейшую тактику ведения данной категории пациентов и схему их лечения. В случае недостаточности полученной информации методы дальнейшего обследования подбирают строго индивидуально.
N.A. Miroshnichenko, PhD, Prof., Yu.O. Nikolaeva, PhD, K.O. Keshisheva
Russian University of Medicine
Contact person: Yulia O. Nikolaeva, yu.o.nikolaeva@gmail.com
Snoring often becomes a social problem, worsening family relationships, and obstructive sleep apnea syndrome (OSAS) poses a threat to the health and life of the person himself. Epidemiological studies have shown that the incidence of OSAS among the population aged 30–60 years reaches 24% in men and 9% in women. There are about 1 billion people with OSAS in the world. It is important to carry out an effective diagnosis, assess the risk of complications and choose an adequate therapy – conservative, surgical or combined. Having studied various research methods for this category of patients and the ratio of the complexity of the implementation and the significance of the data obtained, we came to the conclusion that the questionnaire in combination with physical examination and screening of respiratory disorders using PAT technologies is in most cases the optimal volume for examination and determination of further treatment tactics. In case of insufficient information received, further follow-up is planned. The article presents a clinical case of examination of a patient with suspected OSAS using PAT technologies.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.