Возможности лечения храпа и обструктивного апноэ сна ротовыми аппликаторами
- Аннотация
- Статья
- Ссылки
- English


Cреди разнообразных расстройств дыхания во сне синдром обструктивного апноэ сна (СОАС) и храп относятся к числу наиболее распространенных состояний.
В настоящее время в экономически развитых странах СОАС наблюдается у 1–3% населения. Среди лиц пожилого и старческого возраста частота СОАС достигает 20% среди женщин и 28% среди мужчин. В то же время первичным, то есть почти еженочным, храпом страдают около 24% женщин и 40% мужчин [1]. Несмотря на то что храп является основной жалобой пациентов, обращающихся к специалистам-сомнологам, в третьей версии Международной классификации расстройств сна (2014) он рассматривается как отдельный симптом или вариант нормы [2]. Как правило, храп – это первый признак СОАС, а также синдрома повышенного сопротивления верхних дыхательных путей.
Основная причина развития храпа и СОАС заключается в уменьшении диаметра верхних дыхательных путей вследствие ожирения и анатомических дефектов на уровне носа, глотки и гортани. Среди таких дефектов – искривление перегородки носа, полипы, гипертрофия миндалин, мягкого неба, корня языка, различные новообразования, анатомические особенности надгортанника. К сужению просвета верхних дыхательных путей также могут привести аномалии развития верхней и нижней челюстей (ретро- и микрогнатия).
У пациентов с индексом массы тела > 29 кг/м2 вероятность возникновения СОАС в 8–12 раз выше, чем у пациентов без ожирения. Это обусловлено скоплением жира как в ретрофарингеальной области, так и в области корня языка [3]. Висконсинское исследование, где использовались достаточно строгие критерии диагностики СОАС, показало, что при снижении массы тела на 1% индекс апноэ/гипопноэ (количество апноэ и/или гипопноэ за час сна) уменьшается на 3% [4].
Следует отметить, что женщины страдают СОАС значительно реже, чем мужчины. Это связано с защитным влиянием прогестерона, конфигурацией верхних дыхательных путей, а также особенностями отложения жира по женскому типу.
Патофизиология
Развитие обструкции верхних дыхательных путей при апноэ сна происходит следующим образом. После засыпания мышцы мягкого неба и стенок глотки постепенно расслабляются. При прохождении струи воздуха эти структуры начинают вибрировать и создают звуковой феномен храпа. Дальнейшее углубление сна и большее снижение мышечного тонуса в определенный момент приводят к полному спадению стенок глотки и обструкции [5].
Частые эпизоды ночных апноэ и выраженной гипоксемии обусловливают развитие сердечно-сосудистых, метаболических, эндокринных, неврологических и психических нарушений. Многообразие симптомов СОАС объясняется прямым или опосредованным воздействием на организм человека двух основных патофизиологических механизмов. Первый – хроническая депривация глубоких стадий сна. При частых эпизодах апноэ пациент не может достичь глубоких стадий сна, его постоянно «выбрасывает» в более поверхностный сон. Следствием хронической депривации сна становятся утренняя невыспанность, дневная сонливость, ухудшение когнитивных функций и скорости реакции. Второй – гипоксемия. В ответ на эпизоды гипоксемии включаются механизмы стимуляции сердечного выброса и вазоконстрикции. Вследствие этого формируется сначала прерывистая, а затем постоянная ночная артериальная гипертензия. К другим негативным сердечно-сосудистым последствиям СОАС относят легочную гипертензию, полицитемию, повышение риска инфарктов миокарда и мозговых инсультов [1].
Несмотря на то что храп считают безобидным симптомом, он может привести к серьезным медицинским проблемам. Постоянная вибрация мягких тканей верхних дыхательных путей в связи c усугублением храпа и увеличением числа обструктивных апноэ ведет к отмиранию мелких нервных окончаний, становится причиной неадекватного ответа мышц верхних дыхательных путей на отрицательное давление воздуха. Таким образом, возрастает вероятность развития СОАС, особенно на фоне сопутствующего увеличения массы тела [4].
Диагностика и лечение
Диагностика храпа и СОАС базируется на клинических данных, которые обязательно должны быть подтверждены с помощью полисомнографического исследования.
В третьей версии Международной классификации расстройств сна предложены следующие диагностические критерии СОАС (должны выполняться критерии A и B или только C) [2].
- Избыточная дневная сонливость, частые пробуждения с ощущением нехватки воздуха, замеченные эпизоды храпа или остановки дыхания во сне. Наличие ишемической болезни сердца, артериальной гипертензии, мерцательной аритмии, сахарного диабета 2 типа.
- По результатам полисомнографического исследования ≥ 5 эпизодов обструктивного характера.
- По результатам полисомнографического исследования ≥ 15 эпизодов обструктивного характера за час.
Диагноз первичного храпа также ставится на основании данных полисомнографического исследования, когда исключается наличие большого количества эпизодов апноэ во время сна (не более пяти эпизодов в час), а показатели PaCO2 и сатурации остаются в пределах нормы.
При определении тактики лечения храпа и СОАС следует помнить, что нарушения дыхания во сне представляют собой синдром, который может развиваться на фоне различных заболеваний. Устранение причины нередко приводит к излечению расстройств дыхания во сне.
Методы лечения храпа и СОАС разнообразны и зависят не только от причин, но и от степени тяжести заболевания. При неосложненном СОАС и храпе могут быть эффективны мероприятия, направленные на коррекцию основных факторов риска, например, ограничение сна на спине, обеспечение приподнятого положения головы, исключение приема алкоголя и снотворных препаратов, отказ от курения.
Снижение массы тела на 5–10% от исходной может значительно улучшить показатели дыхания во сне (на 50% и более). Обычно это сопровождается переходом заболевания в более легкую степень тяжести. При неосложненном храпе в ряде случаев достаточно снизить массу тела на 5–7% для того, чтобы полностью устранить храп без каких-либо вмешательств [5].
Затруднение носового дыхания может существенно усиливать храп и СОАС. Средние и тяжелые формы СОАС следует рассматривать как абсолютное показание к устранению значимой хронической носовой обструкции.
Устранение явных анатомических дефектов носоглотки – один из важнейших аспектов лечения храпа и СОАС. Хирургические вмешательства на уровне глотки включают увулотомию (частичное или полное удаление небного язычка), тонзиллэктомию и увулопалатофарингопластику. Последнее вмешательство представляет собой удаление максимально возможного объема мягких тканей на уровне глотки, включающее тонзиллэктомию, увулотомию, иссечение части мягкого неба и небных дужек [6]. Следует отметить, что при тяжелых формах СОАС и ожирении положительный эффект хирургического вмешательства достигается только у 20–30% прооперированных больных. Это обусловлено сохранением обструкции нижележащих отделов глотки на уровне корня языка и надгортанника [7].
На сегодняшний день методом выбора в лечении СОАС признан режим искусственной вентиляции легких постоянным положительным давлением во время сна (СиПАП-терапия). Механизм действия этого метода достаточно прост. Во время сна в дыхательных путях создается избыточное положительное давление, которое препятствует их спадению и устраняет основной механизм заболевания, заключающийся в циклическом перекрытии дыхательных путей на уровне глотки [8]. В условиях лаборатории сна под контролем полисомнографии подбирается уровень давления воздуха, при котором верхние дыхательные пути пациента во время вдоха остаются открытыми. Правильность подбора давления воздуха подтверждается нормализацией показателей насыщения крови кислородом и уменьшением индекса дыхательных расстройств (среднее число эпизодов обструктивного характера в час) до нормативного значения.
Показаниями к назначению СиПАП-терапии являются умеренная и тяжелая формы СОАС (> 15 эпизодов в час), легкая форма (от 5 до 15 эпизодов в час) при наличии документированных симптомов дневной сонливости, когнитивной дисфункции, стойкой артериальной гипертензии, ишемической болезни сердца и мозговых инсультов [9].
Побочные эффекты СиПАП-терапии, как правило, незначительны, обратимы и не препятствуют продолжению лечения. Наиболее часто отмечаются локальное раздражение кожных покровов под маской, сухость слизистой оболочки носа и глотки, заложенность носа или ринорея, раздражение глаз.
Виды ротовых аппликаторов и механизм их действия
Популярным методом лечения храпа и СОАС в США и странах Западной Европы является применение ротовых аппликаторов. Исследования показали, что многие аппликаторы высокоэффективны и могут быть альтернативой при выборе базисной терапии СОАС [10]. В настоящее время существует достаточно большое количество различных аппликаторов, которые можно классифицировать на два типа: устройства, поддерживающие язык, и приспособления, выдвигающие нижнюю челюсть (репозиционеры) [11].
Устройства, поддерживающие язык, изготовленные из мягкого пластика и закрепляемые в полости рта путем присасывания передней стенки к кончику языка, предотвращают западение языка во время вдоха, одновременно расширяя дыхательные пути в области зева (рис. 1). Люди привыкают спать с такими устройствами, пользуясь ими в течение трех-четырех часов каждую ночь. Однако неудобства, возникающие в связи с периодическим нарушением крепления устройства в полости рта, нередко заставляют пациентов отказаться от их более длительного применения [12].
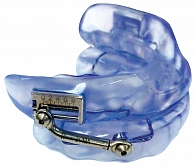
Наибольшее распространение среди ротовых аппликаторов для лечения СОАС и храпа на сегодняшний день получили устройства, осуществляющие репозицию нижней челюсти (рис. 2). Одним из первых таких устройств стало приспособление, разработанное в Университете штата Нью-Мексико докторами Вольфгангом Шмидт-Новаром и Томасом Мидом в 1991 г. Большинство пациентов пользовались этим устройством на протяжении всей ночи, не испытывая неудобств. Клиническая проверка с участием пациентов, страдавших храпом, показала высокую эффективность метода – 47% больных полностью избавились от первичного храпа. У пациентов с СОАС индекс дыхательных расстройств уменьшился в два раза. Наибольшая эффективность отмечалась у больных с величиной индекса дыхательных расстройств ≤ 20 [13].
Ротовые приспособления, которые выдвигают вперед нижнюю челюсть, увеличивают переднезадний размер дыхательных путей. Соответственно уменьшается выраженность храпа и тяжесть СОАС. Это могут быть заготовки из термолабильного материала, которые в нагретом виде устанавливаются на верхнюю челюсть, после чего пациент закрывает рот с выдвинутой вперед нижней челюстью. Заготовка застывает и при повторном использовании обеспечивает выдвижение нижней челюсти вперед. Степень выдвижения нижней челюсти может варьировать от 6 до 10 мм. Такие устройства эффективны при неосложненном храпе, легких и умеренных формах СОАС, микро- и ретрогнатии и особенно у больных с нарушением прикуса [14].
Одна из разновидностей термолабильных устройств для репозиции нижней челюсти – отечественная разработка C-ONight. Предварительно термически обработанное приспособление надевается на верхнюю челюсть, рот закрывается при выдвинутом положении нижней челюсти. После охлаждения термопластмассы получается индивидуальный аппликатор, обеспечивающий фиксацию нижней челюсти в выдвинутом положении (рис. 3).
Некоторые виды приспособлений позволяют контролировать уровень протрузии (титруемые оральные приспособления) нижней челюсти. Подбор таких устройств осуществляется аналогично с титрацией давления СиПАП-терапии под контролем полисомнографии. Этот метод дает возможность индивидуально подобрать уровень репозиции нижней челюсти с учетом тяжести нарушения дыхания во сне [15].
Исследования эффективности применения ротовых аппликаторов
В зарубежной литературе активно обсуждаются возможности использования различных видов ротовых аппликаторов для лечения нарушений дыхания во сне. В исследованиях сравнивается эффективность использования ротовых приспособлений и основных методов лечения нарушения дыхания во сне, оценивается частота возникновения последствий (артериальной гипертензии, дневной сонливости и ухудшения качества жизни пациентов).
Ротовые приспособления показали самую высокую эффективность в лечении первичного храпа. В исследовании D. Johnston и соавт. (2002) после использования ротовых аппликаторов пациенты с первичным храпом без СОАС храпели только несколько ночей в неделю. Ротовые приспособления оказали влияние и на громкость храпа, которая у пациентов, получавших лечение с помощью аппликаторов, была значительно ниже таковой в группе контроля [16].
Первые практические рекомендации по применению ротовых аппликаторов при нарушениях дыхания во сне были опубликованы в 2007 г. [11]. По результатам 34 рандомизированных контролируемых исследований с участием 1301 взрослого пациента, число эпизодов расстройств дыхания во сне значительно снизилось на фоне применения ротовых приспособлений.
Наиболее эффективными оказались титруемые приспособления. Их использование позволило сократить значение индекса дыхательных расстройств на 13,8 (на фоне применения приспособлений без возможности титрации показатель был в два раза выше). Авторы отмечают, что при значении индекса дыхательных расстройств более 25 эффективность использования таких приспособлений значительно снижается. Приспособления, поддерживающие язык, оказались самыми малоэффективными. На фоне их применения индекс дыхательных расстройств был в два раза меньше по сравнению с таковым при использовании остальных видов аппликаторов [15].
СиПАП-терапия продемонстрировала более высокую эффективность по сравнению с применением ротовых приспособлений. По данным F. Gagnadoux и соавт. (2009), эффективность СиПАП-терапии при СОАС достигала 73,2%, а ротовых приспособлений – 42,8% [17].
Использование ротовых аппликаторов при СОАС во всех исследованиях приводило к улучшению показателей сатурации, вне зависимости от вида приспособлений результаты были практически одинаковыми. По данным метаанализа A. Hoekema и соавт. (2007), при использовании СиПАП-терапии у пациентов с СОАС минимальная кислородная сатурация была выше на 11,9%, чем таковая на фоне использования ротовых приспособлений [18].
Доказано снижение индекса электроэнцефалографических активаций при СОАС на фоне применения ротовых аппликаторов. Однако проведение СиПАП-терапии в этих случаях продемонстрировало самые высокие показатели эффективности [19].
В отличие от СиПАП-терапии, применение ротовых аппликаторов не сопровождалось существенным влиянием на архитектуру сна больных СОАС. Рандомизированные контролируемые исследования с участием 636 пациентов не продемонстрировали существенного улучшения фазы быстрого сна и других стадий до и после использования оральных аппликаторов [15].
Дневная сонливость является самым распространенным симптомом СОАС. По данным многочисленных клинических исследований, использование ротовых аппликаторов у больных с СОАС значительно уменьшает выраженность дневной сонливости. При сравнительном анализе обнаруживается незначительное преимущество в этом отношении титруемых аппликаторов. Использование СиПАП-терапии при СОАС легкой и средней тяжести не продемонстрировало преимуществ этого метода лечения по этому показателю по сравнению с ротовыми приспособлениями.
Опубликовано достаточно большое количество исследований, в которых изучалось влияние СиПАП-терапии на СОАС и развитие таких сосудистых осложнений, как ишемическая болезнь сердца, артериальная гипертензия и цереброваскулярная болезнь. В одном рандомизированном контролируемом исследовании в течение двух лет наблюдались 235 больных с впервые перенесенным ишемическим инсультом. СиПАП-терапия назначалась на третий – шестой день от начала заболевания. Было установлено, что раннее начало СиПАП-терапии ускоряет восстановление неврологических функций и уменьшает смертность от повторных сосудистых катастроф [20].
Применение ротовых аппликаторов у больных с СОАС также сопровождалось снижением систолического, диастолического и среднего артериального давления. В исследовании M. Barnes и соавт. (2004) в течение трех месяцев оценивали влияние ротовых приспособлений на показатели артериального давления у больных с СОАС. Было обнаружено снижение диастолического давления в ночное время на 2,2 мм рт. ст., но во время бодрствования отличий от группы плацебо не отмечалось [19].
Использование ротовых приспособлений также влияло на показатели артериального давления у больных с дыхательными нарушениями во сне. По данным метаанализа, у пациентов с СОАС и артериальной гипертензией на фоне применения ротовых аппликаторов наблюдалось существенное уменьшение артериального давления в бодрствовании по сравнению с группой без такого лечения [21].
Несмотря на то что в 40% случаев побочные эффекты приводили к отмене лечения аппликаторами [22], частота побочных эффектов при применении ротовых приспособлений и СиПАП-терапии была сравнимой [11]. Самыми распространенными побочными эффектами на фоне применения ротовых аппликаторов являются слюнотечение и чувство дискомфорта во рту и на зубах, при этом после длительного применения побочные эффекты становятся менее выраженными. Побочные эффекты длительного применения оральных аппликаторов в виде изменения прикуса и дискомфорта в области височно-нижнечелюстного сустава чаще всего наблюдались в детском возрасте [11].
Американской академией медицины сна предложены следующие положения по рациональному использованию ротовых аппликаторов [15].
- Лечение первичного храпа с помощью ротовых аппликаторов – это наиболее эффективный метод.
- Для лечения СОАС наиболее эффективными являются титрируемые приспособления.
- В случае низкой приверженности СиПАП-терапии методом выбора является использование ротовых приспособлений.
- Во время лечения ротовыми приспособлениями наблюдение стоматологом снижает риск возникновения нежелательных побочных эффектов.
- На фоне лечения ротовыми аппликаторами необходимо проводить периодические диагностические процедуры для уточнения эффективности лечения или коррекции.
Заключение
Актуальность проблемы СОАС и храпа для современной медицины обусловлена распространенностью этих состояний и их сердечно-сосудистых последствий. В многочисленных исследованиях показана эффективность использования ротовых аппликаторов для лечения неосложненного храпа и легких форм СОАС, подтверждено значительное улучшение качества жизни таких больных. Более того, использование ротовых приспособлений – это единственная неинвазивная альтернатива СиПАП-терапии.
S.L. Tsenteradze, M.G. Poluektov
I.M. Sechenov First Moscow State Medical University
Contact person: Sergo Levanovich Tsenteradze, s.tsenteradze@mail.ru
Obstructive sleep apnea and snoring are the most common forms of sleep breathing disorders. Hypertension, diabetes, obesity and cardiovascular catastrophes are the frequent consequences of such disorders. Treatment choice includes surgery and behavioral therapy depending on disease severity. Continuous positive airway pressure is the most effective nonsurgical method for severe forms of obstructive sleep apnea. It is recommended to use oral appliances, rather no treatment, for adult patients with obstructive sleep apnea who are intolerant of continuous positive airway pressure therapy or prefer alternative therapy.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.