Лейкоцитокластический васкулит
- Аннотация
- Статья
- Ссылки
- English



Последнее время отмечается повышение обращаемости пациентов к врачам разных специальностей (терапевтам, дерматологам, сосудистым хирургам и т.д.) по поводу геморрагических высыпаний в области нижних и верхних конечностей. Как правило, таким больным ставят диагноз «васкулит кожи».
Васкулит – воспалительное заболевание кровеносных сосудов. Он может быть первичным, вторичным или проявлением системного заболевания.
Следствием воспаления кровеносных сосудов дермы и подкожно-жировой клетчатки является васкулит кожи. В настоящее время данная патология не выделена в самостоятельную нозологическую единицу. Об изолированном васкулите кожи следует говорить, если не установлена системная патология. Однако признаки системного патологического процесса могут быть обнаружены после появления высыпаний на коже.
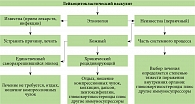
Сказанное ранее обусловливает сложность создания единой классификации васкулитов кожи. Один из возможных вариантов такой классификации представлен в табл. 1.
Для обозначения проявлений васкулита на коже часто используют термин «пурпура» (от лат. purpura). Это связано с характерной окраской кожных высыпаний при воспалении сосудов. В медицине под пурпурой понимают мелкопятнистые капиллярные кровоизлияния в и под кожу или в слизистые оболочки красновато-фиолетового цвета, которые не бледнеют при надавливании. Выход эритроцитов из кровеносного русла происходит в результате нарушения целостности сосудистой стенки. В дерматологической практике чаще сталкиваются с лейкоцитокластическим васкулитом.
Определение
Впервые гиперчувствительный ангиит (васкулит) был упомянут в работе P. Zeek и соавт. в 1948 г. [1]. Высыпания на коже в виде пурпуры, некротического васкулита были отмечены на фоне применения сыворотки. В дальнейшем наряду с термином «гиперчувствительный васкулит» использовали термины «медикаментозный васкулит» или «аллергический васкулит» – в связи с первичностью либо вторичностью патологического процесса, проявления которого ограничивались преимущественно кожей, а также в связи с изолированным васкулитом кожи.
В современной литературе при обсуждении вопросов, связанных с изолированными васкулитами кожи, преимущественно упоминается лейкоцитокластический васкулит. Это понятие было введено на основании консенсуса, принятого на конференции в Чапел-Хилл (США) в 1994 г., – изолированный лейкоцитокластический ангиит кожи, без проявлений системного васкулита и гломерулонефрита – и используется в контексте аллергического васкулита [2].
Гистологически данный вид васкулита характеризуется воспалением мелких сосудов, в которых воспалительный инфильтрат представлен нейтрофилами. После дегрануляции нейтрофилы погибают и, подвергаясь распаду, образуют инфильтрат. Данный процесс получил называние «лейкоцитоклазия». Следует отметить, что не все васкулиты мелких сосудов сопровождаются разрушением нейтрофилов. Описаны также лимфоцитарные и гранулематозные васкулитные инфильтраты.
Лейкоцитокластический васкулит может затрагивать мелкие сосуды не только кожи, но и других органов. В то же время лейкоцитоклазия может возникать и при васкулите, и при других заболеваниях, при которых нейтрофилы являются ключевыми клетками воспалительного процесса.
Таким образом, термин «лейкоцитокластический васкулит» не дает представления об этиологии и патогенетических механизмах заболевания.
Клинические проявления
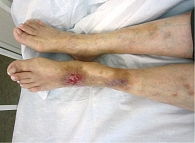
Для лейкоцитокластического васкулита кожи характерно появление пурпуры преимущественно в дистальных отделах нижних конечностей (рис. 1). Высыпания представлены петехиями диаметром около 3 мм. Петехиальная сыпь также может локализоваться на предплечьях и кистях, реже – на верхней части туловища. У лежачих больных проявления лейкоцитокластического васкулита локализуются, как правило, на спине или боковой поверхности тела.
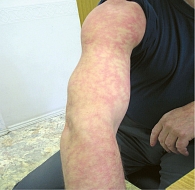
Помимо петехий лейкоцитокластический васкулит может сопровождаться волдырями, эритематозными бляшками, буллезно-геморрагическими высыпаниями и изъязвлениями (рис. 2). Реже встречаются сетчатое ливедо (рис. 3), глубокие язвы и узелки. Их появление расценивается как вовлечение в патологический процесс средних артерий.
Острое начало заболевания с одновременным появлением петехиальных высыпаний на коже часто ассоциируется с приемом ряда лекарственных препаратов или развитием инфекции. Рецидивирующие петехиальные высыпания на коже могут наблюдаться при пурпуре Шенлейна – Геноха и заболеваниях соединительной ткани. Хроническое течение лейкоцитокластического васкулита часто отмечается у больных со злокачественными новообразованиями, криоглобулинемией и системным васкулитом мелких сосудов.
Патогенез
Возникновение лейкоцитокластического васкулита связано с совокупностью факторов: поврежденный кожный покров (особенно на фоне присоединившейся вторичной инфекции), лекарственные средства, иммунные комплексы, воспалительные клетки и эндотелий сосудов. Следует отметить, что уникальность сосудистой системы кожи обусловлена способностью реагировать как на экзогенные, так и на эндогенные раздражители. При этом миграция лейкоцитов, изменение проницаемости и признаки воспаления отмечаются преимущественно в посткапиллярных венулах [3]. Эндотелиальные клетки на данном уровне вырабатывают специфический набор прокоагулянтов и антикоагулянтов, а также экспрессируют молекулы HLA класса II. Этим можно объяснить способность эндотелиальных клеток выступать в роли антиген-презентующих агентов, экспрессировать Толл-подобные рецепторы, ответственные за распознавание патогенных микроорганизмов, молекулы CD32, участвующие в реакции гиперчувствительности третьего типа, и гистаминовые Н1-рецепторы, стимуляция которых приводит к вазодилатации.
Таким образом, лейкоцитокластический васкулит является результатом реакции сосудов на разные раздражители, начиная с патогенных микроорганизмов и заканчивая циркулирующими иммунными комплексами, которая развивается при участии эндотелиальных рецепторов на уровне посткапиллярных венул.
Приходится констатировать, что патогенез лейкоцитокластического васкулита остается не до конца понятным. Его развитие, как и в случае многих других аутоиммунных заболеваний, является результатом сложного взаимодействия генетических и экологических факторов. При этом большинство авторов считают, что это заболевание инициирует отложение иммунных комплексов в стенках сосудов. Данное предположение подтверждено результатами экспериментальных исследований с участием как животных, так и человека. Было выявлено, что патогенез лейкоцитокластического васкулита сходен с механизмом развития реакции Артюса [4]. При большом количестве антигенов циркулирующие иммунные комплексы «антиген – антитело» откладываются в стенках кровеносных сосудов.
В развитии воспаления при лейкоцитокластическом васкулите участвуют также компоненты комплемента С3а и С5а. Они способствуют выработке и активации хемотаксических факторов, которые в свою очередь стимулируют миграцию нейтрофилов и базофилов в очаг воспаления. Активированные нейтрофилы высвобождают молекулы адгезии, цитокины, коллагеназу и эластазу, а также свободные радикалы, что приводит к повреждению сосудистой стенки. При васкулите мелких сосудов также наблюдаются другие типы иммунных реакций – реакции Джелла и Кумбса.
Этиологические факторы
Выявление первопричины патологии напрямую связано с выбором терапевтической тактики.
В частности, на начальном этапе диагностики васкулита кожи следует определить, является ли поражение сосудов изолированным, первичным, идиопатическим, либо вторичным, системным, с вовлечением других органов и систем. Наиболее часто лейкоцитокластический васкулит сопровождает аутоиммунные и инфекционные заболевания, а также злокачественные новообразования, является реакцией на препараты.
Следует отметить, что причины развития лейкоцитокластического васкулита у детей и взрослых различаются. Так, в детском возрасте чаще встречается пурпура Шенлейна – Геноха (системный геморрагический васкулит). Она развивается преимущественно на фоне бактериальных и вирусных инфекций респираторного и желудочно-кишечного тракта. Этиологическими факторами пурпуры Шенлейна – Геноха считаются бета-гемолитический стрептококк группы А, гемофильная палочка, хламидии, микоплазмы, легионеллы, иерсинии, вирусы Эпштейна – Барр, Коксаки, гепатита В и С, аденовирус, цитомегаловирус, парвовирус В19, сальмонеллы, Helicobacter pylori, Clostridium difficile.
В качестве триггера могут выступать алкоголь, некоторые лекарственные средства, пищевые продукты, переохлаждение, укусы насекомых [5].
Прогноз
В большинстве случаев, при исключении системного заболевания, изолированный лейкоцитокластический васкулит характеризуется относительно благоприятным прогнозом. Примерно в 50% случаев полная ремиссия наступает в период от шести месяцев до одного года. Однако заболевание может приобретать хроническое рецидивирующее течение от нескольких месяцев до нескольких лет.
Прогностическим критерием хронизации считают наличие артралгий, криоглобулинемии и отсутствие лихорадки [6].
Терапия
Выбор терапии зависит от этиологии заболевания и выраженности клинических проявлений (рис. 4, табл. 2) [7].
Если лейкоцитокластический васкулит вторичен, например развился на фоне инфекции либо приема лекарственных средств, основным и нередко достаточным компонентом терапевтической стратегии считается устранение провоцирующего фактора.
В случае если васкулит – проявление системного патологического процесса (например, при гранулематозе, сопровождающемся полиангиитом, синдроме Чарга – Стросса), схема лечения определяется тяжестью поражения внутренних органов и, как правило, включает назначение системных глюкокортикостероидов и других препаратов, обладающих иммуносупрессирующим действием. Последние годы при системных васкулитах все чаще используют биологическую терапию (ритуксимаб). Кроме того, перспективным является применение цитокиновой терапии (интерлейкины 5 и 6) [8–10].
Хроническое рецидивирующее течение лейкоцитокластического васкулита требует использования эффективных и безопасных, с относительно небольшим количеством нежелательных побочных реакций препаратов. Больным рекомендуется постельный режим. При этом нижние конечности должны быть приподняты.
В качестве симптоматической терапии для устранения жжения и/или зуда назначают нестероидные противовоспалительные, анальгетические и антигистаминные препараты. Однако эти средства не оказывают влияния на течение заболевания и не препятствуют развитию рецидивов.
Если высыпания становятся шероховатыми, изъязвляются или на их фоне возникают узелковые элементы, заболевание рецидивирует, требуется расширение медикаментозной терапии. Так, при лейкоцитокластическом васкулите, пурпуре Шенлейна – Геноха, уртикарном васкулите у некоторых больных эффективны колхицин и дапсон [11–13]. В случае их неэффективности назначают низкие дозы системных глюкокортикостероидов, в частности 10–20 мг/сут преднизолона. Повышение дозы глюкокортикостероидов до 0,5–1,0 мг/кг/сут рекомендовано при наличии пузырных элементов, некроза и склонности к изъявлениям [14]. После достижения положительного клинического эффекта препараты должны отменяться медленно, с плавным снижением терапевтической дозы.
При хроническом лейкоцитокластическом васкулите целесообразно применение азатиоприна [14].
Относительно недавно у пациентов с васкулитом кожи была доказана эффективность биологического препарата ритуксимаб, который является моноклональным антителом против CD20-положительных клеток. Данный препарат особенно эффективен при первичном лейкоцитокластическом васкулите, протекающем в сочетании с криоглобулинемией, а также при вторичном васкулите, развившемся на фоне гепатита С и синдрома Шегрена [15].
Заключение
Многочисленные попытки дать определение и создать классификацию заболеваний, характеризующихся изолированным воспалением сосудов кожи, предпринимаются до сих пор.
В настоящее время под лейкоцитокластическим васкулитом подразумевают разнородную группу воспалительных поражений стенок мелких сосудов кожи, которые развиваются под воздействием этиопатогенетических и триггерных факторов. В большинстве случаев они являются следствием патологии других органов и систем.
Чтобы определиться с номенклатурой этих заболеваний и разработать новые патогенетически обоснованные методы лечения, необходимо продолжить изучение механизмов их развития.
Ye.V. Dvoryankova, MD, PhD, Z.A. Nevozinskaya, PhD, L.R. Sakaniya, I.M. Korsunskaya, MD, PhD, Prof.
Center for Physical and Chemical Pharmacology Theoretical Problems
Moscow Scientific – Practical Center of Dermatovenerology and Cosmetology
Contact person: Irina M. Korsunskaya, marykor@bk.ru
Vasculitis – an inflammatory disease of the blood vessels. Special emphasis in the article is made on leukocytoclastic vasculitis, which is the most common in the practice of a dermatologist. In particular, the modern view on pathogenesis and etiology, possible clinical manifestations (hemorrhagic rash, ulcers, etc.) and approaches to treatment are considered. It is known that the therapy of vasculitis depends on the etiological factors, as well as the severity of skin manifestations.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.