Методика комплексного ультразвукового исследования органов мошонки у детей
- Аннотация
- Статья
- Ссылки
С целью изучения нормальной эхографической анатомии органов мошонки было проведено полипозиционное ультразвуковое исследование 219 детей без патологии пахово-мошоночной области в возрасте от 1 месяца до 18 лет. Приведена методика ультразвукового исследования органов мошонки, обозначены основные анатомические структуры. Представлены возрастные нормативы размеров органов мошонки у детей.
С целью изучения нормальной эхографической анатомии органов мошонки было проведено полипозиционное ультразвуковое исследование 219 детей без патологии пахово-мошоночной области в возрасте от 1 месяца до 18 лет. Приведена методика ультразвукового исследования органов мошонки, обозначены основные анатомические структуры. Представлены возрастные нормативы размеров органов мошонки у детей.




Заболевания, связанные с нарушением облитерации влагалищного отростка брюшины, крипторхизм, варикоцеле наиболее часто в детской практике требуют планового хирургического лечения. Врожденные паховые грыжи диагностируются у 1–5% детей, что составляет 92–95% всех видов грыж в детском возрасте, гидроцеле – у 4,6% [1, 2]. Операции на паховом канале и яичке у детей занимают более 67% всех плановых хирургических вмешательств [2]. Известно, что примерно 58% заболеваний детского возраста могут представлять в будущем угрозу бесплодия для мужчин. Репродуктивное здоровье мальчиков зависит как от своевременной диагностики заболеваний органов мошонки, ювелирной техники выполнения операции на паховом канале, яичках, половом члене, так и от четкого проведения послеоперационного, реабилитационного, диспансерного периодов. С появлением современных диагностических методик предпочтение отдается неинвазивным методам исследования.
В многочисленных монографиях, в научных статьях, посвященных диагностике заболеваний органов мошонки, подробно описаны методики ультразвукового исследования органов мошонки [3–18]. Несмотря на кажущуюся простоту и доступность ультразвукового исследования органов мошонки, остаются принципиальные вопросы, касающиеся как самой методики эхографии, так и диагностики некоторых заболеваний репродуктивной системы. На практике большинство специалистов ультразвуковой диагностики отказываются проводить исследование органов мошонки в силу разных причин. В то же время участились случаи грубых диагностических ошибок, когда врачи лучевой диагностики, не обладая достаточным опытом в исследовании органов репродуктивной системы, выдают неправильные заключения. Целью нашей работы являлись разработка методики ультразвукового исследования органов мошонки и изучение возрастных нормативов размеров органов мошонки у детей различных возрастных групп.
Материалы и методы исследования
Проведен анализ комплексного ультразвукового обследования 219 детей без патологии пахово-мошоночной области в возрасте от 1 месяца до 18 лет, находившихся на обследовании и лечении в хирургических отделениях ДОКБ г. Твери в период с 2000 по 2008 г. Исследование проводилось всем детям на ультразвуковых аппаратах HD-11XE и iU-22 (Philips, Нидерланды). Использовались широкополосные линейные датчики с частотой сканирования 5–12 МГц в серошкальном режиме, а также проводились цветовое и энергетическое допплеровское картирование, импульсно-волновая допплерография.
Предварительная подготовка к исследованию не требовалась. Исследование проводили в положении лежа пациента на спине со слегка согнутыми разведенными ногами. Сканирование органов мошонки выполняли в нескольких плоскостях: поперечной, косопоперечной, продольной, косопродольной. В начале получали оптимальные ультразвуковые изображения яичка, придатка, структур мошоночного отдела семенного канатика и стенки мошонки в В-режиме. В этом режиме определяли размеры, объем (V = длина × ширина × толщина × 0,523), форму, эхогенность и однородность структуры гонады.
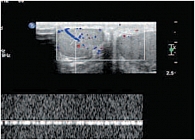
Цветовая допплерография (ЦДК) позволяла оценивать степень васкуляризации яичка по количеству сосудистых сигналов. При импульсно-волновой допплерографии изучались абсолютные показатели (пиковая систолическая и конечная диастолическая скорость кровотока) и относительные количественные показатели (индекс резистентности). Исследовали параметры кровотока в яичковой (по ходу мошоночной части семенного канатика), капсулярной, центропетальной и возвратной артериях. Полученные результаты обрабатывались стандартными статистическими методами. Количественные данные в зависимости от характера распределения представлены в виде М ± m, медианы, 5–95-го процентилей. Различия считались достоверными при р ≤ 0,05.
Результаты исследования и их обсуждение
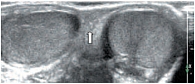
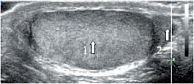
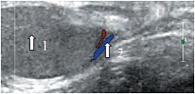
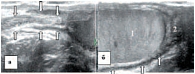
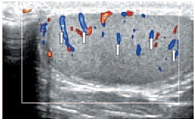
Знание анатомии является важным условием при проведении ультразвукового исследования органов мошонки. Мошонка представляет собой кожно-мышечный орган, состоящий из двух симметричных половин, каждая из которых содержит яичко, придаток и мошоночную часть семенного канатика [19, 20]. Стенка мошонки образована семью оболочками яичка. Кожа мошонки является продолжением кожи полового члена. Она тонка, не имеет жира, морщиниста, при ультразвуковом исследовании определяется как тонкая гиперэхогенная структура. Под кожей находится мясистая оболочка (tunica dartos), которая состоит из гладкомышечных волокон, сокращение которых и вызывает образование складок кожи мошонки. Мясистая оболочка визуализируется как менее эхогенная, но более выраженная структура стенки мошонки (рис. 1). Следующими слоями являются наружная семенная фасция; фасция мышцы, поднимающей яичко; внутренняя семенная фасция и влагалищная оболочка яичка, состоящая из париетального и висцерального листков. Толщина стенки мошонки в норме колеблется от 2 до 8 мм в зависимости от выраженности мясистой оболочки. Срединная перегородка разделяет мошонку на две половинки (рис. 2).
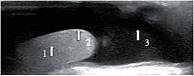
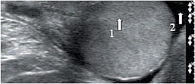
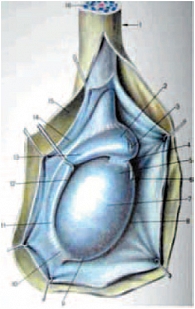
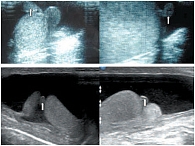
Яичко покрыто тонкой соединительнотканной оболочкой, которая называется белочной оболочкой яичка (tunica albuginea). В яичке различают внутреннюю и наружную поверхности, передний и задний края, верхний и нижний полюса. Вдоль заднего края яичка располагается его придаток (epididymis). Яичко с придатком окружены влагалищной оболочкой (tunica vaginalis testis), которая образует вокруг них серозную полость. При продольном сканировании яичко имеет овальную форму с четким ровным контуром (рис. 3). Эхогенность яичка в норме средняя, структура – мелкозернистая. Использование высокочастотных датчиков, а также наличие жидкости в серозной полости мошонки позволяют визуализировать белочную оболочку яичка как тонкую гиперэхогенную структуру вокруг яичка (рис. 4). У детей, особенно младшей возрастной группы, в серозной полости содержится небольшое количество жидкости, определяемое в виде тонкой анэхогенной зоны шириной 1–3 мм (рис. 5).
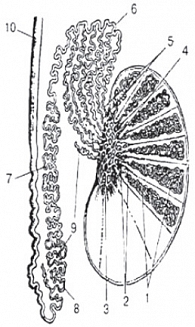
Яичко является интраперитонеальным органом и покрыто висцеральной пластинкой, переходящей по заднему краю яичка в париетальную пластинку. Париетальная пластинка прочно сращена с белочной оболочкой яичка до заднего его края, где имеется участок, не покрытый париетальной пластинкой, через который в паренхиму яичка входят нервы и сосуды (рис. 6). Яичко подвешено на семенном канатике (левое ниже правого) таким образом, что оно наклонено верхним концом вперед, а латеральной поверхностью – несколько назад [19]. Семенной канатик определяется сзади и сверху (рис. 7) [19]. От белочной оболочки в паренхиму яичка радиально идут перегородки яичка (septula testis), которые делят гонаду на дольки (lobuli testis). Перегородки в задне-верхнем отделе соединяются и образуют средостение яичка (рис. 8) [21]. В норме число долек составляет от 100 до 250. В каждой дольке содержатся 3–4 семенных канальца, длина каждого из которых составляет 70–100 см. Семенные канальцы впадают в средостение и, анастомозируя между собой, образуют сеть яичка (rete testis). Из этой сети формируются до 18 выносящих канальцев яичка, которые впадают в протоки головки придатка яичка (vas efferent). При ультразвуковом исследовании средостение яичка визуализируется по задне-верхней его поверхности, имеет треугольную форму и более высокую эхогенность, чем окружающая паренхима (рис. 9). Размеры яичек измеряются в трех взаимоперпендикулярных плоскостях. Основные параметры яичек, полученные нами в ходе исследования, отражены в таблице 1.
Придаток яичка (epididymis) является связующим органом между яичком и семявыносящим протоком. Расположен по заднему краю яичка. Придаток выполняет не только транспортную функцию, но и способствует созреванию сперматозоидов. Анатомически в придатке различают три части: головка придатка (caput epididymidis), тело придатка (corpus epididymidis) и хвост придатка (cauda epididymidis). Головка придатка расположена в верхней части яичка, выступает над верхним полюсом, имеет треугольную форму. Тело придатка занимает среднюю часть и является наиболее тонкой структурой, имеет толщину 2–4 мм. Хвост придатка соединяет придаток с семявыносящим протоком [19]. В норме при ультразвуковом исследовании во всех возрастных группах четко дифференцируется головка придатка яичка. Его структура и эхогенность сопоставимы с паренхимой яичка (рис. 10). Измерения головки придатка проводятся в сагиттальной плоскости, при этом достаточно двух размеров – передне-заднего и вертикального (табл. 2). Визуализация тела придатка затруднена в связи с его небольшими размерами и расположением. Однако у детей старшей возрастной группы удается визуализировать тело придатка при поперечном сканировании, а также при сканировании под углом, когда датчик направлен кзади и медиально.
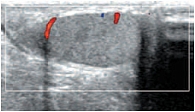
В этом случае удается визуализировать его на протяжении (рис. 11). Хвост придатка определяется по нижнему полюсу яичка, он более вытянутой формы, структура несколько неоднородна за счет извитости семявыносящего протока, и эхогенность его ниже, чем у головки придатка и паренхимы яичка (рис. 12). Измерения линейных размеров тела и хвоста придатка яичка не носят принципиальный характер, хотя при патологии они увеличиваются в размерах, приобретают другую эхогенность в зависимости от характера патологии, что должно отражаться в протоколе исследования. Семявыносящий проток (ductus deferens) представляет собой длинную трубку (до 50 см) диаметром до 3 мм (рис. 13–14). Гидатиды (appendix testis), являясь дериватами первичных половых протоков, нередко сохраняются у лиц мужского пола в виде подвесок на яичке или придатке. Гидатида визуализируется чаще как овальной формы образование, фиксированное к яичку или придатку, однородной структуры, средней эхогенности. Размеры гидатид варьируют от 2 до 5–7 мм. Чаще гидатида прикрепляется к верхнему полюсу яичка или к борозде, там где соединяются яичко и придаток [19]. Нередко гидатиды состоят из нескольких долек, чаще бывают двухдольчатыми (рис. 15).
Параметры тестикулярного кровотока в норме
Кровоснабжение мошонки осуществляется за счет внутренней половой артерии мышцы, поднимающей яичко (a. сremasterica). Венозный отток происходит по наружным половым венам и гроздевидному сплетению вен семенного канатика (plexus pampiniformis). Кровоснабжаются органы мошонки следующими сосудами: яичковой артерией, артерией семявыносящего протока, кремастерной артерией, передней и задней мошоночными артериями, промежностной артерией. Другие артерии – ветви внутренней и наружной подвздошных артерий. Перечисленные сосуды широко анастомозируют между собой, обеспечивая хорошее кровоснабжение мошонки. Яичковая артерия проникает в паренхиму, в проекции задне-боковых отделов верхнего полюса яичка делится на капсулярные артерии [19].
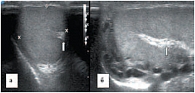
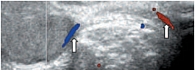
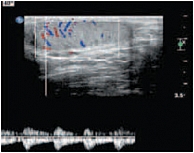
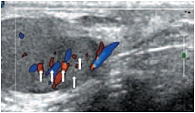
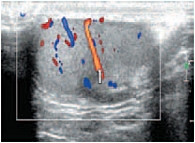
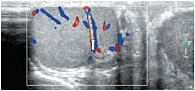
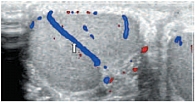
В режиме цветовой допплерографии во всех возрастных группах легко удается зарегистрировать сигналы от яичковой артерии и капсулярных веточек (рис. 16–17). Яичковая артерия визуализируется у верхнего полюса яичка по задне-наружной его поверхности (рис. 16). Капсулярная артерия определяется поверхностно вокруг яичка, вдоль белочной оболочки. От капсулярных артерий берут начало центропетальные артерии, идущие по направлению к средостению яичка (рис. 18–19). Не доходя до средостения, центропетальные артерии продолжаются в возвратные артерии, несущие кровь в обратном направлении (рис. 20). Центропетальные и возвратные артерии при цветовом допплеровском картировании окрашиваются в разные цвета. Зарегистрировать оба типа сосудов удается, как правило, начиная с 10–11 лет. У детей младшей возрастной группы хорошо визуализируются капсулярные и отходящие от них центропетальные артерии (рис. 21).
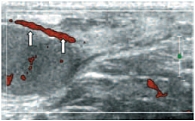
Более чем в 50% случаев тестикулярная артерия дает крупную ветвь – трансмедиастенальную артерию, идущую от средостения в направлении, противоположном направлению тока крови в центропетальных артериях (рис. 22). Параметры интратестикулярного кровообращения изучены по результатам импульсно-волновой допплерографии. При цветовом и энергетическом допплеровском картировании распределение сосудистых сигналов в паренхиме яичек было равномерным с обеих сторон. Полученные нами результаты отражены в таблице 3. Венозный отток осуществляется венами двух типов: венами, отходящими от глубоко расположенных участков яичка, и венами, дренирующими поверхностные зоны органа. Визуализация интратестикулярных вен весьма затруднена из-за низких скоростных показателей, но иногда удается их определить. Чаще всего визуализируются интратестикулярные вены, идущие в направлении к средостению яичка, сопровождая трансмедиастенальные артерии (рис. 23–25).
Оба типа вен яичка, сливаясь, формируют вне яичка гроздевидное сплетение, образующее яичковую вену, которая справа впадает в нижнюю полую вену, а слева – в левую почечную вену. Вена семявыносящего протока и вена мышцы, поднимающей яичко, берут начало от одноименных венозных сплетений. Все три сплетения объединены коммуникантными венами. Вены гроздевидного сплетения определяются в виде линейных трубчатых структур внутри семенного канатика, диаметр которых не превышает 2 мм (рис. 26–27). Таким образом, изучение нормальной ультразвуковой анатомии пахово-мошоночной области является залогом успешной работы врача лучевой диагностики. Современные медицинские ультразвуковые технологии являются наиболее доступными, безвредными, неинвазивными и достаточно быстрыми методами получения достоверной информации о топографо-анатомическом строении мошонки. Врожденные паховые грыжи диагностируются у 1–5% детей, что составляет 92–95% всех видов грыж в детском возрасте, гидроцеле – у 4,6%. Операции на паховом канале и яичке у детей занимают более 67% всех плановых хирургических вмешательств. Однако на практике большинство специалистов ультразвуковой диагностики отказываются проводить исследование органов мошонки в силу разных причин.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.