количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Исследования
Междисциплинарные вопросы тактики ведения пациенток со сращением малых половых губ в практике педиатров и гинекологов
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Акушерство и Гинекология" №5
- Аннотация
- Статья
- Ссылки
Проведенное авторами исследование показало высокую эффективность, безопасность и низкую частоту последующих рецидивов при консервативной терапии с использованием эстриол- и метилпреднизолона ацепонатсодержащих препаратов у детей с рецидивирующими синехиями в сравнении с комплексным хирургическим разведением.
«Золотым стандартом» лечения сращений малых половых губ у детей, которые не сопровождаются нарушениями мочеиспускания и другими симптомами, является консервативная терапия. Лечение заключается в локальном нанесении эстрогенсодержащих кремов, использование которых, однако, может сопровождаться возникновением ряда нежелательных явлений.
Проведенное авторами исследование показало высокую эффективность, безопасность и низкую частоту последующих рецидивов при консервативной терапии с использованием эстриол- и метилпреднизолона ацепонатсодержащих препаратов у детей с рецидивирующими синехиями в сравнении с комплексным хирургическим разведением.
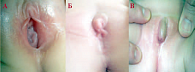
Рис. 1. Особенности строения наружных половых органов (а – нормальное строение половых органов; б – сплошные синехии малых половых губ; в – урогенитальный синус)
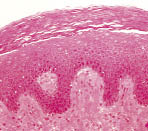
Рис. 2. Световая микрофотография малых половых губ (автор J. Burbidge “Sciencephotolibrary”)
![Рис. 3. Биопсия малых половых губ (Адаптировано по [16].)](/upload/iblock/ce2/ce2a04c0089968f7ceca9a2945a1f07c.jpeg)
Рис. 3. Биопсия малых половых губ (Адаптировано по [16].)

Рис. 4. Частота лечебных воздействий у детей с рецидивами сращений в различные возрастные периоды

Таблица. Эффективность терапии рецидивирующих сращений малых половых губ
Введение
В последнее десятилетие педиатры и детские гинекологи все чаще сталкиваются с проблемой синехий малых половых губ. Синехии малых половых губ – это их сращение посредством образования соединительнотканной мембраны, частично или полностью закрывающей преддверие влагалища (рис. 1б). Повышение частоты выявления данного заболевания среди детей дошкольного возраста диктует необходимость дифференцированного и индивидуального подхода к проблеме с учетом ее особенностей.
Этиология и патогенез сращений малых половых губ остаются невыясненными. Многие исследователи указывают на полиэтиологичность заболевания. К факторам риска возникновения синехий относят низкий уровень эстрогенов, наличие воспалительного процесса в половых органах, дерматологические заболевания (атопический дерматит) [1–4]. Во многих случаях исходно заболевание протекает практически бессимптомно, в последующем у ребенка появляются жалобы на дискомфорт в области наружных половых органов, боль и затруднение при мочеиспускании.
Диагностика сращения малых половых губ не представляет затруднений, однако требует тщательного общего и гинекологического осмотра девочки, что позволяет подтвердить диагноз, а также исключить возможное наличие пороков развития наружных половых органов. Этот аспект является крайне важным, так как специалист может принять за сращение физиологически «плотно» прилежащие малые половые губы, при полностью благополучном состоянии преддверия влагалища (рис. 1а), либо попытаться произвести разведение «сплошного сращения», являющегося урогенитальным синусом (рис. 1в). На фоне физиологической гипоэстрогении истонченная кожа легко травмируется под действием воспаления и раздражающих веществ. В свою очередь, многослойный плоский ороговевающий эпителий в области краев малых половых губ, как видно на рисунках 2, 3, ведет к их скреплению с последующей репаративной регенерацией поврежденной области.
В общемировой практике существует несколько основных подходов к лечению детей, страдающих сращениями малых половых губ. Один из них состоит в потягивании малых половых губ в противоположные стороны с приложением силы без применения анестезирующих средств для разрушения тканной структуры, соединяющей малые половые губы, – так называемое мануальное разведение. В исследовании, проведенном T. Watanabe (2010), данная методика применялась у 8 пациенток в возрасте от 1 до 8 лет. После разведения авторы рекомендовали наносить 0,1% гентамициновую мазь на края малых половых губ 2 р/сут курсом на 2 недели. Исследователи указывают на экономическую выгоду методики, а также быстроту проведения манипуляции. Однако противники этого метода обращают внимание на его недостатки: травмирующее действие на ткани, которое может привести к нарушению заживления краев малых половых губ, а также психологический стресс, которому в данном случае подвергается ребенок [3, 5]. В связи с вышесказанным мануальное разведение малых половых губ используется в мире крайне редко.
В отсутствие эффекта от консервативного лечения и/или при наличии полного сращения малых половых губ с нарушением оттока мочи из мочевого пузыря показана хирургическая коррекция сращения с обязательным использованием местных анестезирующих средств. К послеоперационным жалобам относится, в первую очередь, боль в области вмешательства, которая сохраняется в течение нескольких дней [6]. Некоторые исследователи указывают на возможность образования плотных фибрознотканных сращений при частом и необоснованном применении данного метода лечения [3].
Таким образом, очевидна необходимость выбора щадящего метода лечения синехий, способствующего эффективному разведению сращения с минимальной травматичностью для пациенток.
«Золотым стандартом» лечения сращений малых половых губ у детей, которые не сопровождаются нарушениями мочеиспускания и другими симптомами, является консервативная терапия, заключающаяся в локальном нанесении кремов. Препаратом первой линии, предназначенным для местной аппликации на область сращения у таких детей, считается эстрогенсодержащий крем. Механизм действия эстрогенов заключается в ускорении пролиферации эпителия вульвы, влагалища и цервикального канала, что повышает защитные свойства слизистых оболочек [7]. Использование данных препаратов ведет к размягчению и расхождению сращений, хотя для этого требуется длительная терапия.
Во многих странах с целью разведения сращения предлагается использование как конъюгированных эстрогенов (Премарин), так и эстрона (фолликулина) [4, 8–10]. T.M. Yang и W.K. William (2007) провели проспективное исследование 104 девочек в возрасте от 9 месяцев до 6 лет со сращениями малых половых губ с целью оценки эффективности использования содержащего конъюгированные эстрогены крема в зависимости от возраста. Ими был сделан вывод о том, что средний курс терапии эстрогенсодержащим кремом составлял 2,1 недели у детей в возрасте до года и до 4 недель у девочек в возрасте 4 лет и старше. Данное исследование показало, что чем младше ребенок, тем выше как эффективность терапии, так и риск последующего рецидива [11].
В свою очередь, L.M. Kumetz (2006) ретроспективно проанализировал данные лечения 48 пациенток, обратившихся в клинику с рецидивирующими или длительно существующими сращениями малых половых губ. Пяти девочкам, включенным в исследование, было проведено хирургическое разведение в связи с нарушением оттока мочи из мочевого пузыря. 43 пациентки получили местную терапию конъюгированными эстрогенами, в результате которой у 15 (35%) был достигнут положительный эффект, у 19 (44,2%) результат лечения был неизвестен, так как они не явились на повторный осмотр, и у 9 (20,9%) девочек терапия была неэффективна, в связи с чем потребовалось последующее хирургическое разведение. По мнению автора, при наличии длительно существующего или рецидивирующего сращения малых половых губ использование эстрогенсодержащего препарата предпочтительнее других методов лечения.
J.B. Myers и соавт. (2006) провели ретроспективное исследование, указывающее на возможность применения крема с бетаметазоном в качестве консервативного метода лечения синехий малых половых губ. Авторами были проанализированы результаты применения 0,05% бетаметазонсодержащего крема у 19 пациенток. По данным анамнеза, 14 из 19 девочек имели неудачный опыт терапии кремом Премарин в течение в среднем 2 недель. Бетаметазон крем наносился тонким слоем на всю область сращения два раза в сутки. Курс лечения составлял 4–6 недель. Все пациентки получили от 1 до 3 курсов данной терапии. Как указывает автор, у 13 из 19 (68%) девочек синехии разошлись полностью. 11 пациенток достигли эффекта после проведения 1 курса лечения, а 2 – после 2–3 курсов терапии [12].
Основой для выбора препарата специалистом должна быть не только его эффективность, но и минимизация возможных побочных эффектов. После использования конъюгированных эстрогенов (Премарин) и эстрона (фолликулина) у девочек отмечаются гиперпигментация вульвы, сыпь, увеличение молочных желез, появление кровяных выделений из влагалища, лобкового оволосения и эритемы, болей в области вульвы [9].
Появившиеся сообщения о высокой эффективности и безопасности местного применения крема с эстриолом (Овестин) при лечении хронических форм вульвита у девочек дошкольного возраста [13, 14] послужили поводом к использованию данного препарата при синехиях малых половых губ [15].
Эстриол используется преимущественно местно, так как в силу высокого кольпотропного действия демонстрирует хороший эффект при атрофических процессах во влагалище. Преимущество эстриола заключается в низкой эстрогенной потенции, обусловленной его сохранностью на эстрогеновых рецепторах половых органов и молочных желез максимум в течение 6–8 часов [13]. При этом следует отметить, что, в отличие от конъюгированных эстрогенов (Премарин) и эстрона (фолликулина), лечебный эффект после применения эстриола при сращении малых половых губ у девочек достигается при однократном нанесении на целевую область. Многолетний опыт использования препарата показал его высокую эффективность, а из побочных эффектов специалисты отмечают крайне редкое и незначительное увеличение молочных желез после обильного или частого нанесения крема.
Роль специалиста в уточнении и проведении своевременной и корректной терапии сращений малых половых губ нельзя переоценить, что обусловлено необходимостью четкого понимания стандартных подходов при ведении таких детей с последующим выбором наиболее эффективного лечения.
Целью проведенного нами исследования явилась сравнительная оценка эффективности консервативного и комплексного лечения (хирургического разведения с последующей местной терапией) с использованием эстриол- и метилпреднизолона ацепонатсодержащих препаратов у детей с рецидивирующими синехиями.
Материалы и методы
В исследование было включено 59 девочек в возрасте до 3 лет с рецидивирующими синехиями, не имевших признаков воспалительного процесса в области половых органов и острой задержки мочи, которые наблюдались в Научном центре акушерства, гинекологии и перинатологии им. академика В.И. Кулакова в 2010–2012 гг. После получения информированного согласия законного представителя (родителей) девочек на обследование и лечение уточнялись анамнестические данные ребенка, в том числе частота рецидивов сращения и характер ранее проведенного лечения. При общем и гинекологическом осмотре фиксировался тип сращения (сплошное или парциальное). При наличии парциального сращения пациентки были рандомизированы в 2 группы и получали терапию в виде местной аппликации кремов с эстриолом (1-я группа) или метилпреднизолона ацепонатом (2-я группа). Сплошное сращение разводилось хирургически с последующей аппликацией тех же препаратов. Дозировка препаратов во всех группах была одинаковой. Максимальная продолжительность курса терапии составляла 21 день. Все девочки, независимо от типа сращения, получали десенсибилизирующую терапию диметиндена малеатом внутрь в соответствующей возрасту и массе тела дозировке. Эффективность проведенной терапии оценивалась по окончании курса лечения, затем через 6 месяцев.
Результаты и их обсуждение
Средний возраст девочек составил 17,07 ± 11 месяцев. Как оказалось, первый эпизод сращения малых половых губ у пациенток был диагностирован на первых двух годах жизни – на 1–24-м месяце. Количество рецидивов на момент включения в исследование колебалось от 1 до 11 и в среднем составило 3.
Как видно на рисунке 4, основным способом предшествовавшего лечения было мануальное или инструментальное разрушение сращений, особенно у девочек в возрасте от 24 до 36 месяцев. Лекарственные аппликации использовались гораздо реже и, как правило, в послеоперационном периоде.
В рамках настоящего исследования после анализа анамнестических данных у 24 (52%) из 46 девочек с парциальными сращениями малых половых губ был использован крем с эстриолом (нанесение осуществлялось тонким слоем линейно на зону сращения), а у 22 (48%) – крем с метилпреднизолона ацепонатом (нанесение осуществлялось тонким слоем на область малых половых губ). Нанесение кремов не вызывало отрицательных субъективных ощущений и побочных реакций ни у одной из девочек. Применение эстрогенсодержащего крема у 21 из 24 (87,5%) девочек привело к полному разведению сращения в среднем через 12 (10–14) дней, у 2 (8,3%) – к частичному, что расценивалось как неполный эффект. Лишь у 1 (4,2%) девочки расхождение сращения не произошло.
Использование глюкокортикоидсодержащего препарата вызвало полное расхождение сращения у 16 из 22 (72,7%) девочек в среднем через 10,6 (7–21) дней, у 3 (13,6%) – частичное разъединение малых половых губ. У 3 (13,6%) пациенток сращения сохранились, что расценено как отрицательный результат лечения.
Из 13 девочек со сплошным сращением малых половых губ на первом этапе через 20–25 минут после нанесения крема с лидокаином производилось инструментальное разделение сращения при помощи желобоватого зонда. Манипуляция проходила без появления негативных эмоций у ребенка, практически безболезненно. Сразу после манипуляции на зону расслоения сращения накладывался крем с хлоргексидином.
Со следующего дня у 7 девочек на края малых половых губ в течение 5–14 дней (в среднем 8,4 дня) тонким слоем наносился крем с эстриолом, а у 6 девочек – крем с метилпреднизолона ацепонатом в той же дозировке на тот же срок.
Все 59 девочек были повторно осмотрены через 6 месяцев после окончания лечения, что является достаточно отдаленным сроком. Как видно из таблицы, в группе консервативного лечения рецидив выявлен у 5 (10,9%) девочек. 3 из них получали терапию кремом с эстриолом, 2 – кремом с метилпреднизолона ацепонатом. При хирургическом лечении с последующей консервативной терапией рецидив сращения малых половых губ выявлен у 6 (46,2%) девочек. В их числе оказались 4 ребенка, получавших лечение эстриолом, и 2 девочки, получившие аппликации крема с метилпреднизолона ацепонатом.
Таким образом, рецидивирование сращения малых половых губ было статистически выше (p < 0,05) в группе, подвергшейся комплексному лечению (хирургическому и местному), по сравнению с группой, получавшей только консервативное лечение.
Заключение
Полученные данные свидетельствуют о более высокой эффективности, безопасности и низкой частоте последующих рецидивов консервативной терапии по сравнению с комплексным лечением (хирургическим разведением с последующей местной терапией). Это диктует необходимость строго дифференцированного подхода при выборе лечебной тактики у девочек с рецидивирующими сращениями малых половых губ.
1. Лапченко М.Л. Гинекологические заболевания у девочек и девушек: опыт диагностики и лечения. М.: Триада-Фарм, 2004. С. 146–148.
2. Намазова Л.С., Вознесенская Н.И., Сурков А.Г. Атопический дерматит // Лечащий врач. 2006. № 4. C. 72–78.
3. Velander M.H., Mikkelsen D.B., Bygum A. Labial agglutination in a prepubertal girl: effect of topical oestrogen // Acta Derm. Venereol. 2009. Vol. 89. № 2. P. 198–199.
4. Ridley’s the vulva / Ed. by S. Neill, F. Lewis. 3rd ed. Wiley-Blackwell, 2009. P. 66.
5. Kumetz L.M., Quint E.H., Fisseha S., Smith Y.R. Estrogen treatment success in recurrent and persistent labial agglutination // J. Pediatr. Adolesc. Gynecol. 2006. Vol. 19. № 6. P. 381–384.
6. Nurzia M.J., Eickhorst K.M., Ankem M.K., Barone J.G. The surgical treatment of labial adhesions in pre-pubertal girls // J. Pediatr. Adolesc. Gynecol. 2003. Vol. 16. № 1. P. 21–23.
7. Уварова Е.В. Детская и подростковая гинекология: руководство для врачей. М.: Литтерра, 2009. 384 с.
8. Fischer G.O. Vulval disease in pre-pubertal girls // Australas J. Dermatol. 2001. Vol. 42. № 4. P. 225–234.
9. Mayoglou L., Dulabon L., Martin-Alguacil N. et al. Success of treatment modalities for labial fusion: a retrospective evaluation of topical and surgical treatments // J. Pediatr. Adolesc. Gynecol. 2009. Vol. 22. № 4. P. 247–250.
10. Papagianni M., Stanhope R. Labial adhesions in a girl with isolated premature thelarche: the importance of estrogenization // J. Pediatr. Adolesc. Gynecol. 2003. Vol. 16. № 1. P. 31–32.
11. Yamamoto T., Zhou X., Williams C.J. et al. Bacterial populations in the vaginas of healthy adolescent women // J. Pediatr. Adolesc. Gynecol. 2009. Vol. 22. № 1. P. 11–18.
12. Myers J.B., Sorensen C.M., Wisner B.P. et al. Betamethasone cream for the treatment of prepubertal labial adhesions // J. Pediatr. Adolesc. Gynecol. 2006. Vol. 19. № 6. P. 407–411.
13. Богданова Е.А. Воспалительные заболевания вульвы и влагалища у девочек // Гинекология. 1999. Т. 1. № 3. С. 86–89.
14. Гуркин Ю.А. Гинекология подростков: руководство для врачей. СПб.: Фолиант, 2000. 574 с.
15. Уварова Е.В., Султанова Ф.Ш. Неспецифические вагиниты у детей и подростков: недетские детские проблемы // Consilium Provisorum. 2003. Т. 3. № 5.
16. Mills S.E. Histology for Pathologists. Lippincott Williams & Wilkins, 2006. 1280 p.
Новости на тему
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.