количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Медицинский форум
Поликлиника 2013: реальные/нереальные истории болезни кардиологических больных
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Кардиология и ангиология" №1 (8)
- Аннотация
- Статья
- Ссылки
Симпозиум «Поликлиника 2013: реальные/нереальные истории болезни кардиологических больных» состоялся 25 сентября 2013 г. в рамках Российского национального конгресса кардиологов «Кардиология: от науки – к практике» (Санкт-Петербург, 25–27 сентября 2013 г.). В докладах, посвященных проблеме ведения кардиологических больных с высоким риском тромбогенных осложнений в амбулаторной практике, заведующий кафедрой клинической фармакологии, фармакотерапии и скорой медицинской помощи Московского государственного медико-стоматологического университета им. А.И. Евдокимова, д.м.н., профессор А.Л. Вёрткин, а также сотрудники кафедры к.м.н., доцент А.В. Носова, к.м.н., доцент Н.О. Ховасова и к.м.н., доцент А.С. Скотников показали, что профилактическое применение антикоагулянтов, в особенности инновационного орального препарата ривароксабан (Ксарелто®), позволяет снизить риск тромбогенных осложнений и улучшить прогноз. Однако в отечественной поликлинической практике современная профилактика таких осложнений почти не проводится. Представленный анализ типичных ошибок и разбор рекомендуемого алгоритма амбулаторного ведения реального больного фибрилляцией предсердий с высоким риском тромбогенных осложнений призваны исправить недостатки терапевтической и кардиологической помощи больным фибрилляцией предсердий в поликлинике.

Профессор А.Л. Вёрткин

Доцент А.В. Носова

Доцент Н.О. Ховасова

Доцент А.С. Скотников
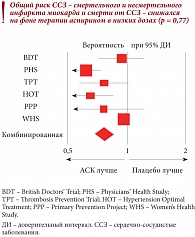
Рис. 1. Влияние приема ацетилсалициловой кислоты на общий риск сердечно-сосудистых событий у кардиологических больных
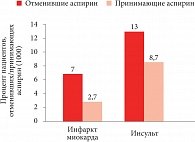
Рис. 2. Влияние приема ацетилсалициловой кислоты на риск сердечно-сосудистых событий у пациентов с постинфарктным кардиосклерозом
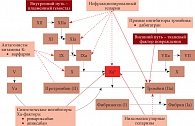
Рис. 3. Механизм действия антикоагулянтов
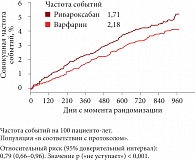
Рис. 4. Эффективность ривароксабана в сравнении с варфарином в отношении снижения риска инсульта и внемозговой эмболии у больных фибрилля
![Рис. 5. Алгоритм при кровотечении на фоне приема новых оральных антикоагулянтов (адаптировано по [11])](/upload/resize_cache/iblock/80b/195_350_1/80b40c140e91f4f14706ee7169fc734b.jpg)
Рис. 5. Алгоритм при кровотечении на фоне приема новых оральных антикоагулянтов (адаптировано по [11])
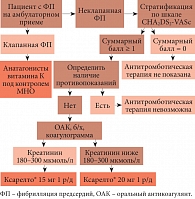
Рис. 6. Алгоритм назначения антикоагулянтной терапии при фибрилляции предсердий
Диагностика фибрилляции предсердий (ФП) не представляет собой сложную задачу, алгоритмы лекарственной терапии разработаны и достаточно просты. Главный вопрос, на который мы должны ответить, почему наши пациенты продолжают умирать от этого заболевания. Так сформулировал тему своего выступления профессор Аркадий Львович ВЁРТКИН.
Кардиологические больные постоянно ищут свою дорогу: они обращаются в скорую медицинскую помощь, ходят в поликлинику, поступают в стационары и, наконец, полностью разочаровавшись, идут в аптеку. К сожалению, этот путь обрывается трагически – в Москве в 2012 г. сердечно-сосудистые заболевания стали причиной смерти 65,1% умерших на дому, то есть поликлинических больных. Конечно, когда развиваются тяжелые осложнения – трансмуральный инфаркт миокарда с разрывом, обширный инсульт либо тромбоз легочной артерии, неблагоприятный исход изменить уже трудно. Но такие осложнения можно было предупредить – это задача в первую очередь поликлинического этапа медицинской помощи.
Однако в реальной практике профилактика сердечно-сосудистых событий недостаточно эффективна. Профессор А.Л. Вёрткин привел пример работы обычной поликлиники г. Москвы с прикрепленным населением 45 тысяч человек: за год в поликлинику обращаются около 11 тысяч больных с сердечно-сосудистыми заболеваниями, преимущественно ишемической болезнью сердца (ИБС), артериальной гипертензией и цереброваскулярной болезнью. Часто это тяжело больные люди с коморбидными состояниями. Так, у 36% сердечно-сосудистых больных было диагностировано еще одно заболевание, у 25% – два и у 6% – три. При этом самыми частыми сочетанными заболеваниями были деформирующий остеоартроз (23%), сахарный диабет (13%), варикозная болезнь (14%), болезни почек (13%), анемия (9%). На диспансерном учете у кардиолога состоит около 200 больных, а на учете у терапевтов – почти 5 тысяч больных. Два работающих кардиолога ежедневно принимают примерно 40 человек. Это пациенты, перенесшие в течение полугода инфаркт миокарда и кардиохирургические манипуляции, а также пациенты, направленные терапевтами. По распоряжению Департамента здравоохранения г. Москвы пациент с сердечно-сосудистыми жалобами может самостоятельно обратиться только к терапевту, который решает, нужна ли консультация кардиолога. За год сердечно-сосудистые больные в типичной московской поликлинике обращаются к терапевтам 44 531 раз, что составляет 43% всех обращений. Самой частой причиной обращений к терапевту (половина жалоб) является нарушение ритма, менее 1% (2278) обращений вызвано ФП. Как правило, участковый врач назначает таким больным только профилактические антиаритмические препараты и в 64% случаев – антиагреганты. До прошлого года больные ФП не подлежали диспансерному учету. Сейчас диспансерному учету подлежат только больные ФП, которые получают антиаритмическую терапию. Как подчеркнул профессор А.Л. Вёрткин, парадокс в том, что инвалидизирующая болезнь с тяжелым прогнозом является основанием для диспансерного учета только в отдельных случаях, но не во всех.
Опрос практических врачей показывает: встречаясь на приеме с больными ФП, 57% врачей считают самым важным восстановить синусовый ритм и только 31% врачей ставят на первое место антитромботическую терапию, но обычно назначают только аспирин (98%), варфарин используют очень редко (12%).
Аспирин (ацетилсалициловая кислота – АСК) очень широко применяется по разным показаниям. В кардиологии наиболее эффективной для профилактики тромбозов считается доза 100 мг – столько содержится в препарате Аспирин Кардио. Только аспирин 100 мг входит в список жизненно важных лекарственных средств Всемирной организации здравоохранения в разделе антитромботиков – препаратов, предотвращающих образование тромбоцитарного тромба. Врачи часто назначают защищенные формы аспирина. Кардиомагнил – буферная форма АСК содержит 30 мг магния, но этого недостаточно, чтобы защитить желудок, так как позволяет снизить кислотность всего на 2%. При этом магний не всасывается, поэтому не приходится рассчитывать на его дополнительные эффекты. Для практического применения доступны две кишечнорастворимые формы аспирина: Аспирин Кардио и Тромбо асс. Таблетки Аспирина Кардио имеют лаковую кишечнорастворимую оболочку (не пленочную, как таблетки Тромбо асс), растворяющуюся в тонком кишечнике только при рН, равном 7, что обеспечивает защиту слизистой оболочки желудка. Аспирин Кардио обладает доказанной эффективностью в первичной и вторичной профилактике сердечно-сосудистых осложнений у кардиологических больных (рис. 1)[1]. При прекращении применения АСК у больных с постинфарктным кардиосклерозом риск инфаркта миокарда и инсульта повышается (рис. 2)[2], поэтому профессор А.Л. Вёрткин рекомендовал не отменять АСК при ИБС.
В 2010 г. появились клинические рекомендации Европейского общества кардиологов (European Society of Cardiology – ESC) по ведению больных ФП[3]. В 2011 г. их перевели на русский язык, а в 2012 г. были изданы рекомендации Российского кардиологического общества (РКО), Всероссийского научного общества специалистов по клинической электрофизиологии, аритмологии и кардиостимуляции (ВНОА) и Ассоциации сердечно-сосудистых хирургов (АССХ)[4], которые служат для отечественных клиницистов руководством к действию при ФП.
Чтобы оценить, какая помощь реально оказывается больным ФП амбулаторно, профессор А.Л. Вёрткин и его ученики рассмотрели типичный клинический случай ФП у пациента среднего возраста (62 года). В амбулаторной карте этого пациента за многие годы в хронологическом порядке упомянуты респираторные инфекции, фурункул, миопия, доброкачественная гиперплазия предстательной железы (ДГПЖ), хронический бронхит. В 2006 г. хирургом поликлиники установлен диагноз варикозной болезни, назначена ультразвуковая допплерография. По поводу ДГПЖ пациент консультирован урологом, назначен анализ на простатспецифический антиген. В карте отмечались жалобы на кашель, повышение температуры, общую слабость, боли в горле, недомогание, нарушение мочеиспускания, вялую струю мочи. Больному назначались антибиотики, противовирусные препараты, муколитики, ингибиторы ангиотензинпревращающего фермента, жаропонижающие средства, статины, антиагреганты (последние без указания причин и названия препарата). В феврале 2013 г. пациент в плановом порядке обратился в поликлинику, где на электрокардиограмме (ЭКГ) (предыдущая единственная пленка датируется 1999 г.) была выявлена ФП. При этом впервые записаны жалобы на одышку, отеки голеней и перебои в работе сердца. Все это послужило поводом для вызова скорой медицинской помощи и госпитализации с диагнозом «фибрилляция предсердий, пароксизм неизвестной давности». В стационаре выяснилось, что больной периодически (раз в два месяца) испытывает болевые ощущения в груди при физической нагрузке около 30 лет время от времени отмечает сердцебиения, которые купируются самостоятельно в течение часа, в последние 3 года перебои в работе сердца возникают 1 раз в неделю, терапии по этому поводу не получает. Около 4 лет назад стал отмечать появление отеков на ногах. Каждый вечер по указанию участкового терапевта принимает профилактическую дозу антиагреганта. Таким образом, в амбулаторной карте больного нашли отражение только инфекции, снижение остроты зрения, варикозную болезнь ног и аденому простаты, а уже имевшаяся сердечно-сосудистая патология – нарушение ритма, боли в груди и проявления сердечной недостаточности не привлекла внимания терапевтов.
Профессор А.Л. Вёрткин сформулировал три основных вопроса: что было сделано не так этому больному, как его вести дальше, на чем следует сделать акцент участковому врачу? Ответы на эти вопросы прозвучали в следующих докладах.
Доцент Анна Владимировна НОСОВА подчеркнула, что ФП – очень распространенное заболевание, частота которого увеличивается с возрастом по мере прогрессирования атеросклероза, артериальной гипертензии, сахарного диабета, то есть всех тех заболеваний, которые сопровождают любого «сосудистого» пациента. ФП имеет место у 0,5% больных в возрасте до 40 лет, у 25% – от 40 до 70 лет и у более половины людей старше 70 лет. ФП регистрируется у каждого третьего пациента с сердечной недостаточностью, у каждого четвертого перенесшего ишемический инсульт, у каждого пятого с тромбоэмболией легочной артерии (ТЭЛА) и у каждого десятого больного, перенесшего инфаркт миокарда. Основные негативные последствия ФП – увеличение смертности в два раза, увеличение риска инсульта и его более тяжелое течение, увеличение частоты госпитализаций, ухудшение качества жизни, переносимости физических нагрузок[4].
По данным А.В. Носовой, среди 3239 умерших от разных причин в обычной московской больнице почти половина (48,5%) погибла от сердечно-сосудистых заболеваний, из них у трети (27%) была ФП. Чаще ФП отмечалась у умерших женщин (66%) и у больных с сочетанием 3–4 болезней (79%). Докладчик привела типичный пример коморбидности у умерших больных с ФП. Мужчина, 64 года, по данным аутопсии имел два основных заболевания – ишемический инфаркт левой лобной доли и постинфарктный кардиосклероз; фоновые заболевания – гипертоническая болезнь, инсулинозависимый сахарный диабет тяжелого течения, нефроангиосклероз; осложнения – постоянная форма ФП, недостаточность кровообращения, ТЭЛА, инфарктная пневмония, отек головного мозга. Причиной инфаркта мозга и ТЭЛА была ФП, не диагностированная при жизни. Тромботические осложнения обнаружены у 68% умерших сердечно-сосудистых больных с ФП, причем в структуре этих осложнений 67% пришлось на долю первичных и повторных инсультов, а 45% инсультов сопровождались еще и ТЭЛА.
Ответственность за назначение антитромботической терапии при ФП у больных с разными заболеваниями ложится в первую очередь на участкового терапевта. На первом уровне системы оказания амбулаторно-поликлинической помощи – в поликлинике терапевт должен изучить жалобы больного ФП, проанализировать данные анамнеза с акцентом на факторы риска, провести осмотр, оценить результаты ЭКГ (мониторирование), исследования гемоглобина, креатинина, гормонов щитовидной железы, коагулограммы, провести эхокардиографическое исследование (фракцию выброса, размеры полостей, наличие внутрисердечных тромбов), оценить показания для стационарного лечения и назначения антикоагулянтной терапии.
Доцент Наталья Олеговна ХОВАСОВА рассказала об опыте создания регистра больных ФП в московской поликлинике. Частота ФП по данным амбулаторных карт составила только 5% – значительно ниже, чем можно было ожидать, при этом только половина больных с установленной ФП регулярно наблюдались у терапевта или кардиолога. Докладчик высказала предположение, что бóльшая часть больных ФП осталась вне наблюдения и соответственно не получала никакой профилактики инсульта или инфаркта миокарда. У большинства из 323 амбулаторных пациентов с ФП, вошедших в регистр, была установлена артериальная гипертензия (у 88%). В то же время по амбулаторным картам большинство больных ФП не страдали ожирением (отмечено в 11% случаев) и сахарным диабетом (диагностирован у 14%), не курили. Н.О. Ховасова обратила внимание на редкую регистрацию анемии (3,5%), которая сегодня признана независимым фактором риска, плохого прогноза и смертности у пациентов с сердечно-сосудистыми заболеваниями. Такие данные анализа амбулаторных карт, по мнению докладчика, можно объяснить только недостаточным вниманием врачей к выявлению факторов сердечно-сосудистого риска. При этом из 323 амбулаторных пациентов с ФП две трети (223 человека) уже имели сердечную недостаточность, каждый третий (93 пациента) перенес инсульт и каждый четвертый (82 пациента) инфаркт миокарда, то есть большинство имели плохой прогноз и минимальную возможность выжить в случае повторных инсультов. Таким больным нужно срочно начинать лечение и профилактику тромбозов.
Как подчеркнул доцент Антон Сергеевич СКОТНИКОВ, риск тромботических осложнений не зависит от типа ФП (сейчас выделяют впервые выявленную, пароксизмальную, персистирующую, длительно персистирующую, постоянную ФП, а также бессимптомные эпизоды ФП), а значит, всем больным ФП необходима антикоагулянтная терапия. Кроме того, больным ФП показаны компенсация сопутствующих заболеваний и контроль частоты сердечных сокращений.
Говоря об антикоагулянтах – препаратах, влияющих на каскад коагуляции, А.С. Сотников отметил, что внутри сложной последовательности взаимодействий каскада свертывания крови ключевым фактором свертывания является активированный Ха-фактор. С одной стороны, без него невозможно свертывание, с другой – если мы перекрываем другие факторы, блокируя внешний или внутренний путь свертывания, а Ха-фактор при этом не заблокирован, у пациента будет наблюдаться гиперкоагуляция (рис. 3). Антикоагулянты делят на две группы: прямые (быстрого действия) и непрямые (длительного действия). Нефракционированный гепарин опосредованно (за счет взаимодействия с антитромбином III) ингибирует тромбин (IIа-фактор) и другие факторы свертывания крови (IXа, XIа, XIIа, Xа, калликреин), что приводит к их инактивации. У низкомолекулярных гепаринов двоякое действие: с одной стороны, они ингибируют тромбин, а с другой стороны, частично подавляют Xа-фактор, главный в каскаде коагуляции. Благодаря способности низкомолекулярных гепаринов селективно ингибировать Xa-фактор на фоне их применения значительно снижается риск геморрагических осложнений. Низкомолекулярные гепарины, существующие только в лекарственной форме для подкожного введения, могут рассматриваться как препараты выбора в условиях стационара, когда комплаенс пациентов обеспечивает врач непосредственно у постели больного.
В течение многих лет «золотым стандартом» антитромботической терапии у пациентов с ФП были непрямые антикоагулянты – антагонисты витамина К, в частности варфарин. Но сегодня нельзя выбирать препарат только исходя из параметров эффективности, на первое место выходят показатели безопасности, приверженность пациентов лечению, особенности фармакокинетических свойств, а также взаимодействие лекарственных препаратов, которое, как известно, во многом затрудняет лечение варфарином. Новую эру в антитромботической терапии открыли современные пероральные антикоагулянты: синтетические ингибиторы Xа-фактора – ривароксабан и апиксабан и прямой ингибитор IIа-фактора – тромбина дабигатран. Новые пероральные антикоагулянты по своей эффективности и безопасности сопоставимы с варфарином и не уступают ему[5], но значительно удобнее для применения в амбулаторных условиях, так как не требуют контроля терапии с определением международного нормализованного отношения (МНО).
А.С. Скотников подчеркнул, что перед назначением антикоагулянтов мы должны оценить у больного ФП «две стороны медали» – риск тромботических осложнений и риск кровотечений. Как было показано в предыдущих докладах, часто это больной с несколькими заболеваниями и высоким сердечно-сосудистым риском. В то же время это пациент с хроническим синдромом диссеминированного внутрисосудистого свертывания крови, у 66% сосудистых больных наблюдается эрозивно-язвенное поражение желудочно-кишечного тракта. Дали чуть больше дозировку антикоагулянта – кровотечение, не додали дозировку – тромбоз и сосудистая катастрофа. Инструментами для оценки риска инсультов и риска кровотечений у больных ФП являются шкалы CHA2DS2-VASc и HAS-BLED соответственно. Опрос врачей поликлиник показал, что на практике они эти шкалы почти не используют: лишь 4% врачей пользуются шкалами, 36% используют их периодически, а 60% вообще не знают об их существовании, хотя ежедневно лечат больных с ФП.
Риск тромботических осложнений позволяет определить шкала CHA2DS2-VASc, где основные факторы – хроническая сердечная недостаточность (C) оценена в 1 балл, артериальная гипертензия (H) – 1 балл, возраст старше 75 лет (A) – 2 балла, сахарный диабет (D) – 1 балл, перенесенный инсульт или транзиторная ишемическая атака (S) – 2 балла, а также дополнительные факторы (VASc) – сосудистые заболевания, возраст 65–74 года и женский пол оценены каждый по 1 баллу. Ключевыми признаны такие факторы, как возраст старше 75 лет и наличие инсульта или транзиторной ишемической атаки в анамнезе. Согласно рекомендациям 2012 г. пероральные антикоагулянты должны назначаться при неклапанной форме ФП, если у пациента имеется хотя бы один балл по шкале CHA2DS2-VASc. Наличие у пациента артериальной гипертензии, или начальных проявлений сердечной недостаточности, или возраста от 65 до 74 лет – это уже показание для назначения пероральных антикоагулянтов. По мнению докладчика, на этом этапе еще может обсуждаться вопрос назначения Аспирина Кардио в дозе 100 мг для первичной профилактики инсульта. Но если у пациента присутствует один из ключевых факторов или два и более неосновных факторов риска (по шкале CHA2DS2-VASc), есть сочетания заболеваний, это уже однозначное показание для назначения перорального антикоагулянта, в частности ривароксабана.
Применительно к обсуждаемому случаю ФП у мужчины 62 лет профессор А.Л. Вёрткин отметил, что наличие у больного сердечной недостаточности, артериальной гипертензии и анамнез сосудистого заболевания соответствует 3 баллам по шкале CHA2DS2-VASc – это несомненное показание для назначения пероральных антикоагулянтов. В случае если мы не будем проводить современную антикоагулянтную терапию, у больного сохранится 5,92%-ный риск развития ишемического инсульта. Профессор А.Л. Вёрткин с сожалением констатировал, что в амбулаторной практике треть пациентов с ФП вообще не получают антитромботической терапии, 57% получают антиагреганты, что совершенно недостаточно при ФП, и только 7% больных ФП получают антагонисты витамина К (варфарин), при этом больше половины больных лечатся нерегулярно. Участковым терапевтам мало что известно не только о шкале CHA2DS2-VASc, но и о новых антикоагулянтах.
Если риск инсульта оценивается по шкале CHA2DS2-VASc, то риск геморрагических осложнений – по шкале HAS-BLED. Эта шкала включает состояния, каждому из которых присвоен 1 балл: артериальная гипертензия (H), нарушение функции почек или печени (А), инсульт в анамнезе (S), кровотечение в анамнезе (B), неустойчивое значение МНО (L), возраст старше 65 лет (Е), прием лекарств, способствующих кровотечению, или употребление алкоголя (D). Риск геморрагических осложнений оценивается по сумме баллов. Применив эту шкалу к обсуждаемому пациенту 62 лет, мы видим, что у него ожидается низкий риск развития кровотечений при лечении антикоагулянтами (1 балл из-за наличия артериальной гипертензии – риск кровотечений 1,02%). Сопоставив результаты оценки по двум шкалам, можно сделать вывод: пациенту с высоким риском тромботических осложнений и низким риском кровотечений мы должны назначить антикоагулянты.
Сегодня это абсолютное правило – назначать антикоагулянты больному с ФП, если риск тромбозов выше риска кровотечений. Ретроспективный анализ данных умерших от инфаркта миокарда, инсульта или ТЭЛА (число аутопсий 423) показал: риск тромботических осложнений, как правило, оценивается от 3 до 10 баллов, а риск кровотечений в основном 2–3, максимум 4 баллами. Иными словами, 80% этих пациентов можно было спасти, но для этого не сделали главного – не назначили антикоагулянты!
Задаваясь вопросом подбора антикоагулянта в рассматриваемом клиническом случае, профессор А.Л. Вёрткин напомнил, что все препараты примерно сопоставимы по своей эффективности и выбор препарата должен производиться с позиций безопасности, комплаенса, фармакокинетики, лекарственного взаимодействия и других факторов.
Нефракционированный (обыкновенный) гепарин характеризуется такими преимуществами, как доступность, низкая цена, безопасность в отношении геморрагических осложнений (показано в исследовании ACUTE II). К «минусам» относится необходимость контроля активированного частичного тромбопластинового времени (АЧТВ) и других показателей коагулограммы, парентеральный путь введения (что исключает его применение на амбулаторном этапе), короткий период полувыведения, а также такие нежелательные явления, как тромбоцитопения и остеопороз, хотя и редкие, но ухудшающие прогноз больных ФП с учетом коморбидности[6]. Таким образом, основная клиническая ниша для назначения нефракционированного гепарина – острый коронарный синдром, инфаркт миокарда и ТЭЛА.
Может быть, нашему пациенту стоит назначить фракционированный низкомолекулярный гепарин, которому свойственна высокая биодоступность (более 90% после подкожной инъекции), простота подбора дозы (по весу больного) и большой период полувыведения (кратность использования 1–2 раза в сутки)? В стационаре это вполне осуществимо, но для амбулаторного лечения препараты этой группы не подходят из-за парентерального пути введения[6]. Таким образом, клиническая ниша для низкомолекулярного гепарина – это острый коронарный синдром без подъема сегмента ST, инфаркт миокарда, ТЭЛА и тромбозы глубоких вен.
Можно ли нашему пациенту назначить непрямые антикоагулянты, например варфарин? Преимущества очевидны: пероральная форма, варфарин есть во всех списках дополнительного льготного обеспечения, препарат на 60% снижает риск развития инсульта при ФП, то есть высокоэффективен. Это «золотой стандарт», который был ориентиром в сравнительных исследованиях других препаратов. Но «минусы» перевешивают перечисленные достоинства. Главный недостаток – узкое терапевтическое окно с МНО от 2 до 3, когда, с одной стороны, стоит угроза тромбозов, а с другой – кровотечений, а значит, возникает необходимость подбора доз под контролем МНО. Против варфарина свидетельствуют и такие факторы, как большой спектр лекарственных и пищевых взаимодействий, длительный период полувыведения (более 40 часов), а также отсутствие в нашей стране современного антидота. Немаловажно, что спектр лекарственных взаимодействий варфарина включает антиаритмические препараты, например амиодарон, которые применяются у пациентов с ФП для контроля частоты сердечных сокращений, или контроля ритма. Таким образом, основная клиническая ниша для назначения непрямых антикоагулянтов – длительная профилактика тромботических осложнений при правильно подобранной дозе (выполненных генетических исследованиях по подбору дозы), гарантированном контроле МНО, удобных комфортных условиях для пациента, который может ухаживать за собой и сохранил достаточный уровень социальной активности.
Суммируя требования к современному пероральному антикоагулянту, профессор А.Л. Вёрткин уточнил, что такой препарат должен обладать оптимальными эффективностью и безопасностью, иметь таблетированную форму, характеризоваться удобными условиями и режимом приема, отсутствием необходимости контроля за параметрами гемостаза и МНО, минимальным числом лекарственных взаимодействий, быстрым началом и прекращением действия. Сегодня этим требованиям удовлетворяют только некоторые новые препараты, в том числе прямые ингибиторы тромбина (дабигатран) и синтетические ингибиторы Xа фактора, к которым относятся ривароксабан (Ксарелто®) и апиксабан. В настоящее время изучаются и другие препараты этих групп, но пока они не обладают достаточной доказательной базой.
Итак, можно ли назначить в рассматриваемом клиническом случае дабигатран? Дабигатран, необратимый ингибитор тромбина, – это пероральный препарат, не требующий подбора дозы и контроля показателей свертывания. Препарат выпускается в дозе 150 мг – это обычная терапевтическая доза – и в дозе 110 мг, которая рекомендована для приема пожилым пациентам, в случае почечной недостаточности дозировку можно титровать. Среди «минусов» дабигатрана докладчик выделил следующие: дабигатран является пролекарством, применяется дважды в сутки, на фоне его применения отмечено увеличение риска коронарных событий – практически на 30% увеличивается частота повторных коронарных событий (по сравнению с варфарином)[7]. Основная клиническая ниша для назначения дабигатрана – длительная амбулаторная профилактика тромботических осложнений при ФП у больных без рисков коронарных событий, инфаркта миокарда и острого коронарного синдрома.
Сегодня, по мнению профессора А.Л. Вёрткина, для обсуждаемого пациента практически безальтернативным препаратом является ривароксабан (Ксарелто®) – прямой специфический селективный ингибитор Xа фактора, ключевого в коагуляционном каскаде. Влияние на Xа фактор считается основной стратегией ведения пациента с неклапанной формой ФП. Ривароксабан напрямую угнетает как свободный, так и связанный с фибрином Xа фактор и протромбиновый комплекс (см. рис. 3). Препарат ингибирует образование тромбина на 24 часа и эффективен при однократном приеме 20 мг в сутки. Ксарелто® не требует подбора дозы и контроля показателей свертывания, так как показатели коагуляционных тестов не являются предикторами кровотечений на фоне приема препарата. Учитывая коморбидность пациентов с ФП, важно, что Ксарелто® имеет период полувыведения до 12 часов и в равных долях экскретируется в неизмененном виде через почки и с желчью.
Говоря о доказательной базе эффективности и безопасности лечения ривароксабаном при ФП, профессор А.Л. Вёрткин остановился на результатах крупного двойного слепого рандомизированного исследования ROCKET AF, в котором участвовали достаточно тяжелые больные ФП с 2 или 3 факторами риска (пожилого возраста с тяжелыми сердечной недостаточностью и артериальной гипертензией), то есть максимально приближенные к пациентам, с которыми мы ежедневно работаем. В ходе исследования проводилось сравнение с варфарином, который считается «золотым стандартом» антитромботической терапии. Было показано, что у пациентов с ФП ривароксабан был на 21% эффективнее варфарина в отношении профилактики тромботических событий, в том числе ишемического инсульта (рис. 4)[8]. Во врачебных аудиториях возникает закономерный вопрос, можно ли пациенту с инсультом назначать ривароксабан. В острую фазу инсульта новые антикоагулянты не показаны, в подострую фазу при ишемическом инсульте или транзиторной ишемической атаке Ксарелто® назначается по правилу «1.3.6.12»: при транзиторной ишемической атаке через 1 день; при легких неинвалидизирующих проявлениях инсульта через 3 дня; при умеренных функциональных нарушениях через 6 дней; при тяжелом инсульте с большой областью повреждения через 12–24 дня от развития инсульта[9].
С опытом лечения происходит накопление информации о препарате. В России уже есть собственный опыт применения Ксарелто® и дабигатрана, разрешен к применению при ФП апиксабан. Недавно в инструкции по применению Ксарелто® наряду с профилактикой инсульта и тромбоэмболий у больных с ФП появилось показание для лечения и профилактики ТЭЛА и тромбозов глубоких вен. Согласно инструкции по медицинскому применению препарата у пациентов с тромбозом глубоких вен Ксарелто® назначается в дозе 15 мг² раза в день в течение 3 недель, затем по 20 мг в сутки не менее 3 месяцев. Как подчеркнул профессор А.Л. Вёрткин, появление этого показания очень важно в связи с коморбидностью пациентов с ФП и высокой частотой инсультов и ТЭЛА у таких больных. По данным докладчика, ТЭЛА была непосредственной причиной смерти каждого 4-го или 5-го больного из 7288 больных хроническими неинфекционными заболеваниями в трех городах России (Москва, Брянск, Казань). В одной из больниц г. Москвы в 2009–2011 гг. среди стационарных больных с сердечно-сосудистыми заболеваниями частота ТЭЛА составляла около 17%. Источниками ТЭЛА у 190 умерших больных были как тромбы в полостях сердца – это наиболее частая причина (около 40%), так и тромбоз парапростатических вен или глубоких вен ног. Возникновению тромбоза простатических вен способствует ДГПЖ – очень частое в нашей стране заболевание мужчин старше 45 лет. В этой связи трудно переоценить значимость того, что Ксарелто® получил новую путевку в жизнь для реализации профилактики рецидивов тромбоэмболии и лечения тромбозов.
Возвращаясь к теме ФП, профессор А.Л. Вёрткин подчеркнул, что при применении Ксарелто® наблюдается вдвое меньше смертельных кровотечений, чем при лечении варфарином (р = 0,017), и, что особенно важно, на 33% меньше внутричерепных кровотечений (р = 0,019)[8]. С учетом широкого терапевтического окна Ксарелто® обладает благоприятным профилем безопасности, при этом даже 100%-ное повышение дозы (с 20 до 40 мг) не приводит к значимому увеличению риска кровотечения. По опыту профессора А.Л. Вёрткина при лечении Ксарелто® в дозе 20 мг и дабигатраном в дозе 110 мг² раза в день тяжелые кровотечения возникают очень редко. Однако по данным исследования RE-LY повышение дозы дабигатрана со 110 до 150 мг² раза в день (всего на 36%) значимо повышает частоту кровотечений. Закономерно возникает вопрос о возможности назначения тромболитиков больным ФП, получающим новые пероральные антикоагулянты. В исследование ROCKET AF пациенты, получавшие фибринолитики за 10 дней до рандомизации, не включались. Надежных данных, подтверждающих эффективность и безопасность проведения тромболизиса у пациентов, получающих оральные антикоагулянты, пока нет. В рекомендациях ESC 2012 г. применение тромболизиса не рекомендуется у пациентов с возникшим ишемическим инсультом, принимающих новые оральные антикоагулянты, если имеется удлинение протромбинового времени (для ривароксабана) или АЧТВ (для дабигатрана). Однако некоторые эксперты, учитывая более высокий профиль безопасности ривароксабана по сравнению с варфарином в отношении риска внутричерепных кровоизлияний, полагают возможным использование тромболизиса у пациентов, принимающих ривароксабан при неувеличенном протромбиновом времени[10]. Алгоритм ведения больных, получающих новые оральные антикоагулянты при возникновении кровотечения по рекомендациям ECS 2012 г., зависит от тяжести кровотечения и может потребовать не только перерыва в приеме следующей дозы орального антикоагулянта, но и локального или системного гемостатического лечения, а также применения гемодиализа при лечении дабигатраном и введения концентрата протромбинового комплекса у лечившихся Ксарелто® (рис. 5)[11].
Еще один важный аспект антикоагулянтной терапии – влияние на риск острых коронарных событий. Метаанализ K.H. Mak, опубликованный в 2012 г., показал, что применение ривароксабана достоверно снижало риск инфаркта миокарда на 22%, тогда как применение дабигатрана достоверно повышало риск инфаркта миокарда на 30%[12]. По мнению профессора А.Л. Вёрткина, это дает основания сдержанно назначать дабигатран больным с высоким коронарным риском, в то время как Ксарелто® таких ограничений к применению не имеет.
Сегодня ривароксабан как средство профилактики инсульта при ФП включен в рекомендации различных обществ (и европейских, и американских)[4, 13–15].
Подводя итог и возвращаясь к обсуждаемому пациенту с ФП, профессор А.Л. Вёрткин вынужден был признать, что в поликлинике этот пациент не был адекватно обследован и не получил необходимого лечения. Как вести данного пациента теперь? Какими должны быть действия участкового врача? Главное – определить риск тромботических осложнений по шкале CHA2DS2-VASc. В отсутствие риска пациенту не нужно назначать какой-либо антитромботической терапии либо можно назначить Аспирин Кардио. Если риск составил хотя бы 1 балл, следует определить риск кровотечений и наличие других противопоказаний к антикоагулянтной терапии. Когда риск кровотечения выше риска тромбоза, антикоагулянты не показаны. В отсутствие риска кровотечений следует исключить анемию по результатам общего анализа крови. Если по данным биохимического анализа крови креатинин несколько повышен, можно назначить Ксарелто® в дозе 15 мг. У представленного больного определяется высокий риск инсульта (3 балла) и малый риск кровотечений (1 балл), поэтому ему показана антикоагулянтная терапия. Однако прежде чем ее назначить, следует выяснить форму ФП: при клапанной форме ФП имеются доказательства эффективности только варфарина, поэтому применяется лечение только варфарином под контролем МНО, а новые оральные антикоагулянты пока не рекомендуются; при неклапанной ФП больному предпочтительно назначить Ксарелто® в дозе, соответствующей уровню креатинина (рис. 6). При необходимости у больных ИБС с ФП и низким риском кровотечений возможно сочетание Ксарелто® с Аспирином Кардио. Наш пациент также должен знать, что согласно постановлению о территориальной программе государственных гарантий бесплатного оказания гражданам медицинской помощи в г. Москве (постановление от 25 декабря 2012 г. № 799-ПП) варфарин и ривароксабан входят в списки бесплатных лекарств для льготной категории больных.
В заключение профессор А.Л. Вёрткин отметил, что в 2010 г. Ксарелто® как лучший фармацевтический препарат был награжден Международной премией «Приз Галена». Премия «Приз Галена» вручается за выдающиеся достижения в сфере разработки инновационных методов лечения заболеваний. Эта награда считается эквивалентом Нобелевской премии в области биофармацевтических исследований.
1. Bartolucci A.A., Howard G. Meta-analysis of data from the six primary prevention trials of cardiovascular events using aspirin // Am. J. Cardiol. 2006. Vol. 98. № 6. P. 746–750.
2. García Rodríguez L.A., Cea Soriano L., Hill C., Johansson S. Increased risk of stroke after discontinuation of acetylsalicylic acid: a UK primary care study // Neurology. 2011. Vol. 76. № 8. P. 740–746.
3. European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC) // Eur. Heart J. 2010. Vol. 31. № 19. P. 2369–2429.
4. Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА и АССХ. 2012.
5. Dentali F., Riva N., Crowther M. et al. Efficacy and safety of the novel oral anticoagulants in atrial fibrillation: a systematic review and meta-analysis of the literature // Circulation. 2012. Vol. 126. № 20. P. 2381–2391.
6. Hamm C.W., Bassand J.P., Agewall S. et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC) // Eur. Heart J. 2011. Vol. 32. № 23. P. 2999–3054.
7. Connolly S.J., Ezekowitz M.D., Yusuf S. et al. Dabigatran versus warfarin in patients with atrial fibrillation // N. Engl. J. Med. 2009. Vol. 361. № 12. P. 1139–1151.
8. Patel M.R., Mahaffey K.W., Garg J. et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation // N. Engl. J. Med. 2011. Vol. 365. № 10. P. 883–891.
9. Heidbuchel H., Verhamme P., Alings M. et al. European Heart Rhythm Association Practical Guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation // Europace. 2013. Vol. 15. № 5. P. 625–651.
10. Palareti G., Ageno W., Ferrari A. et al. Clinical management of rivaroxaban-treated patients // Expert Opin. Pharmacother. 2013. Vol. 14. № 5. P. 655–667.
11. Peacock W.F., Gearhart M.M., Mills R.M. Emergency management of bleeding associated with old and new oral anticoagulants // Clin. Cardiol. 2012. Vol. 35. № 12. P. 730–737.
12. Mak K.H. Coronary and mortality risk of novel oral antithrombotic agents: a meta-analysis of large randomised trials // BMJ Open. 2012. Vol. 2. № 5. P. e001592.
13. Furie K.L., Goldstein L.B., Albers G.W. et al. Oral antithrombotic agents for the prevention of stroke in nonvalvular atrial fibrillation: a science advisory for healthcare professionals from the American Heart Association/American Stroke Association // Stroke. 2012. Vol. 43. № 12. P. 3442–3453.
14. Rivaroxaban for the prevention of stroke and systemic embolism in people with atrial fibrillation // NICE technology appraisal guidance 256. NICE, 2012 // www.nice.org.uk/nicemedia/live/13746/59295/59295.pdf.
15. Skanes A.C., Healey J.S., Cairns J.A. et al. Focused 2012 update of the Canadian Cardiovascular Society atrial fibrillation guidelines: recommendations for stroke prevention and rate/rhythm control // Can. J. Cardiol. 2012. Vol. 28. № 2. P. 125–136.
Новости на тему
09.09.2022 01:00:00
25.04.2022 10:00:00
20.04.2022 18:00:00
18.04.2022 13:00:00
08.04.2022 09:00:00
Отправить статью по электронной почте
Ваш адрес электронной почты:
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.