количество статей
7261
Загрузка...
Пожалуйста, авторизуйтесь:
Обзоры
Профилактика инфаркта миокарда и инсульта: единый подход
"ЭФФЕКТИВНАЯ ФАРМАКОТЕРАПИЯ. Кардиология и Ангиология" №5
- Аннотация
- Статья
- Ссылки
Критическая необходимость проведения активных превентивных мер в кардиологической и неврологической практике в нашей стране обусловлена высокими показателями заболеваемости и смертности от инфаркта миокарда (ИМ) и инсульта. Общность патогенеза этих сердечно-сосудистых катастроф объясняет высокую эффективность их совместной полноценной профилактики.
В то же время практикующий врач в зависимости от своей специальности зачастую уделяет больше внимания профилактике либо инсульта, либо инфаркта. Во многом это обусловлено не столько наличием предрасполагающих факторов, сколько недостаточной согласованностью рекомендаций по профилактике сердечно-сосудистых катастроф в целом. В статье освещаются возможности совместной профилактики инфаркта миокарда и инсульта и предлагается тактика ее проведения.
Критическая необходимость проведения активных превентивных мер в кардиологической и неврологической практике в нашей стране обусловлена высокими показателями заболеваемости и смертности от инфаркта миокарда (ИМ) и инсульта. Общность патогенеза этих сердечно-сосудистых катастроф объясняет высокую эффективность их совместной полноценной профилактики.
В то же время практикующий врач в зависимости от своей специальности зачастую уделяет больше внимания профилактике либо инсульта, либо инфаркта. Во многом это обусловлено не столько наличием предрасполагающих факторов, сколько недостаточной согласованностью рекомендаций по профилактике сердечно-сосудистых катастроф в целом. В статье освещаются возможности совместной профилактики инфаркта миокарда и инсульта и предлагается тактика ее проведения.

Таблица 1. Основные категории факторов риска сердечно-сосудистых катастроф

Рис. 1. Графическое представление разделения факторов риска на предрасполагающие и снижающие риск развития сердечно-сосудистых катастроф
![Рис. 3. Алгоритм гиполипидемической терапии, основанной на данных доказательной медицины (адаптировано по [9])](/upload/resize_cache/iblock/4fe/195_350_1/4fe946f6fed6fada10f4b991776c6ef7.jpg)
Рис. 3. Алгоритм гиполипидемической терапии, основанной на данных доказательной медицины (адаптировано по [9])

Рис. 4. Рекомендации по ведению асимптомных пациентов с артериальной гипертензией

Таблица 2. Сводные рекомендации к применению антигипертензивных препаратов
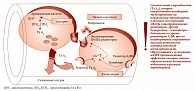
Рис. 5. Механизм действия дезагрегантов на уровне тромбоцитов

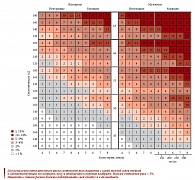
Таблица 3. Вклад факторов риска в развитие ишемического инсульта у пациентов с ФП без поражения клапанов сердца

Таблица 4. Подход к антитромботической терапии у больных с фибрилляцией предсердий на основании оценки риска
Выбор любых профилактических мероприятий должен учитывать возможные факторы риска. Как показано в таблице 1, факторы риска развития инфаркта миокарда и инсульта во многом сходны. Влияние на модифицируемые факторы, актуальные для конкретного пациента, является залогом эффективной профилактики (рис. 1). Индивидуальный риск развития сердечно-сосудистых катастроф легко рассчитывается с помощью шкал типа SCORE (Systematic COronary Risk Evaluation) (рис. 2) или EUROSCORE (European System for Cardiac Operative Risk Evaluation), и, безусловно, использование этого метода исследования должно быть обязательным при осмотре каждого пациента старше 20 лет. Далее будут рассмотрены возможности снижения риска развития инфаркта миокарда и инсульта, основанные на данных доказательной медицины.
Факторы, снижающие риск инфаркта миокарда и инсульта
Питание. Во множестве клинических исследований и наблюдений подтверждена эффективность низкокалорийного рациона питания, богатого овощами, фруктами, рыбой, злаками, орехами и чесноком, в профилактике сердечно-сосудистых катастроф. Среди лиц, употребляющих рыбу хотя бы раз в неделю, риск смерти от инфаркта или инсульта в среднем на 52% (!) ниже, чем у тех, кто ест рыбу реже. Три и более порции овощей и фруктов в день уменьшают сердечно-сосудистый риск на 27%, причем с увеличением их потребления риск продолжает снижаться. Напротив, прием продуктов, содержащих липиды, в первую очередь животные жиры и транс-жирные кислоты, следует жестко ограничить. Количество соли, ежедневно получаемой во всех видах, не должно превышать 6 г, а в случае артериальной гипертензии (АГ) – 5 г. Питание является важным фактором контроля гликемии у пациентов с сахарным диабетом и нарушением толерантности к глюкозе – при состояниях, ассоциированных с ростом риска развития ИМ и инсульта (рис. 3). Данный вопрос подробно освещен в отечественной литературе и в этой работе отдельно рассматриваться не будет. Пропаганде здорового питания в современной России уделяется мало внимания. Однако сегодня, по нашему мнению, на фоне роста благосостояния граждан широкие образовательные программы в этой области востребованы как никогда.
Физическая активность. Поддержание индекса массы тела ниже 25–27 кг/м2 в сочетании с адекватной физической нагрузкой не только благоприятно влияет на другие факторы риска, но и само по себе снижает риск инфаркта миокарда в среднем на 50%. Физические упражнения способствуют увеличению уровня липопротеинов высокой плотности, уменьшению уровня липопротеинов низкой плотности и триглицеридов, повышению чувствительности к инсулину, нормализации артериального давления (АД), а также улучшению эндотелиальной функции. Современные программы реабилитации больных, перенесших инфаркт и инсульт, также подразумевают раннюю активизацию больных и поэтапное расширение режима физической нагрузки. Грамотная программа реабилитации позволяет снизить общую смертность и смертность от сердечно-сосудистых заболеваний на 25%. Отметим, что, рассчитывая повседневную нагрузку для больных, перенесших ИМ, удобно ориентироваться на частоту сердечных сокращений, безопасный уровень которой не должен превышать 60% от максимальной.
Отказ от курения. Курение приводит к снижению эластичности сосудистой стенки, увеличению ее ригидности, повреждению эндотелия, что является одним из основных звеньев развития и инфаркта миокарда, и инсульта. Кроме того, возрастает уровень фибриногена, агрегации тромбоцитов, гематокрит, в то время как концентрация липопротеинов высокой плотности в плазме снижается. Столь драматичные изменения приводят к двух-трехкратному росту вероятности развития инфаркта миокарда и двукратному – инсульта. Однако уже спустя 3–6 месяцев после отказа от вредной привычки риск сердечно-сосудистых катастроф снижается на 20–30%, а в течение первых трех лет уменьшается на 60%. Врачебная тактика должна включать следующее:
Алкоголь в малых дозах. Алкоголь обладает двойным – кардиопротективно-кардиопатогенным – действием на сердечно-сосудистую систему. Положительные его эффекты проявляются лишь при употреблении малых доз. Такой уровень потребления алкоголя ассоциируется со снижением риска развития АГ, ишемической болезни сердца (ИБС) на 37%, ИМ – на 30–50%. Лишь немногие работы подтвердили эффективность алкоголя (< 2 порций в сутки) в отношении профилактики ишемического инсульта. (Порция – доза чистого алкоголя, примерно равная 0,33 л пива или 150 мл вина.) Уже при приеме более 3 порций в сутки резко возрастает риск развития инсультов, особенно геморрагических и субарахноидальных кровоизлияний, ИБС, гипертензии, аритмий, внезапной смерти, алкогольной кардиомиопатии, а также рака груди у женщин. В нашем исследовании различий в клиническом течении алкогольной и идиопатической дилатационной кардиомиопатий первая достоверно чаще (в 43% случаев) сочеталась с атеросклеротическим поражением брахиоцефальных артерий [1]. Как показало другое отечественное исследование, общая летальность в группе часто пьющих лиц выше на 61%, а летальность от сердечно-сосудистых заболеваний, в первую очередь ИМ и инсультов, – на 105%. Таким образом, в России, в связи с отсутствием культуры употребления алкоголя, широко рекомендовать этот способ предотвращения сердечно-сосудистых катастроф не представляется возможным.
Отказ от употребления наркотиков. Внутривенное введение наркотических веществ увеличивает риск развития инсульта, с одной стороны, вследствие прямого действия на нервную ткань, с другой – ввиду стимуляции тромбообразования. Например, кокаин увеличивает не только вероятность инсульта, но и инфаркта миокарда, риск развития которого возрастает в 24 раза в первые 60 минут после его приема. На сегодняшний день нередко встречается сочетанное употребление алкоголя и кокаина. Образующийся при этом кокаэтилен оказывается еще более токсичным для мозга и миокарда веществом. Все это подчеркивает важность скорейшей реализации программ по борьбе с наркоманией в нашей стране.
Психологические факторы. Важная роль в развитии ИМ таких факторов, как депрессия, потеря социальной поддержки, стрессы, тип личности А и инсульты, общепризнанна. Необходимость коррекции этих состояний – очевидная для психологов и психиатров – начинает осознаваться интернистами. Применение образовательных и антистрессовых программ во вторичной профилактике имеет определенную доказательную базу. Метаанализ 37 малых клинических исследований показал, что такого рода вмешательства позволяют снизить сердечно-сосудистую смертность на 34%, а частоту повторного инфаркта миокарда – на 29% [2]. Исследование SADHART (Sertralin Antidepressant Heart Attack Randomized Study) продемонстрировало эффективность и безопасность сертралина (ингибитор обратного захвата серотонина) в комплексной терапии больных, перенесших ИМ [3]. У лиц, принимавших сертралин, в сравнении с группой плацебо достоверно улучшилось качество жизни и снизилась частота сердечных приступов, болей за грудиной, сердечной недостаточности, смертности от сердечно-сосудистых причин. В исследовании ENRICHD (Enhancing Recovery in Coronary Heart Disease Patients) (n = 2481), изучавшем эффективность когнитивной и поведенческой психотерапии и применения психофармакологических препаратов у пациентов с депрессиями, психосоциальными проблемами, перенесших ИМ, было также показано снижение риска нефатального ИМ и смерти от сердечно-сосудистых катастроф в экспериментальной группе [4]. Тем не менее риск общей смертности не снижался. Вопрос о возможностях первичной профилактики ИМ и инсультов с помощью антидепрессантов и анксиолитиков до сих пор остается открытым.
Неосведомленность многих пациентов в отношении своей болезни является важным фактором ее прогрессирования. Результаты работы Школы для больных ИБС, созданной на базе нашей клиники, свидетельствуют об уменьшении числа гипертензивных кризов (с 40% до 1%), приступов стенокардии (на 52%), значимом увеличении комплаентности и качества жизни обучающихся в ней лиц. Считаем открытие подобного рода школ, в том числе и для больных, перенесших инсульт, одной из приоритетных задач российского здравоохранения.
Контроль артериального давления. Клинические исследования демонстрируют тесную линейную корреляцию между риском ИМ и инсульта и повышением уровня артериального давления у пациентов с наличием или отсутствием сердечно-сосудистых катастроф в анамнезе. Метаанализ 9 крупных клинических исследований (n = 420 000) показал, что повышение диастолического давления на
7 мм рт. ст. ассоциируется с ростом риска ИМ на 27%, инсульта – на 42%, а также сердечной недостаточности и болезней почек [5]. Соответственно при снижении диастолического АД на 5–6 мм рт. ст. можно ожидать уменьшения риска инсульта на 42%, ИБС – на 15% [6].
Целевые цифры АД у пациентов низкого риска – 140 и 90 мм рт. ст. Согласно европейским рекомендациям, у больных в группах высокого риска (сахарный диабет, сердечно-сосудистые заболевания в анамнезе, в ряде случаев – хронические заболевания почек) следует добиваться уровня АД ниже 130 и 80 мм рт. ст. [7, 8]. Многие исследователи предлагают снижать давление у лиц с сахарным диабетом до цифр 120 и 80 мм рт. ст. и ниже, основываясь на концепции линейной зависимости между АД и риском сердечно-сосудистых катастроф. Систолическое АД 120–139 или диастолическое АД 80–89 мм рт. ст. трактуется как прегипертензия. Уже на этом этапе пациентам рекомендуется изменить образ жизни – непременно бросить курить, изменить стереотипы питания, увеличить физическую активность, снижать избыточный вес и т.д. [9]. В то же время отечественные неврологи зачастую предостерегают от столь активного лечения АГ, в особенности в рамках вторичной профилактики инсульта.
В чем же разница между пациентами с ИБС и инсультом? Данные метаанализа 7 крупных клинических исследований свидетельствуют, что, во-первых, пациенты, перенесшие инсульт, в среднем на 10 лет старше и чаще женского пола [10]. Во-вторых, эти заболевания формируются на неодинаковом патологическом фоне: ИМ развивается обычно как изолированный тромбоз коронарных артерий, а инсульту сопутствует целый патологический «букет» – геморрагии, массивные тромбоэмболии, кардиоэмболизм, болезни микроциркуляторного русла. В-третьих, варьирует вклад факторов риска и ответ на лечение: гиперхолестеринемия более предрасполагает к ИБС и ИМ, в то время как АГ – к инсульту. Наконец, наличие атеросклеротического поражения брахиоцефальных артерий может нивелировать позитивное влияние снижения АД в случае значимого падения перфузии мозга, что порой может приводить и к развитию инсульта гемодинамического типа. Стремясь к достижению целевых цифр АД у больных с инсультом и высокой предрасположенностью к нему, важно принимать во внимание указанные моменты и не переусердствовать со снижением АД. Особое внимание следует уделить проблеме рационального выбора режима лечения.
Профилактика артериальной гипертензии. В случае если у пациента не выявлено симптомов, после оценки риска по шкале SCORE (рис. 2) можно предложить следующий алгоритм действий (рис. 4). После принятия решения о начале терапии возникает вопрос о том, препарат какой группы (бета-блокатор, ингибитор АПФ (иАПФ), блокатор кальциевых каналов, диуретик или блокатор рецепторов ангиотензина II) следует выбрать в каждом конкретном случае. В настоящее время нет единого мнения относительно того, какой из этих классов препаратов наиболее эффективен. В качестве средств первичной профилактики препараты этих групп обладают примерно одинаковым превентивным потенциалом, и на первый план выходит задача достижения целевых цифр АД. Заметим, что на практике для этого, как правило, требуется более чем один препарат. Тиазидные и тиазидоподобные (индапамид) диуретики и иАПФ обычно рассматриваются в качестве терапии первой линии. Выбор между ними подчас затруднен ввиду различных результатов клинических исследований сравнительной эффективности препаратов этих классов.
В исследовании PROGRESS (Perindopril Protection against Recurrent Stroke Study) было показано преимущество комбинированной терапии иАПФ и диуретиками (индапамидом) над монотерапией периндоприлом во вторичной профилактике инсульта [11]. В группе комбинированной терапии риск инсульта уменьшился на 43%, в группе периндоприла статистически значимого снижения риска инсульта выявлено не было. Это согласуется с данными метаанализов [10, 12], выявивших высокую эффективность иАПФ лишь во вторичной профилактике ИМ и ИБС (снижение риска на 22–26%), а комбинации иАПФ и диуретиков – также и во вторичной профилактике инсульта. По данным этих же метаанализов, бета-блокаторы не влияют на исход заболевания у лиц, перенесших инсульт или транзиторную ишемическую атаку. В то же время была показана высокая эффективность бета-блокаторов во вторичной профилактике ИМ. Так, метаанализ N. Freemantle и соавт. выявил, что длительный прием бета-блокаторов после инфаркта миокарда сопровождается 23-процентным снижением уровня смертности [13]. Причем степень блокирования адренорецепторов, определяемая по снижению частоты сердечных сокращений, в сравнении с контрольной группой прямо коррелировала с улучшением прогноза. По данным метаанализа, проведенного P. Verdecchia и соавт., блокаторы кальциевых каналов эффективны в профилактике ИБС в группах высокого риска наравне с препаратами других групп и превосходят по эффективности иАПФ в профилактике инсульта [12].
В последнее время появляется все больше косвенных доказательств того, что блокаторы ангиотензиновых рецепторов оказываются более эффективными препаратами, нежели иАПФ, в профилактике инсульта. Так, в исследовании LIFЕ (Losartan Intervention For Endpoint reduction in hypertension) продемонстрировано 25-процентное превосходство лозартана над атенололом в отношении снижения риска инсульта [14]. В подгруппе пациентов с изолированной систолической гипертензией и гипертрофией левого желудочка прием лозартана приводил к 40-процентному снижению риска инсульта. Кандесартан показал свою эффективность в отношении улучшения прогноза больных инсультом в исследовании ACCESS (Acute Candesartan Cilexetil Evaluation in Stroke Survivors) [15]. Показания к назначению антигипертензивных препаратов суммированы в таблице 2. Заметим, что при выборе препарата в клинической практике большое значение имеет наличие у больного и сопутствующих заболеваний, и противопоказаний к приему препаратов определенного класса.
Факторы, снижающие риск инфаркта миокарда и инсульта
Питание. Во множестве клинических исследований и наблюдений подтверждена эффективность низкокалорийного рациона питания, богатого овощами, фруктами, рыбой, злаками, орехами и чесноком, в профилактике сердечно-сосудистых катастроф. Среди лиц, употребляющих рыбу хотя бы раз в неделю, риск смерти от инфаркта или инсульта в среднем на 52% (!) ниже, чем у тех, кто ест рыбу реже. Три и более порции овощей и фруктов в день уменьшают сердечно-сосудистый риск на 27%, причем с увеличением их потребления риск продолжает снижаться. Напротив, прием продуктов, содержащих липиды, в первую очередь животные жиры и транс-жирные кислоты, следует жестко ограничить. Количество соли, ежедневно получаемой во всех видах, не должно превышать 6 г, а в случае артериальной гипертензии (АГ) – 5 г. Питание является важным фактором контроля гликемии у пациентов с сахарным диабетом и нарушением толерантности к глюкозе – при состояниях, ассоциированных с ростом риска развития ИМ и инсульта (рис. 3). Данный вопрос подробно освещен в отечественной литературе и в этой работе отдельно рассматриваться не будет. Пропаганде здорового питания в современной России уделяется мало внимания. Однако сегодня, по нашему мнению, на фоне роста благосостояния граждан широкие образовательные программы в этой области востребованы как никогда.
Физическая активность. Поддержание индекса массы тела ниже 25–27 кг/м2 в сочетании с адекватной физической нагрузкой не только благоприятно влияет на другие факторы риска, но и само по себе снижает риск инфаркта миокарда в среднем на 50%. Физические упражнения способствуют увеличению уровня липопротеинов высокой плотности, уменьшению уровня липопротеинов низкой плотности и триглицеридов, повышению чувствительности к инсулину, нормализации артериального давления (АД), а также улучшению эндотелиальной функции. Современные программы реабилитации больных, перенесших инфаркт и инсульт, также подразумевают раннюю активизацию больных и поэтапное расширение режима физической нагрузки. Грамотная программа реабилитации позволяет снизить общую смертность и смертность от сердечно-сосудистых заболеваний на 25%. Отметим, что, рассчитывая повседневную нагрузку для больных, перенесших ИМ, удобно ориентироваться на частоту сердечных сокращений, безопасный уровень которой не должен превышать 60% от максимальной.
Отказ от курения. Курение приводит к снижению эластичности сосудистой стенки, увеличению ее ригидности, повреждению эндотелия, что является одним из основных звеньев развития и инфаркта миокарда, и инсульта. Кроме того, возрастает уровень фибриногена, агрегации тромбоцитов, гематокрит, в то время как концентрация липопротеинов высокой плотности в плазме снижается. Столь драматичные изменения приводят к двух-трехкратному росту вероятности развития инфаркта миокарда и двукратному – инсульта. Однако уже спустя 3–6 месяцев после отказа от вредной привычки риск сердечно-сосудистых катастроф снижается на 20–30%, а в течение первых трех лет уменьшается на 60%. Врачебная тактика должна включать следующее:
- выявление курящих лиц;
- определение степени зависимости, интенсивности курения и готовности перестать курить;
- строгую рекомендацию бросить курить;
- содействие прекращению курения с помощью поведенческой психотерапии и фармакотерапии, включая никотин-замещающие препараты;
- определение графика последующих визитов для контроля ситуации.
Алкоголь в малых дозах. Алкоголь обладает двойным – кардиопротективно-кардиопатогенным – действием на сердечно-сосудистую систему. Положительные его эффекты проявляются лишь при употреблении малых доз. Такой уровень потребления алкоголя ассоциируется со снижением риска развития АГ, ишемической болезни сердца (ИБС) на 37%, ИМ – на 30–50%. Лишь немногие работы подтвердили эффективность алкоголя (< 2 порций в сутки) в отношении профилактики ишемического инсульта. (Порция – доза чистого алкоголя, примерно равная 0,33 л пива или 150 мл вина.) Уже при приеме более 3 порций в сутки резко возрастает риск развития инсультов, особенно геморрагических и субарахноидальных кровоизлияний, ИБС, гипертензии, аритмий, внезапной смерти, алкогольной кардиомиопатии, а также рака груди у женщин. В нашем исследовании различий в клиническом течении алкогольной и идиопатической дилатационной кардиомиопатий первая достоверно чаще (в 43% случаев) сочеталась с атеросклеротическим поражением брахиоцефальных артерий [1]. Как показало другое отечественное исследование, общая летальность в группе часто пьющих лиц выше на 61%, а летальность от сердечно-сосудистых заболеваний, в первую очередь ИМ и инсультов, – на 105%. Таким образом, в России, в связи с отсутствием культуры употребления алкоголя, широко рекомендовать этот способ предотвращения сердечно-сосудистых катастроф не представляется возможным.
Отказ от употребления наркотиков. Внутривенное введение наркотических веществ увеличивает риск развития инсульта, с одной стороны, вследствие прямого действия на нервную ткань, с другой – ввиду стимуляции тромбообразования. Например, кокаин увеличивает не только вероятность инсульта, но и инфаркта миокарда, риск развития которого возрастает в 24 раза в первые 60 минут после его приема. На сегодняшний день нередко встречается сочетанное употребление алкоголя и кокаина. Образующийся при этом кокаэтилен оказывается еще более токсичным для мозга и миокарда веществом. Все это подчеркивает важность скорейшей реализации программ по борьбе с наркоманией в нашей стране.
Психологические факторы. Важная роль в развитии ИМ таких факторов, как депрессия, потеря социальной поддержки, стрессы, тип личности А и инсульты, общепризнанна. Необходимость коррекции этих состояний – очевидная для психологов и психиатров – начинает осознаваться интернистами. Применение образовательных и антистрессовых программ во вторичной профилактике имеет определенную доказательную базу. Метаанализ 37 малых клинических исследований показал, что такого рода вмешательства позволяют снизить сердечно-сосудистую смертность на 34%, а частоту повторного инфаркта миокарда – на 29% [2]. Исследование SADHART (Sertralin Antidepressant Heart Attack Randomized Study) продемонстрировало эффективность и безопасность сертралина (ингибитор обратного захвата серотонина) в комплексной терапии больных, перенесших ИМ [3]. У лиц, принимавших сертралин, в сравнении с группой плацебо достоверно улучшилось качество жизни и снизилась частота сердечных приступов, болей за грудиной, сердечной недостаточности, смертности от сердечно-сосудистых причин. В исследовании ENRICHD (Enhancing Recovery in Coronary Heart Disease Patients) (n = 2481), изучавшем эффективность когнитивной и поведенческой психотерапии и применения психофармакологических препаратов у пациентов с депрессиями, психосоциальными проблемами, перенесших ИМ, было также показано снижение риска нефатального ИМ и смерти от сердечно-сосудистых катастроф в экспериментальной группе [4]. Тем не менее риск общей смертности не снижался. Вопрос о возможностях первичной профилактики ИМ и инсультов с помощью антидепрессантов и анксиолитиков до сих пор остается открытым.
Неосведомленность многих пациентов в отношении своей болезни является важным фактором ее прогрессирования. Результаты работы Школы для больных ИБС, созданной на базе нашей клиники, свидетельствуют об уменьшении числа гипертензивных кризов (с 40% до 1%), приступов стенокардии (на 52%), значимом увеличении комплаентности и качества жизни обучающихся в ней лиц. Считаем открытие подобного рода школ, в том числе и для больных, перенесших инсульт, одной из приоритетных задач российского здравоохранения.
Контроль артериального давления. Клинические исследования демонстрируют тесную линейную корреляцию между риском ИМ и инсульта и повышением уровня артериального давления у пациентов с наличием или отсутствием сердечно-сосудистых катастроф в анамнезе. Метаанализ 9 крупных клинических исследований (n = 420 000) показал, что повышение диастолического давления на
7 мм рт. ст. ассоциируется с ростом риска ИМ на 27%, инсульта – на 42%, а также сердечной недостаточности и болезней почек [5]. Соответственно при снижении диастолического АД на 5–6 мм рт. ст. можно ожидать уменьшения риска инсульта на 42%, ИБС – на 15% [6].
Целевые цифры АД у пациентов низкого риска – 140 и 90 мм рт. ст. Согласно европейским рекомендациям, у больных в группах высокого риска (сахарный диабет, сердечно-сосудистые заболевания в анамнезе, в ряде случаев – хронические заболевания почек) следует добиваться уровня АД ниже 130 и 80 мм рт. ст. [7, 8]. Многие исследователи предлагают снижать давление у лиц с сахарным диабетом до цифр 120 и 80 мм рт. ст. и ниже, основываясь на концепции линейной зависимости между АД и риском сердечно-сосудистых катастроф. Систолическое АД 120–139 или диастолическое АД 80–89 мм рт. ст. трактуется как прегипертензия. Уже на этом этапе пациентам рекомендуется изменить образ жизни – непременно бросить курить, изменить стереотипы питания, увеличить физическую активность, снижать избыточный вес и т.д. [9]. В то же время отечественные неврологи зачастую предостерегают от столь активного лечения АГ, в особенности в рамках вторичной профилактики инсульта.
В чем же разница между пациентами с ИБС и инсультом? Данные метаанализа 7 крупных клинических исследований свидетельствуют, что, во-первых, пациенты, перенесшие инсульт, в среднем на 10 лет старше и чаще женского пола [10]. Во-вторых, эти заболевания формируются на неодинаковом патологическом фоне: ИМ развивается обычно как изолированный тромбоз коронарных артерий, а инсульту сопутствует целый патологический «букет» – геморрагии, массивные тромбоэмболии, кардиоэмболизм, болезни микроциркуляторного русла. В-третьих, варьирует вклад факторов риска и ответ на лечение: гиперхолестеринемия более предрасполагает к ИБС и ИМ, в то время как АГ – к инсульту. Наконец, наличие атеросклеротического поражения брахиоцефальных артерий может нивелировать позитивное влияние снижения АД в случае значимого падения перфузии мозга, что порой может приводить и к развитию инсульта гемодинамического типа. Стремясь к достижению целевых цифр АД у больных с инсультом и высокой предрасположенностью к нему, важно принимать во внимание указанные моменты и не переусердствовать со снижением АД. Особое внимание следует уделить проблеме рационального выбора режима лечения.
Профилактика артериальной гипертензии. В случае если у пациента не выявлено симптомов, после оценки риска по шкале SCORE (рис. 2) можно предложить следующий алгоритм действий (рис. 4). После принятия решения о начале терапии возникает вопрос о том, препарат какой группы (бета-блокатор, ингибитор АПФ (иАПФ), блокатор кальциевых каналов, диуретик или блокатор рецепторов ангиотензина II) следует выбрать в каждом конкретном случае. В настоящее время нет единого мнения относительно того, какой из этих классов препаратов наиболее эффективен. В качестве средств первичной профилактики препараты этих групп обладают примерно одинаковым превентивным потенциалом, и на первый план выходит задача достижения целевых цифр АД. Заметим, что на практике для этого, как правило, требуется более чем один препарат. Тиазидные и тиазидоподобные (индапамид) диуретики и иАПФ обычно рассматриваются в качестве терапии первой линии. Выбор между ними подчас затруднен ввиду различных результатов клинических исследований сравнительной эффективности препаратов этих классов.
В исследовании PROGRESS (Perindopril Protection against Recurrent Stroke Study) было показано преимущество комбинированной терапии иАПФ и диуретиками (индапамидом) над монотерапией периндоприлом во вторичной профилактике инсульта [11]. В группе комбинированной терапии риск инсульта уменьшился на 43%, в группе периндоприла статистически значимого снижения риска инсульта выявлено не было. Это согласуется с данными метаанализов [10, 12], выявивших высокую эффективность иАПФ лишь во вторичной профилактике ИМ и ИБС (снижение риска на 22–26%), а комбинации иАПФ и диуретиков – также и во вторичной профилактике инсульта. По данным этих же метаанализов, бета-блокаторы не влияют на исход заболевания у лиц, перенесших инсульт или транзиторную ишемическую атаку. В то же время была показана высокая эффективность бета-блокаторов во вторичной профилактике ИМ. Так, метаанализ N. Freemantle и соавт. выявил, что длительный прием бета-блокаторов после инфаркта миокарда сопровождается 23-процентным снижением уровня смертности [13]. Причем степень блокирования адренорецепторов, определяемая по снижению частоты сердечных сокращений, в сравнении с контрольной группой прямо коррелировала с улучшением прогноза. По данным метаанализа, проведенного P. Verdecchia и соавт., блокаторы кальциевых каналов эффективны в профилактике ИБС в группах высокого риска наравне с препаратами других групп и превосходят по эффективности иАПФ в профилактике инсульта [12].
В последнее время появляется все больше косвенных доказательств того, что блокаторы ангиотензиновых рецепторов оказываются более эффективными препаратами, нежели иАПФ, в профилактике инсульта. Так, в исследовании LIFЕ (Losartan Intervention For Endpoint reduction in hypertension) продемонстрировано 25-процентное превосходство лозартана над атенололом в отношении снижения риска инсульта [14]. В подгруппе пациентов с изолированной систолической гипертензией и гипертрофией левого желудочка прием лозартана приводил к 40-процентному снижению риска инсульта. Кандесартан показал свою эффективность в отношении улучшения прогноза больных инсультом в исследовании ACCESS (Acute Candesartan Cilexetil Evaluation in Stroke Survivors) [15]. Показания к назначению антигипертензивных препаратов суммированы в таблице 2. Заметим, что при выборе препарата в клинической практике большое значение имеет наличие у больного и сопутствующих заболеваний, и противопоказаний к приему препаратов определенного класса.
Современная превентивная терапия инфаркта миокарда и инсульта
Антитромботическая терапия
Антитромботическая терапия
Антитромботическая терапия на сегодняшний день является важнейшим звеном профилактики ИМ и инсульта. Подбор дозы антитромбоцитарных препаратов (рис. 5) определяется соотношением сердечно-сосудистого риска и угрозы ятрогенных осложнений, в первую очередь кровотечений. По данным метаанализа, обобщившего результаты 287 рандомизированных исследований (n > 200 000), аспирин в качестве средства вторичной профилактики способен снизить риск развития последующих сердечно-сосудистых катастроф в целом на 1/4; нефатального ИМ – на 1/3, нефатального инсульта – на 1/4, а сердечно-сосудистой смертности – на 1/6 [16]. Таким образом, аспирин, принимаемый в малых дозах (75–162 мг/сут), – профилактический препарат номер один у большинства пациентов с сердечно-сосудистыми заболеваниями. При его назначении целесообразно учесть следующие моменты:
- важность ежедневного приема аспирина в малых дозах;
- адекватность контроля артериального давления (крайне важно!);
- факторы, потенциально увеличивающие риск геморрагических осложнений, в том числе инсульта (уровень тромбоцитов, возраст пациента старше 70 лет, а также возможность наличия коагулопатий). Однако в целом соотношение «риск/польза» по этим факторам у аспирина благоприятное;
- состояние желудочно-кишечного тракта. Аспирин противопоказан при язвенно-эрозивных поражениях в фазе обострения и тяжелой печеночной недостаточности. Наличие кишечнорастворимой формы и комбинации с мизопростолом повышает безопасность приема препарата, в том числе в случае хронического гастрита;
- постоянный прием других нестероидных противовоспалительных препаратов, в особенности ибупрофена, с одной стороны, может обусловить снижение эффективности аспирина, а с другой – усиление ульцерогенного действия;
- взаимодействие с некоторыми иАПФ, в частности возможность ослабления активности, например, эналаприла, при сочетании с аспирином. По всей видимости, такие иАПФ, как рамиприл и лизиноприл, практически с аспирином не взаимодействуют;
- риск возникновения аллергических реакций у пациентов с бронхиальной астмой и полипозным риносинуситом.
Более мощные режимы дезагрегантной терапии (аспирин плюс дипиридамол и в особенности – аспирин плюс клопидогрел) демонстрируют более высокую эффективность их совместного приема. Возможности сочетанного назначения аспирина и клопидогрела в настоящее время активно изучаются, такая комбинация может использоваться в лечении острого коронарного синдрома, нестабильной стенокардии и ишемического инсульта, после проведения ангиопластики, операции аортокоронарного шунтирования, а также, по всей видимости, в группах высокого риска инсульта при невозможности применения непрямых антикоагулянтов. Заметим, что для появления клинического эффекта клопидогрел должен приниматься не менее 6 месяцев (в среднем 9–12 месяцев).
Вопрос применения аспирина в качестве средства первичной профилактики представляется более сложным. С одной стороны, имеются данные пяти крупных клинических исследований, проведенных преимущественно на мужской популяции, которые демонстрируют пользу его приема в низких дозах в плане первичного предотвращения сердечно-сосудистых катастроф в целом, и в первую очередь – нефатального ИМ. С другой – существуют опасения относительно увеличения риска геморрагических инсультов и возможности трансформации нефатальных сердечно-сосудистых катастроф в фатальные. В клиническом исследовании аспирина в первичной профилактике у женщин старше 45 лет (n = 39 876), проведенном P.M. Ridker и соавт., обнаружилось, что аспирин способен предотвращать развитие ишемического инсульта (на 24%), но не ИМ, при статистически незначимом увеличении риска геморрагического инсульта [18]. В подгруппе женщин старше 65 лет аспирин, тем не менее, значимо снижал риск и ИМ, и ишемического инсульта, и сердечно-сосудистых катастроф в общем. Что касается риска геморрагического инсульта, по всей видимости, аспирин незначительно, а в ряде исследований даже статистически недостоверно, повышает его. По данным P.B. Gorelick и соавт., риск развития геморрагического инсульта, ассоциированный с приемом аспирина в качестве как первичной, так и вторичной профилактики, соответствует всего 0,2 инсультам на 1000 пациенто-лет [19].
Американская кардиологическая ассоциация рекомендует использовать аспирин для первичной профилактики у взрослых людей, 10-летний сердечно-сосудистый риск которых превышает 6–10%. Согласно рекомендациям Европейского общества кардиологов, вне установленного сердечно-сосудистого заболевания аспирин в малых дозах (75 мг/сут) показан в случае высокого риска (> 5% по SCORE, рис. 2) у пациентов с диабетом, лиц с хорошо контролируемой АГ и мужчин с высоким мультифакторным риском сердечно-сосудистых заболеваний.
Антикоагулянты
Непрямые антикоагулянты реализуют свое действие через предотвращение витамин-К-зависимой активации II, VII, IX и X факторов свертывания крови. Варфарин per os – наиболее широко применяемый в клинике препарат этой группы благодаря стабильности действия (Т½ = 36–42) и низкой токсичности. Однако его применение требует постоянного контроля степени гипокоагуляции по международному нормализованному соотношению (МНО), отражающему реальную степень падения протромбинового времени, а также учета возможности взаимодействия с множеством препаратов и пищевыми продуктами.
Применение варфарина оправдано у пациентов с наиболее высоким риском тромбоэмболических осложнений, в том числе ишемического инсульта, при наличии:
- протезированных клапанов сердца;
- фибрилляции предсердий (ФП);
- тромба в полости сердца;
- тромбоэмболии легочной артерии в анамнезе;
- антифосфолипидного синдрома (в ряде клинических исследований не было выявлено различий в эффективности в сравнении с аспирином).
Возможности использования сочетанной антитромботической терапии антикоагулянтами и дезагрегантами сегодня активно изучаются. Сочетание антикоагулянтной терапии низкой интенсивности (МНО < 2) с приемом аспирина, по всей видимости, не превосходит по эффективности монотерапию аспирином, а по числу побочных эффектов сравнимо с монотерапией варфарином. В случае вторичной профилактики ИМ комбинация варфарина (МНО 2,8–4,2) с аспирином (75–160 мг) превосходит по эффективности варфарин в предотвращении повторного инфаркта и ишемического инсульта, но приводит к большим геморрагиям в 4 раза чаще, чем монотерапия аспирином [21].
Причинами ишемического инсульта в 20% случаев являются эмболы, происходящие из полостей сердца, большинство которых формируется как пристеночные тромбы при ФП. Ежегодный риск инсульта у пациентов с ФП составляет 4,5% и увеличивается при наличии АГ, сахарного диабета, дисфункции левого желудочка, предшествующих транзиторно-ишемической атаке, инсульте, а также возрасте старше 65 лет (табл. 3).
Применение непрямых антикоагулянтов позволяет снизить риск развития инсульта до 1,4% в год, а также общую смертность больных с ФП. Необходимая степень гипокоагуляции определяется балансом между профилактикой ишемического инсульта и риском возможных геморрагических осложнений. Максимальная степень защиты от ишемического инсульта при ФП достигается при МНО в интервале 2,0–3,0, тогда как МНО 1,6–2,5 ассоциируется с недостаточной (снижение примерно на 20%) эффективностью. Достижение МНО 1,6–3,0 можно признать эффективным и относительно безопасным у пациентов с ФП без поражения сердечных клапанов. Для первичной профилактики эмболического инсульта у больных с ФП моложе 75 лет следует стремиться к МНО 2,5 (2,0–3,0). Целевое МНО 2,0 (1,6–2,5) рекомендовано для первичной профилактики у пациентов старше 75 лет (табл. 4).
Аспирин при ФП значительно уступает по эффективности непрямым антикоагулянтам, обеспечивая, тем не менее, снижение риска развития сердечно-сосудистых катастроф на 24% [22]. Это в первую очередь нефатальные инсульты с меньшей степенью инвалидизации. По всей видимости, чем больше риск развития эмболического инсульта у пациента с ФП, тем менее эффективным для его профилактики оказывается аспирин.
Совсем недавно восстановление синусового ритма представлялось более благоприятным в прогностическом отношении, нежели поддержание оптимальной частоты сердечных сокращений. В настоящее время, после завершения двух крупных клинических исследований, значимых различий между этими стратегиями не обнаружено. Однако было выявлено, что причиной большинства инсультов является прекращение или недостаточная интенсивность антикоагулянтной терапии. Отметим другие состояния, при которых терапия коагулянтами оказывается предпочтительной в отношении профилактики инсульта:
- протезированные клапаны сердца (табл. 3);
- атерома аорты 4 мм и более в толщине (риск инсульта возрастает в 3–9 раз);
- вторичная профилактика инсульта при наличии открытого овального отверстия.
Отметим особо ситуацию, когда назначение и дезагрегантов, и антикоагулянтов чревато осложнениями (аспириновая астма, нарушения функции печени, синдром «обкрадывания» при назначении дипиридамола в анамнезе, высокий риск геморрагий в старческом возрасте и др.), а больной нуждается в длительной антитромботической терапии. Здесь необходимо помнить о существовании наиболее мягких препаратов, принимаемых перорально, – гепариноидов сулодексида и ломопарана, которые могут относительно безопасно применяться в указанных ситуациях, желательно под контролем активированного частичного тромбопластинового времени до и после их назначения.
Гиполипидемическая терапия
Рост уровня холестерина на 10% ведет к увеличению риска инфаркта миокарда на 20–30%, и высокая эффективность гиполипидемической терапии в предотвращении инфаркта интуитивно понятна. В отношении инсульта эти цифры выглядят намного скромнее, однако применение статинов у больных сердечно-сосудистыми заболеваниями и лиц с высоким риском их развития позволяет предотвращать инсульт практически вне зависимости от изначального уровня холестерина, что, возможно, обусловлено активно изучающимися сейчас плейотропными эффектами статинов. По данным метаанализа L.A. Prosser и соавт., прием статинов в среднем в течение 5,4 лет способен снизить сердечно-сосудистый риск на 31%, а общую смертность – на 21% [23]. Освещение гиполипидемической терапии per se выходит за рамки данной работы, здесь мы приведем лишь общую схему тактики ведения пациентов с точки зрения контроля уровня липидов (рис. 3). До недавнего времени низкая назначаемость в России статинов – эффективных и хорошо переносимых лекарств – была связана в первую очередь с высокой стоимостью оригинальных препаратов. Сегодня на отечественном рынке имеется ряд хороших и относительно недорогих дженериков, но их внедрение в широкую клиническую практику происходит медленно, несмотря на обширную доказательную базу и наличие соответствующих национальных рекомендаций.
Заключение
Превентивная медицина в кардиологии продолжает активно развиваться. Даже ряд хирургических вмешательств – ангиопластика, каротидная эндартерэктомия, иногда и аортокоронарное шунтирование – сегодня выполняются в рамках общей концепции профилактики. Появляются все более важные в прогностическом отношении маркеры сердечно-сосудистых заболеваний – гомоцистеин, фибриноген, С-реактивный белок и др. Так, в нашем оригинальном исследовании было показано прогностическое значение белков теплового шока и особенностей синтеза оксида азота у больных инфарктом миокарда в остром периоде [24]. В настоящее время продолжается изучение данных систем в отдаленном периоде инфаркта миокарда, также с целью оценки их прогностического значения. В любом случае профилактику инфарктов и инсультов возможно и крайне необходимо планировать независимо друг от друга, учитывая все факторы риска для каждого пациента.
1. Ивашкин В.Т., Драпкина О.М., Ашихмин Я.И. Алкогольная кардиомиопатия // Медицинская помощь. 2006. № 3. С. 11–15.
2. Dusseldorp E., van Elderen T., Maes S. et al. A meta-analysis of psychoeduational programs for coronary heart disease patients // Health Psychol. 1999. Vol. 18. № 5. P. 506–519.
3. Glassman A.H., O'Connor C.M., Califf R.M. et al. Sertraline treatment of major depression in patients with acute MI or unstable angina // JAMA. 2002. Vol. 288. № 6. P. 701–709.
4. Glassman A.H. Does treating post-myocardial infarction depression reduce medical mortality? // Arch. Gen. Psych. 2005. Vol. 62. № 7. P. 711–712.
5. Whelton S.P., Chin A., Xin X., He J. Effect of aerobic exercise on blood pressure: a meta-analysis of randomized, controlled trials // Ann. Intern. Med. 2002. Vol. 136. № 7. P. 493–503.
6. Collins R., Peto R., MacMahon S. et al. Blood pressure, stroke, and coronary heart disease. Part 2, Short-term reductions in blood pressure: overview of randomised drug trials in their epidemiological context // Lancet. Vol. 335. № 8693. P. 827–838.
7. Graham I., Atar D., Borch-Johnsen K. et al. European guidelines of cardiovascular disease prevention in clinical practice // Eur. Heart J. 2007. Vol. 28. № 19. P. 2375–2414.
8. Chobanian A.V., Bakris G.L., Black H.R. et al. Seventh report of the joint national committee on prevention, detection, evaluation, and treatment of high blood pressure // Hypertension. 2003. Vol. 42. P. 1206–1252.
9. Braunwald's heart disease: a textbook of cardiovascular medicine / Ed. by E. Braunwald, D.P. Zipes, P. Libby. GB, 2005.
10. Rashid P., Leonardi-Bee J., Bath P. Blood pressure reduction and secondary prevention of stroke and other vascular events: a systematic review // Stroke. 2003. Vol. 34. № 11. P. 2741–2748.
11. Randomized trial of a perindopril based pressure lowing regimen among 6,105 individuals with previous stroke or transient ischemic attack // Lancet. 2001. Vol. 358. № 9287. P. 1033–1041.
12. Verdecchia P., Reboldi G., Angeli F. et al. Angiotensin-converting enzyme inhibitors and calcium channel blockers for coronary heart disease and stroke prevention // Hypertension. 2005. Vol. 46. № 2. P. 386–392
13. Freemantle N., Cleland J., Young P. et al. Beta blockade after myocardial infarction: systematic review and meta regression analysis // BMJ. 1999. Vol. 318. № 7200. P. 1730–1737.
14. Lindholm L.H., Ibsen H., Dahlöf B. et al. Cardiovascular morbidity and mortality in the Losartan Intervention for Endpoint reduction in hypertension study (LIFE): A randomised trial against atenolol // Lancet. 2002. Vol. 359. № 9311. P. 1004–1010.
15. Schrader J., Luders S., Kulschewski A. et al. The ACCESS study. Evaluation of Acute Candesartan Cilexetil Therapy in Stroke Survivors // Stroke. 2003. Vol. 34. № 7. P. 1699–1703.
16. McConnel H. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients // BMJ. 2002. Vol. 324. № 7329. P. 71–86.
17. CAPRIE Steering Committee. A randomised, blinded, trial of clopidogrel versus aspirin in patients at risk of ischaemic events (CAPRIE) // Lancet. 1996. Vol. 348. № 9038. P. 1329–39.
18. Ridker P.M., Cook N.R., Lee I.M. et al. A randomized trial of low-dose aspirin in the primary prevention of cardiovascular disease in women // N. Engl. J. Med. 2005. Vol. 352. № 13. P. 1293–1304.
19. Gorelick P.B., Weisman S.M. Risk of hemorrhagic stroke with aspirin use: an update // Stroke. 2005. Vol. 36. № 8. P. 1801–1807.
20. Anand S.S., Yusuf S. Oral anticoagulant therapy in patients with coronary artery disease: a meta-analysis // JAMA. 1999. Vol. 282. № 21. P. 2058–2067.
21. Hurlen M., Abdelnoor M., Smith P. et al. Warfarin, aspirin, or both after myocardial infarction // N. Engl. J. Med. 2002. Vol. 347. № 13. P. 969–974.
22. Segal J.B., McNamara R.L., Miller M.R. et al. Prevention of thromboembolism in atrial fibrillation. A meta-analysis of trials of anticoagulants and antiplatelet drugs // J. Gen. Intern. Med. 2000. Vol. 15. № 1. P. 56–67.
23. Prosser L.A., Stinnett A.A., Goldman P.A. et al. Cost-effectiveness of cholesterol-lowering therapies according to selected patient characteristics // Ann. Intern. Med. 2000. Vol. 132. № 10. P. 769–779.
24. Ивашкин В.Т., Драпкина О.М. Клиническое значение оксида азота и белков теплового шока. М.: ГЭОТАР-Медиа, 2011. 376 с.
Новости на тему
13.02.2025
Отправить статью по электронной почте
Ваш адрес электронной почты:
Критическая необходимость проведения активных превентивных мер в кардиологической и неврологической практике в нашей стране обусловлена высокими показателями заболеваемости и смертности от инфаркта миокарда (ИМ) и инсульта. Общность патогенеза этих сердечно-сосудистых катастроф объясняет высокую эффективность их совместной полноценной профилактики.
В то же время практикующий врач в зависимости от своей специальности зачастую уделяет больше внимания профилактике либо инсульта, либо инфаркта. Во многом это обусловлено не столько наличием предрасполагающих факторов, сколько недостаточной согласованностью рекомендаций по профилактике сердечно-сосудистых катастроф в целом. В статье освещаются возможности совместной профилактики инфаркта миокарда и инсульта и предлагается тактика ее проведения.
В то же время практикующий врач в зависимости от своей специальности зачастую уделяет больше внимания профилактике либо инсульта, либо инфаркта. Во многом это обусловлено не столько наличием предрасполагающих факторов, сколько недостаточной согласованностью рекомендаций по профилактике сердечно-сосудистых катастроф в целом. В статье освещаются возможности совместной профилактики инфаркта миокарда и инсульта и предлагается тактика ее проведения.
Адрес электронной почты получателя:
Разделите несколько адресов электронной почты запятой
Сообщение(не обязательно)
Не более 1500 символов
Анти спам:
Для предотвращения спама, пожалуйста, введите в поле слово, которое видите ниже.
Обновить код
* адреса предоставленные Вами будут использоваться только для отправки электронной почты.
