Рекомендации Европейской ассоциации урологов по лечению инфекций мочевыводящих путей: комментарии к возможности практического использования в России
- Аннотация
- Статья
- Ссылки

В качестве основы для разработки рекомендаций были использованы материалы первой версии Европейских рекомендаций (2), а также практические рекомендации общества инфекционных заболеваний США (IDSA) по диагностике и лечению острого цистита и пиелонефрита у женщин (3).
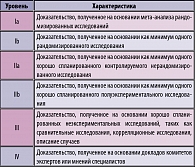
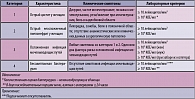
В настоящей работе будут обсуждены рекомендации по антибактериальной терапии и профилактике острых и рецидивирующих неосложненных инфекций мочевыводящих путей у женщин, а также острых осложненных мочевых инфекций у мужчин с акцентом на возможность практического применения этих рекомендаций в нашей стране, учитывая локальные особенности этиологической структуры заболеваний и уровень антибиотикорезистентности возбудителей. Учитывая методологию медицины, основанную на доказательствах, все рекомендации и источники определены в соответствии с их уровнем и категорией доказательности (таблицы 1-2).
Эпидемиология
Инфекции мочевыводящих путей относятся к наиболее частым инфекционным заболеваниям человека. В США регистрируется свыше 7 млн обращений к врачу ежегодно по поводу инфекций мочевыводящих путей, из них 2 млн случаев приходится на острый цистит. Эти инфекции являются причиной свыше 100 000 госпитализаций ежегодно, большинство случаев связано с пиелонефритом. Примерно у 25-35% женщин в возрасте от 20 до 40 лет наблюдается острый цистит, из них у 1/3 заболевание приобретает рецидивирующее течение.
Классификация
Инфекции мочевыводящих путей могут быть классифицированы в соответствии с их локализацией – цистит, пиелонефрит, простатит, уретрит, эпидидимит, орхит. Однако следует учитывать, что изолированные инфекции указанных локализаций встречаются редко, чаще возбудители могут обнаруживаться в разных отделах урогенитального тракта. С практических позиций антимикробной химиотерапии целесообразно выделять следующие типы инфекций:
- неосложненные инфекции нижних отделов мочевых путей (цистит):
- острые
- рецидивирующие;
- неосложненный пиелонефрит;
- осложненные инфекции мочевыводящих путей (пиелонефрит и без вовлечения почек);
- уросепсис;
- уретрит;
- особые формы: простатит, эпидидимит, орхит.
С клинических позиций важно дифференцировать неосложненные и осложненные инфекции мочевыводящих путей, так как они различаются по прогнозу и тактике антибактериальной терапии. При неосложненных инфекциях клинический эффект и эрадикация возбудителя достигаются как правило при коротких курсах антибактериальной терапии. Кроме того, при неосложненных инфекциях не требуется рутинно проводить микробиологическую диагностику и лабораторный контроль излечения. Осложненные инфекции мочевыводящих путей ассоциируются с наличием факторов, предрасполагающих к их развитию, длительному сохранению симптомов, возникновению осложнений и неуспеху антибактериальной терапии. К факторам, ассоциированным с осложненными инфекциями мочевыводящих путей, относятся:
- принадлежность к мужскому полу;
- пожилой возраст;
- инфекция, развившаяся в стационаре;
- беременность;
- наличие мочевого катетера;
- недавно перенесенная операция на органах мочеполовой системы;
- функциональные или анатомические нарушения мочевых путей;
- недавнее применение антибиотиков;
- сохранение симптомов более 7 дней;
- сахарный диабет;
- иммуносупрессия.
Также целесообразно выделять бессимптомную бактериурию, которая часто выявляется у определенных категорий пациентов (пожилые, беременные женщины, наличие постоянного мочевого катетера, больные сахарным диабетом) и требует решения вопроса о целесообразности проведения антибактериальной терапии. Бессимптомная бактериурия редко ассоциируется с неблагоприятными последствиями и неназначение антибиотиков не сопровождается повышенным риском развития инфекций у большинства пациентов.
Диагностика
Острый цистит обычно сопровождается такими симптомами, как дизурия, рези и боли при мочеиспускании, учащенное мочеиспускание, позывы на мочеиспускание, боли в надлобковой области. Примерно у 40% женщин с острым циститом наблюдается гематурия, которая не является признаком осложненной инфекции. Остро возникшая дизурия у женщин требует исключения других симптомосходных заболеваний – острый уретрит, вызванный Chlamydia trachomatis, Neisseria gonorrhoeae или вирусом простого герпеса, или вагинит, вызванный Candida spp. или Trichomonas vaginalis. При остром цистите в общем анализе мочи всегда выявляется пиурия и бактериурия (таблица 3). Отсутствие пиурии свидетельствует в пользу другого диагноза.
Традиционный количественный критерий диагноза острой инфекции мочевыводящих путей ≥ 105 колониеобразующих единиц (КОЕ) микроорганизмов в средней порции мочи в последние годы пересмотрен. Было показано, что примерно у 1/3 женщин с документированным диагнозом острого цистита выявлена бактериурия
< 105 КОЕ/мл (II). Для диагностики острого цистита рекомендуется учитывать бактериурию >102 КОЕ/мл. Проведение бактериологического исследования мочи (выделение чистой культуры возбудителя и определение чувствительности к антибиотикам) у небеременных женщин с острым циститом не рекомендуется, так как этиология заболевания и антибиотикочувствительность возбудителей хорошо прогнозируются.
Рецидивирующая неосложненная инфекция мочевыводящих путей определяется как три и более эпизодов острой инфекции в последние 12 месяцев или два и более эпизода в последние 6 месяцев.
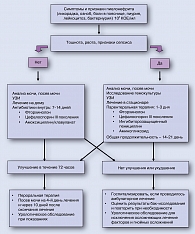
В отличие от острого цистита, острый пиелонефрит характеризуется симптомами генерализованной инфекции (гектическая лихорадка, ознобы) и интоксикации (головная боль, тошнота, рвота); также обычно наблюдаются боли в поясничной области. При этом симптомы цистита могут присутствовать или отсутствовать. В анализе мочи всегда наблюдается пиурия. Клинически значимой бактериурией считается >103 КОЕ/мл. Дополнительное обследование при пиелонефрите целесообразно для выявления обструкции мочевыводящих путей, уролитиаза (УЗИ, КТ). При отсутствии эффекта от адекватной антибактериальной терапии в течение 72 часов необходимо дальнейшее обследование для исключения возможных осложняющих факторов (уролитиаз, абсцесс).
Диагностически значимым уровнем бактериурии для постановки диагноза бессимптомная бактериурия следует считать > 104 КОЕ/мл микроорганизмов в двух порциях мочи, собранных с интервалом ≥ 24 часа.
Этиология
Этиологический спектр возбудителей острых неосложненных инфекций верхних (цистит) и нижних отделов (пиелонефрит) мочевыводящих путей сходен. Доминирующим возбудителем является Escherichia coli, на долю которого приходится 70-95% случаев заболеваний. В 5-19% выделяются коагулазонегативные стафилококки (главным образом Staphylococcus saprophyticus). В остальных случаях возбудителями могут быть другие энтеробактерии (Proteus mirabilis, Klebsiella spp.) и энтерококки (Enterococcus faecalis).
Российские данные1. Следует выделить некоторые национальные особенности в спектре возбудителей острых инфекций мочевыводящих путей. При анализе 1000 штаммов микроорганизмов, полученных от амбулаторных пациентов с острыми мочевыми инфекциями в Москве в 2004-2005 гг., было установлено, что наиболее частыми возбудителями были микроорганизмы семейства Enterobacteriaceae (73,8%), среди которых преобладала E. coli – 59,9%
(4, 17). В то же время выявлен высокий удельный вес энтерококков 18,7%, самый частый из которых – Enterococcus faecalis – 15%. Высокая этиологическая значимость энтерококков, вероятно, связана с тем, что около ¼ штаммов микроорганизмов было получено от мужчин, среди которых естественно преобладают осложненные инфекции мочевыводящих путей. В то же время в другом исследовании, проведенном в 3 городах РФ, в этиологической структуре острого неосложненного цистита у женщин также отмечен высокий удельный вес грамположительной микрофлоры: E. coli – 67%, другие грамотрицательные – 11%, S. saprophyticus – 13%, E. faecalis – 9% [5]. Таким образом, отечественные данные свидетельствуют о несколько меньшем удельном весе E. coli в этиологической структуре острых инфекций мочевыводящих путей за счет возрастания роли грамположительных микроорганизмов – E. faecalis и S. saprophyticus.
Антибиотикорезистентность уропатогенов
В настоящих рекомендациях вопросы состояния антибиотикорезистентности в европейских странах практически не обсуждаются. Отмечено только, что повсеместно наблюдается высокий уровень устойчивости E. coli к ампициллину и ко-тримоксазолу, а также наблюдаются тревожные тенденции роста устойчивости к фторхинолонам. В то же время хорошая чувствительность сохраняется к цефалоспоринам III поколения, фосфомицину и нитрофуранам.
В последние годы, по данным зарубежных исследований, наблюдаются отчетливые тенденции к росту устойчивости уропатогенных штаммов E. coli к антибактериальным препаратам, которые традиционно широко назначаются при внебольничных инфекциях мочевыводящих путей, прежде всего к ампициллину (устойчивость >30%) и ко-тримоксазолу (20-30%), нефторированным хинолонам (5-27%) (6-9). Неблагоприятной тенденцией является повышение устойчивости также к амоксициллину/клавуланату и фторированным хинолонам (ципрофлоксацину, норфлоксацину и др.), в некоторых странах Европы до 9 и 15% соответственно (10). Наименьший уровень устойчивости E. coli в Европе наблюдался к цефалоспоринам III поколения (цефадроксилу, мециллинаму), гентамицину, фосфомицину и нитрофурантоину. Стабильно высокая чувствительность уропатогенов к фосфомицину и нитрофурантоину на протяжении многих лет отмечена также в другом исследовании (11).
Российские данные. Исследование антибиотикочувствительности возбудителей острых внебольничных мочевых инфекций в г. Москве также показало высокий уровень устойчивости E. coli к ампициллину (43,5%), ампициллину/сульбактаму (28,5%), ко-тримоксазолу (31%), налидиксовой кислоте (21%) и фторхинолонам – ципрофлоксацину (15,5%) и левофлоксацину (15%) (4). На этом фоне сохраняется низкий уровень устойчивости
E. coli к цефалоспоринам III поколения и нитрофуранам (в пределах 5%). Среди нитрофуранов самым активным препаратом в отношении E. coli и других Enterobacteriaceae был фуразидин К (калиевая соль фуразидина), процент чувствительных штаммов к нему был выше, чем к фуразидину и нитрофурантоину. Среди стафилококков все штаммы сохраняли чувствительность к нитрофуранам, невысокая устойчивость отмечена к ко-тримоксазолу и гентамицину (7%), более высокая – к левофлоксацину (11%) и ципрофлоксацину (14%). Энтерококки характеризовались хорошей чувствительностью к ампициллину и нитрофуранам (нет устойчивых штаммов), левофлоксацину (6%); устойчивость к ципрофлоксацину и гентамицину была выше
(11 и 30%).
В другом многоцентровом исследовании, проведенном в различных регионах РФ, высокий уровень устойчивости E. coli также отмечен к ампициллину (37%), ко-тримоксазолу (21%); к другим антибактериальным препаратам устойчивость была не высокой: норфлоксацину, ципрофлоксацину – 4%, амоксициллину/клавуланату – 3%, цефуроксиму – 2%, нитрофурантоину – 1% (12).
В нашем исследовании (5) низкий уровень устойчивости внебольничных штаммов E. coli отмечен к гентамицину, цефотаксиму, фуразидину К (препарат фурамаг), ципрофлоксацину (соответственно 7,7%, 8,5%, 13% и 14,9%), более высокий уровень – к амоксициллину/клавуланату (19,1%), ко-тримоксазолу (23,4%), налидиксовой кислоте (33,3%), цефазолину (34,6%), ампициллину (46,7%). Чувствительность других энтеробактерий к антибиотикам была закономерно хуже, меньшее количество устойчивых штаммов наблюдалось к цефотаксиму. S. saprophyticus проявлял хорошую чувствительность к фуразидину К, амоксициллин/клавуланату, ципрофлоксацину; устойчивость была высокой к цефотаксиму. Чувствительность E. faecalis была высокой к ампициллину, амоксициллину/клавуланату, фуразидину К и низкой к ципрофлоксацину и ко-тримоксазолу.
Таким образом, на основании отечественных данных по антибиотикорезистентности внебольничных штаммов уропатогенов для лечения острых неосложненных инфекций мочевыводящих путей могут быть рекомендованы нитрофураны, цефалоспорины III поколения, гентамицин, фторхинолоны, последние – с оговоркой про неблагоприятные тенденции к росту устойчивости. Среди указанных препаратов следует отметить, что цефалоспорины лишены активности против энтерококков, на долю которых в РФ приходится около 15% острых мочевых инфекций, а ципрофлоксацин обладает слабой активностью против этого возбудителя. Для лечения острых неосложненных мочевых инфекций в РФ не следует использовать ко-тримоксазол, ингибиторозащищенные аминопенициллины, ампициллин и амоксициллин, нефторированные хинолоны (налидиксовая кислота, пипемидиевая кислота), у которых отмечается высокий уровень резистентности E. coli.
Антибактериальные средства
Для лечения острых внебольничных инфекций мочевыводящих путей традиционно используются бета-лактамы, фторхинолоны, нефторированные хинолоны, нитрофураны, ко-тримоксазол, фосфомицин трометамол.
Фторхинолоны
Фторхинолоны обладают высокой природной активностью против кишечной палочки и других энтеробактерий. Их активность против грамположительных уропатогенов (энтерококков, стафилококков) ниже. В этом отношении новые фторхинолоны (левофлоксацин, моксифлоксацин, гатифлоксацин) превосходят ранние.
Контролируемые клинические исследования эффективности имеются для многих представителей этой группы (ципрофлоксацин, норфлоксацин, офлоксацин, пефлоксацин, левофлоксацин, моксифлоксацин, гатифлоксацин), причем различий между разными препаратами не установлено. Для всех указанных препаратов показана эффективность коротких 3-дневных курсов терапии острого неосложненного цистита (IbA2), эффективность более коротких курсов (1 день) уступает 3-дневным. Во всех исследованиях показана равная эффективность фторхинолонов и ко-тримоксазола. Лечение фторхинолонами острых неосложненных мочевых инфекций сопровождается высоким уровнем эрадикации возбудителей (более 90%).
Для ципрофлоксацина (IbA), гатифлоксацина (IbA), левофлоксацина (IbA), ломефлоксацина (IbB), офлоксацина (IbB) имеются данные контролируемых клинических исследований высокой эффективности при неосложненном пиелонефрите.
Фторхинолоны в течение многих лет традиционно рассматривались как препараты выбора при лечении неосложненных инфекций мочевыводящих путей. Специалистами давно высказывалось опасение, что широкое использование фторхинолонов для лечения неосложненных мочевых инфекций может способствовать селекции резистентных штаммов в популяции. Подтверждений этим данным к настоящему времени не получено, по крайней мере, при использовании коротких курсов терапии (III). В то же время, учитывая эти опасения, для лечения неосложненных мочевых инфекций (цистит) более предпочтительно использование не «системных» фторхинолонов, а норфлоксацина, фармакокинетика которого характеризуется высокими концентрациями в моче и низкими в тканях. Для лечения пиелонефрита норфлоксацин не должен применяться, как раз из-за низких тканевых концентраций, в этом случае предпочтительны другие фторхинолоны.
Учитывая высокий удельный вес грамположительных бактерий в этиологической структуре острых внебольничных инфекций мочевыводящих путей в России, новые фторхинолоны (левофлоксацин, моксифлоксацин, гатифлоксацин) возможно более предпочтительны, чем ранние, однако клинического подтверждения этого нет.
Следует отметить, что уровень устойчивости в России основного возбудителя острых неосложненных мочевых инфекций – E. coli – во многих регионах превышает 10%, что может ограничивать эффективность всех фторхинолонов.
Нефторированные хинолоны
Налидиксовая кислота и пипемидиевая кислота около 50 лет применяются для лечения острых неосложненных инфекций мочевыводящих путей, так как препараты обладают высокой природной активностью против кишечной палочки. В то же время нефторированные хинолоны не активны против грамположительных бактерий. В нашей стране значение этих препаратов для лечения урогенитальных инфекций не высоко, с одной стороны, из-за высокого уровня устойчивости
E. coli (21-33%), с другой стороны, из-за высокой доли энтрококков и стафилококков в этиологической структуре острых внебольничных инфекций мочевыводящих путей (22-26%, по данным исследований (4-5)).
Бета-лактамные антибиотики
В общем, бета-лактамные антибиотики немного уступают по эффективности фторхинолонам при лечении острых неосложненных мочевых инфекций (III). В отличие от фторхинолонов и ко-тримоксазола, бета-лактамы эффективны при более длительных курсах лечения острого цистита (5 дней) и пиелонефрита (10-14 дней); при коротких курсах увеличивается частота ранних рецидивов инфекции (Ib).
Клинических данных о различиях в эффективности между разными бета-лактамами нет. Препараты I и II поколения цефалоспоринов обычно не рекомендуются для лечения острого цистита (IbA) и пиелонефрита из-за более низкой природной активности против Enterobacteriaceae по сравнению с препаратами III поколения. Наиболее хорошая доказательная база при лечении неосложненных мочевых инфекций имеется для двух препаратов – пивмециллинама и цефподоксим проксетила, которые, однако, не зарегистрированы в России. Из других пероральных цефалоспоринов III поколения, которые зарегистрированы в России, можно упомянуть цефиксим и цефтибутен, однако рандомизированных исследований их эффективности при мочевых инфекциях нет. Из парентеральных цефалоспоринов возможно использование цефтриаксона при пиелонефрите в амбулаторной практике, так как препарат вводится 1 раз в день.
Среди бета-лактамных антибиотиков при мочевых инфекциях не следует использовать ампициллин и амоксициллин из-за высокой резистентности уропатогенов, по той же причине цефалоспорины III поколения предпочтительнее ингибиторозащищенных аминопенициллинов.
Аминогликозиды
В настоящее время уровень устойчивости внебольничных мочевых штаммов E. coli к аминогликозидам не высокий. В тоже время эти антибиотики проявляют меньшую активность против грамположительных микроорганизмов. Более высокая токсичность аминогликозидов по сравнению с другими антибиотиками также ограничивает их назначение при неосложненных инфекциях мочевыводящих путей. Назначение гентамицина рационально при пиелонефрите в случае устойчивости возбудителя к цефалоспоринам и фторхинолонам.
Ко-тримоксазол
Этот препарат является наиболее хорошо изученным средством при неосложненных инфекциях мочевыводящих путей (30 исследований). Показана эффективность 3-дневных курсов лечения ко-тримоксазолом острого цистита (эффективность выше, чем при однодневном курсе), сравнимого с эффективностью фторхинолонов (IaA). Имеется тесная корреляция между выявлением устойчивых к ко-тримоксазолу штаммов
E. coli и клиническим неуспехом терапии (Ib). В этой связи подчеркивается, что в странах с уровнем устойчивости E. coli к ко-тримоксазолу выше 20% препарат не может рассматриваться как средство выбора при лечении неосложненных мочевых инфекций. В РФ устойчивости кишечной палочки к ко-тримоксазолу составляет
21-31% (4-5, 12), поэтому надежнее использовать другие антибиотики.
Фосфомицин
В отдельных клинических исследованиях и в мета-анализе показано, что фосфомицин трометамол эффективен при терапии острого неосложненного цистита в однократной дозе 3 г (IaA). Несмотря на 20-летнее применение, устойчивость E. coli к фосфомицину остается на низком уровне – в пределах 3%, причем отсутствует перекрестная устойчивость с другими группами антимикробных средств (IIb). В то же время устойчивость других энтеробактерий к фосфомицину высокая – в среднем 16%, а для Klebsiella spp. – 57% (10).
Фосфомицин используется только для лечения острого неосложненного цистита у женщин, при других уроинфекциях (пиелонефрит, уретрит и т. д.) препарат не применяется. Фосфомицин обычно хорошо переносится, однако имеются данные, что частота нежелательных явлений несколько выше по сравнению с норфлоксацином.
Показана эффективность фосфомицина при длительном применении для профилактики рецидивов цистита (IaB). Фосфомицин может назначаться для лечения острого цистита у беременных женщин (IIaB).
Нитрофураны
Представлены тремя препаратами – нитрофурантоином, фуразидином и фуразидином К (калиевая соль фуразидина). В контролируемых клинических исследованиях установлена высокая клиническая эффективность нитрофурантоина при лечении острого неосложненного цистита (IIaB). Рекомендованный курс терапии острого цистита нитрофурантоином составляет 5-7 дней, при более коротких курсах эффективность препарата ниже (IIaB). Показана эффективность нитрофурантоина при длительном профилактическом применении (IIaB). Для других нитрофуранов рандомизированных исследований нет, имеются отдельные клинические нерандомизированные исследования и наблюдения (III).
В Европейских Практических рекомендациях среди нитрофуранов представлен только один препарат – нитрофурантоин, который, однако, практически не используется в РФ. В нашей стране традиционно используется фуразидин (фурагин) и фуразидин К, в последние годы применяется препарат фурамаг, представляющий собой сочетание калиевой соли фуразидина и магния карбоната основным. Данная лекарственная форма обеспечивает лучшую биодоступность фуразидина, благодаря чему в моче достигаются концентрации фуразидина в 1,5-2 раза более высокие, чем после приема таблеток фурагина. В проведенном сравнительном клиническом исследовании (5) показана высокая клиническая и бактериологическая эффективность 5-дневного курса лечения фурамагом острого цистита у женщин.
Несмотря на длительное использование нитрофуранов в медицине, устойчивость E. coli и грамположительных уропатогенов к нитрофуранам в Европе и Америке не высока (IIb), также низкий уровень устойчивости основных уропатогенов к нитрофуранам наблюдается в России. Более низкая природная активность нитрофуранов проявляется в отношении Klebsiella spp. и P. mirabilis. При сравнении антимикробной активности различных нитрофуранов наиболее высокий уровень активности в отношении E.coli и других энтеробактерий отмечен у фуразидина калиевой соли, наименьший – у нитрофурантоина (4). Таким образом, как по антимикробной активности, так и более пролонгированной фармакокинетике фуразидин имеет определенные преимущества по сравнению с нитрофурантоином.
В литературе описаны серьезные побочные эффекты при применении нитрофурантоина, в частности, острая и хроническая легочная токсичность в виде кашля, одышки и пневмонита. Однако тщательное наблюдение за пациентами, длительно принимающих нитрофураны с целью профилактики (до 1 года), позволило установить, что риск развития острой и хронической легочной токсичности при применении нитрофуранов незначительный и подобных осложнений не развивалось у девочек и женщин молодого и среднего возраста (III) (13-14).
Нитрофураны являются препаратами выбора при остром цистите у женщин, рецидивирующем цистите, а также для лечения бессимтомной бактериурии при наличии показаний. При пиелонефрите нитрофураны назначаться не могут из-за низких тканевых концентраций. Нитрофураны могут назначаться беременным женщинам для лечения и профилактики цистита (IVC), отсутствие у фуразидина и нитрофурантоина тератогенных или эмбриотоксических свойств подтверждено в больших популяционных исследованиях (15-16).
Рекомендации по антибактериальной терапии внебольничных инфекций мочевыводящих путей
Острый неосложненный цистит у небеременных женщин
Хотя острый цистит характеризуется благоприятным прогнозом и высоким уровнем спонтанного выздоровления, в контролируемых исследованиях показано преимущество антибиотиков по сравнению с плацебо, как по клинической, так и бактериологической эффективности и быстроте прекращения симптомов заболевания (Ib).
Эффективность лечения острого цистита показана для многих антибактериальных средств в контролируемых клинических исследованиях: триметоприм, ко-тримоксазол, фторхинолоны (ципрофлоксацин, эноксацин, флероксацин, гатифлоксацин, левофлоксацин, ломефлоксацин, моксифлоксацин, норфлоксацин, офлоксацин, пефлоксацин, руфлоксацин), бета-лактамы (амоксициллин, ампициллин, амоксициллин/клавуланат, цефадроксил, цефуроксим аксетил, цефподоксим проксетил, цефтибутен, пивмециллинам, ритипенем аксетил, цефиксим), фосфомицин трометамол, нитрофураны (нитрофурантоин, фуразидин). Подчеркивается, что сложно предоставить единые рекомендации по выбору режима антибактериальной терапии острого цистита для всех стран из-за региональных особенностей распространения антибиотикорезистентности.
В нашей стране невысокий уровень устойчивости урогенитальных внебольничных штаммов кишечной палочки отмечен к цефалоспоринам III поколения, фосфомицину и нитрофуранам. Устойчивость кишечной палочки к фторхинолонам в настоящее время превышает 10%, что может ограничивать их эффективность. Высокий уровень устойчивости наблюдается к нефторированным хинолонам, аминопенициллинам и защищенным пенициллинам, ко-тримоксазолу.
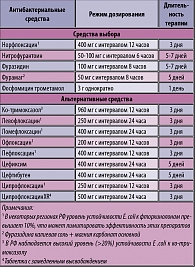
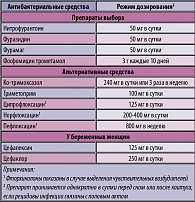
Рекомендации по режимам антибактериальной терапии острого неосложненного цистита с учетом локальных данных по антибиотикорезистентности уропатогенов представлены в таблице 4.
Короткие курсы терапии имеют преимущества в плане лучшей переносимости и снижения стоимости лечения и могут быть применены у небеременных женщин до менопаузы при назначении фторхинолонов и ко-тримоксазола (3 дня), фосфомицина (1 день). Бета-лактамы и нитрофураны целесообразно применять в течение 5-7 дней.
При назначении антибиотиков пациентам следует объяснить, что даже при эффективном лечении симптомы заболевания могут сохраняться в течение 2-3 дней. При выраженных симптомах возможно назначение анальгетиков, таких как феназопиридин в дозе 200 мг с интервалом 8 часов. Целесообразны также рекомендации по увеличению количества принимаемой жидкости, однако убедительных доказательств в пользу этого утверждения нет.
Острый неосложненный пиелонефрит у небеременных женщин
Несмотря на несколько сотен клинических исследований антибиотиков при пиелонефрите, только 5 из них могут быть отнесены к проспективным, рандомизированным, контролируемым. Резюме по этим исследованиям и еще 4 хорошо спланированным исследованиям представлено ниже.
- Ко-тримоксазол превосходит ампициллин при остром пиелонефрите (IbA).
- 2-недельный курс лечения ко-тримоксазолом острого неосложненного пиелонефрита является адекватным и достаточным у большинства женщин (IbA). В некоторых исследованиях показана эффективность других антибиотиков в более коротких курсах (7-10 дней), а аминогликозидов даже при 5-7-дневной терапии, однако доказательная сила этих данных не очень высокая (IIIB).
- В регионах, где уровень устойчивости E. coli к ко-тримоксазолу превышает 10% (в России >20%), фторхинолоны должны расцениваться как средства выбора. Показано преимущество 7-дневного курса ципрофлоксацином по сравнению с 14-дневным курсом ко-тримоксазолом по уровню эрадикации возбудителей (IbA). Одинаковая эффективность с ципрофлоксацином в дозе 500 мг с интервалом 12 часов показана для других фторхинолонов: ципрофлоксацин с замедленным высвобождением (1 г с интервалом 24 часа), гатифлоксацин (400 мг с интервалом 24 часа), левофлоксацин (250 мг с интервалом 12 часов), ломефлоксацин (400 мг с интервалом 24 часа) (IbA).
- Возможность применения ингибиторозащищенных пенициллинов (амоксициллин/клавуланат) и пероральных цефалоспоринов II-III поколения при остром пиелонефрите не подтверждена в рандомизированных сравнительных исследованиях с фторхинолонами или ко-тримоксазолом. В единственном контролируемом исследовании бета-лактамов показана одинаковая эффективность 10-дневной терапии цефподоксим проксетилом (200 мг с интервалом 12 часов) и ципрофлоксацина в дозе 500 мг с интервалом 12 часов (IbA).
- В регионах с уровнем устойчивости E. coli к фторхинолонам >10% (в России по данным трех исследований устойчивость составляла 15, 4 и 15%) или в тех ситуациях, когда фторхинолоны противопоказаны (беременные, период лактации, дети и подростки), препаратами выбора могут считаться ингибиторозащищенные аминопенициллины или цефалоспорины III поколения (IIIB). В нашей стране предпочтительнее пероральные (цефиксим, цефтибутен) или парентеральные (цефтриаксон, цефотаксим) цефалоспорины III поколения, учитывая более высокий уровень устойчивости уропатогенных штаммов
E. coli к амоксициллину/клавуланату и ампициллину/сульбактаму.
Резюме по результатам контролируемых, рандомизированных, проспективных исследований антибактериальных средств при пиелонефрите, обладающих высоким уровнем доказательности, представлены ниже.
- Ципрофлоксацин внутрь 500 мг с интервалом 12 часов в течение 7 дней более эффективен и лучше переносится, чем ступенчатая терапия цефтриаксоном и ко-тримоксазолом (IbA).
- Ципрофлоксацин в лекарственной форме с замедленным высвобождением (XR) в дозе 1000 мг с интервалом 24 часа в течение 7-10 дней эквивалентен по эффективности и переносимости ципрофлоксацину в обычной лекарственной форме (IbA).
- Цефподоксим проксетил в дозе 200 мг с интервалом 12 часов в течение 10 дней эквивалентен ципрофлоксацину в дозе 500 мг с интервалом 12 часов (IbB).
- Гатифлоксацин в дозе 400 мг с интервалом 24 часа в течение 10 дней эквивалентен ципрофлоксацину в стандартной дозе (IbA).
- Левофлоксацин в дозе 250 мг с интервалом 12 часов в течение 10 дней эквивалентен ципрофлоксацину в стандартной дозе (IbA).
- Ломефлоксацин в дозе 400 мг с интервалом 24 часа в течение 10 дней эквивалентен ципрофлоксацину, однако количество пациентов было недостаточно для выводов о статистической значимости результатов (IbB).
- Ко-тримоксазол в дозе 960 мг с интервалом 12 часов в течение 14 дней эквивалентен ципрофлоксацину в стандартной дозе в течение 7 дней только в случае, если возбудитель был чувствителен к триметоприму (IbB).
Таким образом, в случаях нетяжелого течения пиелонефрита целесообразен 7-дневный курс лечения пероральным фторхинолоном (кроме норфлоксацина). В случаях невозможности применения фторхинолонов (см. выше) оправдано назначение перорального цефалоспорина III поколения – цефиксима или цефтибутена (В). Назначение амоксициллина/клавуланата целесообразно при выявлении при окраски по Грамму грамположительных бактерий (В). По усмотрению врача пациенты могут получать также парентеральную антибиотикотерапию на дому, в этом случае предпочтительнее назначение цефтриаксона (1-2 г с интервалом 24 часа) (С).
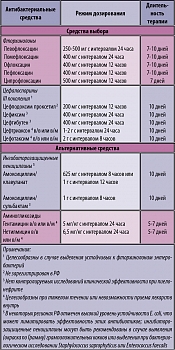
Рекомендованные режимы антибактериальной терапии острого неосложненного пиелонефрита с учетом локальных данных по антибиотикорезистентности представлены в таблице 5.
При тяжелом течении пиелонефрита пациента следует госпитализировать и лечение проводить парентеральным антибиотиком – фторхинолоном или цефалоспорином III поколения или аминогликозидом. При улучшении состояния долечивание пациента (до полного курса, 1-2 недели) может осуществляться пероральным антибиотиком (ступенчатая терапия) (В).
Около 12% госпитализированных пациентов с пиелонефритом имеют бактериемию, однако нет данных по прогностическому значению этого феномена. У всех госпитализированных пациентов, наряду с бактериологическим исследованием мочи, взятой до начала антибиотикотерапии, целесообразно исследование гемокультуры.
После окончания терапии и отсутствия симптомов заболевания нет необходимости проводить повторное исследование мочи. В случае если симптомы заболевания сохраняются свыше 3 дней на фоне адекватной антибиотикотерапии, или если наблюдается рецидив инфекции в течение 2 недель после окончания терапии, необходимо проведение бактериологического исследования мочи и определение чувствительности возбудителя к антибиотикам, а также надлежащее инструментальное обследование (УЗИ. КТ). При отсутствии урологической патологии в этих ситуациях необходим повторный 2-недельный курс терапии другим антибиотиком с учетом данных чувствительности. В случае если рецидив был вызван тем же штаммом возбудителя, что и первичная инфекция, то необходим более длительный, 6-недельный, курс антибиотикотерапии.
Рецидивирующая (неосложненная) инфекция мочевыводящих путей у женщин
Рецидивирующая неосложненная инфекция мочевыводящих путей определяется как три и более эпизодов острой инфекции в последние 12 месяцев или два и более эпизода в последние 6 месяцев.
При рецидивирующих неосложненных инфекциях мочевыводящих путей предложены различные методы профилактики, включающие антибиотикопрофилактику, опорожнение мочевого пузыря после полового акта, прием клюквенного сока.
В отношении антибиотикопрофилактики не установлены оптимальная продолжительность применения антибиотиков и наиболее эффективные схемы профилактики. В настоящее время большинство специалистов считает наиболее адекватным способом профилактики регулярный прием антибиотика перед сном (Ib) или после полового акта (Ib). В Кокрэновском обзоре (Ia) проанализированы 108 исследований антибиотикопрофилактики. В плацебоконтролируемых исследованиях было показано, что частота рецидивов на фоне антибиотиков составила от 0 до 0,9 пациентов/год и была достоверно ниже, чем на фоне плацебо (от 0,8 до 3,6). Относительный риск рецидива инфекции составил 0,21 (95%, доверительный интервал – 0,13-0,34) в пользу антибиотиков, но риск нежелательных явлений при применении антибиотиков достоверно выше – 1,78 (95%, ДИ – 1,06-3,00), наиболее частыми были кандидоз полости рта или влагалища, желудочно-кишечные симптомы. Таким образом, частота рецидивов на фоне антибиотикопрофилактики снижается в 8 раз по сравнению с периодом до профилактики и в 5 раз по сравнению с плацебо. Период профилактического применения антибиотиков составлял от 6 до 12 месяцев. Однако после окончания профилактического приема антибиотиков примерно у 60% женщин в течение 3-4 месяцев наблюдался рецидив инфекции.
Клиническая эффективность профилактического применения антибиотиков показана в контролируемых исследованиях для фторхинолонов (норфлоксацин, ципрофлоксацин, пефлоксацин, циноксацин), нитрофурантоина, ко-тримоксазола, цефалексина, цефаклора, триметоприма.
Рекомендованные режимы профилактики рецидивирующего цистита с учетом национальных особенностей антибиотикорезистентности и антибиотикотерапии представлены в таблице 6.
Оптимальная продолжительность профилактики не установлена, но обычно не менее 6-12 месяцев.
Другие меры профилактики включают применение иммуноактивных фракций кишечной палочки ОМ-89 (уроваксом), клюквенный сок, вагинальную аппликацию лактобацилл, однако единого мнения по их эффективности в настоящее время нет.
Инфекции мочевыводящих путей у беременных
У беременных женщин не проводятся короткие 3-дневные курсы антибиотикотерапии острого цистита из-за высокого риска рецидивов инфекции. Обычно рекомендуются 7-дневные курсы терапии пероральным цефалоспорином III поколения (цефиксим, цефтибутен) или нитрофураном (фуразидин или фурамаг); фосфомицин трометамол может назначаться в однократной дозе 3 г. До начала терапии и после окончания целесообразно проводить бактериологическое исследование мочи.
Для лечения острого пиелонефрита следует использовать цефалоспорины III поколения или ингибиторозащищенные пенициллины или аминогликозиды. Оптимальная продолжительность терапии не установлена.
У беременных женщин противопоказаны фторхинолоны, тетрациклины и ко-тримоксазол.
Инфекции мочевыводящих путей у женщин в постменопаузе
Подходы к антибактериальной терапии сходные, как у женщин до менопаузы. При остром цистите короткие курсы антибиотикотерапии поддерживаются не всеми специалистами. В то же время есть исследования, подтверждающие возможность использования фторхинолонов (ципрофлоксацин, офлоксацин) в 3-дневном режиме. При возникновении острого цистита у женщины в постменопаузе рекомендуется проведение гинекологического обследования.
Бессимптомная бактериурия
Бессимптомная бактериурия диагностируется при выделении в двух последовательных анализах мочи бактерий в количестве ≥ 105 КОЕ/мл. Бессимптомная бактериурия часто выявляется у определенных категорий пациентов (пожилые, беременные женщины, наличие постоянного мочевого катетера, больные сахарным диабетом) и требует решения вопроса о целесообразности проведения антибактериальной терапии.
Бессимптомная бактериурия редко ассоциируется с неблагоприятными последствиями, и неназначение антибиотиков не сопровождается повышенным риском развития инфекций у большинства пациентов. Не рекомендуется дальнейшее обследование и антибиотикотерапия при бессимптомной бактериурии у следующих категорий пациентов:
- небеременные женщины до менопаузы (IbA);
- женщины с сахарным диабетом (IbA);
- лица пожилого возраста, живущие дома (IIB);
- лица пожилого возраста в домах престарелых (IIaB);
- пациенты с повреждениями спинного мозга (IIaB);
- пациенты с постоянным мочевым катетером (IbA).
Скрининг на наличие бактериурии и антибактериальная терапия рекомендуются только в трех ситуациях:
- беременные женщины (IbA);
- перед трансуретральной резекцией предстательной железы (IbA);
- перед другими травматическими урологическими вмешательствами (IIIB).
В двух последних случаях антибиотики следует назначить незадолго до операции (IIIb) (обычно за 1-3 дня). Возможно применение фторхинолонов или нитрофуранов.
У беременных женщин в случае выявления бессимптомной бактериурии применяется 5-7-дневный курс терапии (IIIB) одним из следующих антибактериальных препаратов: цефиксим (400 мг в сутки), цефтибутен (400 мг в сутки), фуразидин (300 мг в сутки), фурамаг (150 мг в сутки). Контрольное бактериологическое исследование мочи следует проводить через 1-4 недели после лечения и еще раз перед родами (IIIB).
Комментарии автора:
- Курсивом выделены комментарии автора.
- В скобках уровни и категории доказательности (см. таблицу 1-2).
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.