Совершенствование терапевтических подходов при экссудативных микозах стоп
- Аннотация
- Статья
- Ссылки
- English
Проблема дерматомикозов сохраняет актуальность во всем мире. В структуре поверхностных микозов кожи они занимают второе место после пиодермий [1, 2]. Среди дерматомикозов лидирует микоз стоп.
Установлено, что от 10 до 15% населения хотя бы раз в жизни перенесли дерматофитную инфекцию [1]. В препубертатном периоде чаще встречаются дерматомикозы волосистой части головы и гладкой кожи, в подростковом и взрослом возрасте – микоз стоп и ногтей [3].
Спектр причин грибковых поражений кожи и ее придатков достаточно широк – от несоблюдения элементарных правил личной гигиены до патологии внутренних органов. Одной из ведущих является прием антибиотиков, системных и топических глюкокортикостероидов, а также цитостатиков, снижающих уровень секреторного иммуноглобулина, который отвечает за местную и общую сопротивляемость организма инфекциям [4].
Считается, что риск заражения грибковыми инфекциями повышен у посещающих плавательные бассейны, а также у работников промышленных предприятий. Однако, согласно результатам одного из исследований, только у 9% пловцов был обнаружен микоз стоп, при этом среди заразившихся преобладали мужчины в возрасте 16 лет и старше [5].
Особая роль в этиологии микоза стоп отводится эндокринной и сосудистой патологии [6, 7]. Так, распространенность микоза стоп высока среди больных сахарным диабетом, что связано с нарушением трофики нижних конечностей и развитием синдрома диабетической стопы. У таких пациентов кожа в большей степени подвержена повреждению, замедлена ее регенерация. Вследствие нарушения целостности кожного покрова патогенные грибы беспрепятственно попадают в организм [8]. Кроме того, у страдающих сахарным диабетом часто обнаруживают нарушение функции кератиноцитов, вызванное влиянием инсулина на их пролиферацию, дифференцировку и миграцию. Нарушение функции кератиноцитов приводит к изменению функционирования эпидермального барьера [9].
Немаловажную роль в создании защитного барьера играет pH кожи. При смещении кислотно-щелочного баланса в щелочную сторону создаются благоприятные условия для увеличения колонизации патогенных микроорганизмов. Как следствие, риск микоза повышается.
При внедрении возбудителя в эпидермис происходит расщепление кератинового слоя до олигопептидов или аминокислот за счет выделения протеаз, сериновых субтилиназ и фунголизина. Выделяемые Trichophyton rubrum маннаны ингибируют Th17-лимфоциты, что приводит к уменьшению выработки интерлейкинов 17 и 22 и, следовательно, персистированию заболевания [10].
В зависимости от патогена дерматомицетный микоз стоп подразделяют на обусловленный интердигитальным трихофитоном (T. interdigitale) и красным трихофитоном (T. rubrum). В зависимости от клинической формы – на слабовоспалительный (стертый, сквамозный и сквамозно-гиперкератотический) и экссудативный (интертригинозный, дисгидротический и классический (комбинация интертригинозной и дисгидротической форм)) [5, 7].
Наиболее тяжелыми и ассоциирующимися с развитием осложнений признаны дисгидротическая и классическая формы [11]. Нередко они рассматриваются как варианты микробной (микотической) экземы, подробно описанной О.Н. Подвысоцкой в 1937 г. [7].
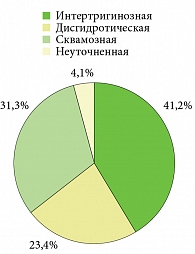
Согласно данным Т.В. Соколовой и соавт. (2013), среди эпидермофитий стоп преобладает интертригинозная форма – 41,2%. На втором месте находится сквамозная форма – 31,3% случаев, на третьем – дисгидротическая – 23,4% (рис. 1) [2].
В основе дисгидротического процесса лежит образование спонгиоза – формирование полостей между клетками эпидермиса, которые заполняются серозным содержимым [7].
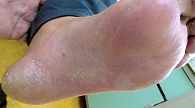
Для дисгидротической формы микоза стоп характерны высыпания на коже подошв, преимущественно в области свода стопы, в виде тесно скученных пузырьков с толстой покрышкой, величиной от булавочной головки до небольшой горошины [5]. Пузырьки имеют тенденцию к слиянию, при этом формируется многокамерный пузырь (рис. 2). При его вскрытии обнажается ярко-розовая, резко ограниченная эрозия.
Больные часто предъявляют жалобы на нестерпимый зуд и болезненность в области поражения.
Отличительными особенностями данной формы микоза являются односторонняя локализация, длительное, упорное и рецидивирующее течение. Чаще всего дисгидротическая форма обусловлена T. interdigitale [12].
Если очаг достигает значительных размеров (см. рис. 2), по мере разрешения поражения можно увидеть три воспалительные зоны [13]. В центральной зоне кожа лилового цвета без пузырьков и чешуек. В средней зоне – свежие эрозии ярко-красного цвета, на периферии – пузырьки с плотной покрышкой или отслойка эпидермиса [7].
При дисгидротической форме микоза стоп нередко наблюдаются вторичные аллергические высыпания – микиды, или эпидермофитиды. Они представлены эритематозными пятнами, папулами и везикулами [9]. Их возникновение объясняется наличием в клеточной стенке антигена T. interdigitale, отвечающего за развитие токсико-аллергической реакции [14]. Как правило, микиды локализуются на коже кистей и осложняются микотической экземой из-за сенсибилизации к дерматомицетам [7].
Необходимо отметить, что в настоящее время дисгидротическая форма микоза стоп довольно часто встречается у детей, что обусловлено прежде всего особенностями анатомического строения детской кожи [15]. Предрасполагающими факторами к развитию заболевания в этом возрасте являются несформированная иммунная система, нарушение минерального и липидного обменов [8], а также несоблюдение правил личной гигиены во время посещения спортивных секций и бассейнов. У детей младшего возраста поражение кожи стоп могут вызывать дерматомицеты, дрожжеподобные грибы рода Candida и даже дерматомицетные плесени [15].
Поражение часто имеет симметричный характер, что придает сходство с хронической экземой. Процесс сопровождается выраженной экссудацией, отечностью, множественными везикулами и эритемой [5]. Особенностью течения данной формы заболевания является то, что после противогрибкового лечения и устранения поражений процесс обостряется, при этом мицелий гриба в очагах не выявляется. Кроме того, отмечается быстрое присоединение вторичной инфекции, сопровождающейся повышением температуры тела, лимфангитом и лимфаденитом.
Дерматомицеты могут влиять на иммунный статус заболевших. Снижение иммунитета в свою очередь ассоциируется с риском развития аллергодерматозов [12]. У таких пациентов часто выявляются аллергические дерматиты и непереносимость ряда антибактериальных препаратов, особенно относящихся к группе пенициллинов.
Следовательно, лечение дисгидротической формы микоза стоп должно быть комплексным. В качестве системной терапии показаны противогрибковые, седативные и антигистаминные препараты.
Широким спектром противогрибковой активности обладает тербинафин. На российском фармацевтическом рынке он занимает лидирующие позиции среди препаратов, предназначенных для лечения микоза стоп.
Тербинафин препятствует синтезу эргостерола, входящего в состав клеточной мембраны патогенных грибов, за счет подавления скваленэпоксидазы [3, 9].
В настоящее время препарат представлен в разных лекарственных формах – как для местного, так и для системного применения [16].
Лечение дисгидротической формы микоза стоп начинают с купирования мокнутия и экссудации [16]. Для этого можно использовать комбинированные топические препараты в форме аэрозолей. Они могут содержать анестетик и синтетический танин, который оказывает подсушивающее и вяжущее воздействие [13], или глюкокортикостероид и антибиотик. В отношении нивелирования воспалительных реакций эффективны комбинированные кремы «бетаметазон – гентамицин – клотримазол» или «мометазон – гентамицин – эконазол – декспантенол», а также классические цинковые пасты.
Для предупреждения вторичного инфицирования применяют анилиновые красители. Если произошло вторичное инфицирование, с развитием лимфангита и лимфаденита, используют системные антибиотики или фторхинолоны [1].
Для профилактики развития экссудативных форм микоза прежде всего необходимо проводить мероприятия, направленные на предупреждение грибковых поражений стоп.
Вторичная профилактика заключается в своевременном лечении патологии, особенно в преддверии весенне-летнего сезона. В ряде исследований установлено, что в большинстве случаев экссудативные формы микоза стоп развиваются на фоне предшествующих слабовоспалительных форм – стертой или сквамозной [17]. Такое развитие событий характерно для дерматомицетных микозов, вызванных антропофильными грибами, наиболее распространенным из которых является T. rubrum.
В отличие от других дерматомицетов антропофильные дерматомицеты способны маскировать свое присутствие путем подавления местного иммунного ответа. Активная местная воспалительная реакция развивается только при большом количестве возбудителей. Необходимо подчеркнуть, что в жаркое время года в закрытой обуви возникает своеобразная инкубационная камера, температурный режим в сочетании с мацерацией эпидермиса способствует активному размножению гриба [5].
Согласно последним Федеральным клиническим рекомендациям по лечению микоза стоп, экссудативная форма микоза является основанием для назначения не только местной, но и системной противогрибковой терапии (комбинированной терапии) [16].
Целью нашего исследования стала оценка эффективности комбинированной терапии острых экссудативных форм микоза стоп, включавшей системный антибиотик, глюкокортикостероид и антимикотик, а также топические средства.
Материал и методы
Под наблюдением находилось 22 пациента, 13 мужчин и девять женщин, с микотическим поражением кожи стоп. Интертригинозная форма микоза стоп диагностирована у шести больных, дисгидротическая – у 12, классическая – у четырех пациентов.
Диагноз подтверждали при обнаружении возбудителя. Для этого использовали раствор КОН с последующей световой микроскопией. В 12 случаях выполнен посев патологического материала – сухих чешуек с поверхности кожи. В девяти случаях наблюдался рост дерматомицетов: в трех – T. interdigitale, в пяти – T. rubrum, в одном случае – Scopulariopsis brevicaulis.
Критериями включения в исследование стали:
- установленный диагноз «экссудативный микоз стоп»;
- применение не полной терапевтической программы «антибиотик – глюкокортикостероид – антимикотик», а лишь отдельных ее компонентов;
- отсутствие декомпенсации хронических заболеваний внутренних органов, артериальной гипертензии и др.;
- отсутствие указаний на индивидуальную непереносимость антибиотиков и антимикотиков.
Пациенты были рандомизированы на две группы по 11 в каждой. Первая группа получала системные препараты по следующей схеме: антимикотик тербинафин по 250 мг/сут перорально, антибиотик джозамицин по 500 мг два раза в день перорально, глюкокортикостероид дексаметазон по 4 мг через день внутримышечно. Продолжительность данной программы терапии составила 12–14 дней. Вторая группа применяла системные препараты по показаниям: джозамицин по 500 мг два раза в день перорально (в семи случаях), дексаметазон внутримышечно (в трех случаях), антимикотик перорально (в двух случаях).
В обеих группах использовали одинаковые наружные средства в соответствии с федеральными клиническими рекомендациями 2016 г. [16]. В качестве критерия эффективности терапии выбрана длительность времени до полного регресса высыпаний.
Результаты исследования
Среди пациентов первой группы клинически значимый регресс высыпаний был отмечен уже на вторые сутки терапии: существенно уменьшилась экссудация, зуд, отсутствовали новые везикуляции. Через четыре дня лечения у восьми пациентов наблюдалась устойчивая тенденция к формированию сухих корко-чешуек на месте эрозий. От начала лечения до закрытия листка нетрудоспособности в среднем прошло 8,0 ± 0,3 дня.
Во второй группе симптомы острого процесса и зуд уменьшались только к пятому дню лечения, сухие корко-чешуйки образовались к восьмому дню. Средняя продолжительность терапии в этой группе составила 11,0 ± 0,5 дня.
Все пациенты переносили лечение хорошо, нежелательных реакций не зафиксировано.
Вывод
Экссудативные формы микоза стоп по-прежнему являются актуальной проблемой дерматологии. При системной терапии острого микоза стоп наиболее оптимальной является комбинация «антибиотик – кортикостероид – антимикотик». Это позволяет сократить сроки лечения на 25–30%. Признаком быстрого регресса высыпаний служит формирование сухих корко-чешуек. В период образования таковых рекомендуется применять противогрибковые кремы, оказывающие смягчающее воздействие.
O.A. Golanova, A.B. Yakovlev, PhD
Central State Medical Academy of the Administrative Department of the President of the Russian Federation
Contact person: Aleksey Borisovich Yakovlev, ale64080530@yandex.ru
The article points to the relevance of the problem of exudative mycoses of the skin in general and feet in particular. Mycoses of the skin, occurring with active vesiculation and wetting, are the cause of loss of work and reduce the quality of life. The use of a stable program of systemic therapy of the type ‘antibiotic – antifungal agent – corticosteroid’ contributes to a more rapid regression of rashes than in the classical program.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.