Эффективность и безопасность тербинафина при комбинированной терапии разных клинических форм микоза стоп
- Аннотация
- Статья
- Ссылки
- English
Терапия микоза кожи является одним из способов профилактики онихомикоза. Тактика ведения больных и последовательность назначения наружных средств зависят от клинической формы патологии. Для повышения эффективности лечения следует использовать топические и системные антимикотики, совпадающие по химической группе.
В статье рассмотрены особенности применения разных лекарственных форм тербинафина у пациентов с микозом стоп. Представлены данные об эффективности и безопасности такой терапии.
Терапия микоза кожи является одним из способов профилактики онихомикоза. Тактика ведения больных и последовательность назначения наружных средств зависят от клинической формы патологии. Для повышения эффективности лечения следует использовать топические и системные антимикотики, совпадающие по химической группе.
В статье рассмотрены особенности применения разных лекарственных форм тербинафина у пациентов с микозом стоп. Представлены данные об эффективности и безопасности такой терапии.

Микоз кожи и ногтей стоп является одной из наиболее актуальных проблем современной дерматовенерологии ввиду высокой распространенности [1]. По оценкам разных авторов, частота встречаемости патологии варьируется от 5 до 10% [2]. Это усредненный показатель. Более информативны данные по разным территориям и когортам. Они не только дают представление об эпидемиологии, но и позволяют выявить наиболее уязвимые группы населения, а также неблагоприятные факторы развития.
Установлено, что основной контингент больных составляют лица от 50 до 75 лет [1, 2]. Чрезвычайно высоки показатели заболеваемости среди шахтеров и металлургов – до 70% [3]. Распространенность микоза стоп значительно выше в экономически развитых странах и регионах [4]. Так, в ряде стран Европы она достигает 30%, в отдельных регионах – 70% взрослого населения [2]. Для сравнения – в странах Африки заболеваемость среди взрослых составляет десятые доли процента.
Спектр возбудителей заболевания может различаться не только в разных регионах [5, 6], но и в разных типах поселений [2, 7–10]. Характерные возбудители микоза представлены в таблице.
У живущих в городах среди возбудителей микоза доминирует Trichophyton rubrum, в сельской местности – T. interdigitale [11, 12].
Необходимо отметить, что спектр возбудителей онихомикоза практически полностью повторяет спектр возбудителей микоза. Так, у городских жителей, страдающих онихомикозом, на долю T. rubrum приходится 75%, T. interdigitale – 15%. Доля Candida albicans, по данным разных авторов, составляет от 1 до 11%, плесневых возбудителей (Fusarium, Scopulariopsis acremonium, Scytalidium и др.) – доходит до 13,6% [8, 9, 13]. Распространенность кандидозных поражений кожи и ногтей стоп представляется завышенной. На сегодняшний день она вряд ли превышает 7% [9]. В то же время существует риск возрастания таковой из-за следования современным социальным тенденциям и установкам (речь, в частности, идет о популярности процедуры педикюра) [14, 15].
У большинства пациентов из очагов поражения высевается один возбудитель. Высевание двух-трех видов дерматомицетов свидетельствует об иммунодефицитном состоянии [16, 17]. При этом могут обнаруживаться ассоциации «дерматомицет + дрожжи» (до 13% случаев), «дерматомицет + плесень» (до 12% случаев). Высевание трех и более видов грибов – признак системного иммунодефицитного состояния [18, 19].
Продолжительность инкубационного периода – одна из характеристик любого инфекционного процесса. Однако длительность инкубационного периода для микоза стоп до сих пор не определена. Это может быть обусловлено тем, что для микоза, вызванного антропофильными дерматомицетами, характерна слабая воспалительная реакция вследствие недостаточной продукции интерферона гамма, низкой экспрессии противомикробных пептидов (LL-37, HBD-2,3), сниженной продукции провоспалительного цитокина (интерлейкина 8) [4, 12]. Считается, что глюкоманнан дерматомицетов подавляет активацию врожденного иммунитета.
В настоящее время выделяют следующие клинические формы микоза стоп [2, 20]:
- стертая;
- сквамозная;
- сквамозно-гиперкератотическая;
- интертригинозная;
- классическая;
- дисгидротическая.
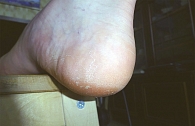
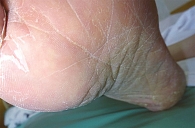
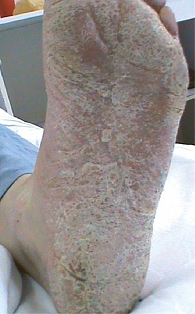
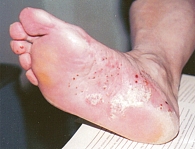
Для стертой формы микоза стоп характерны периодически появляющиеся и исчезающие мелкие трещины, сухость кожи, незначительное шелушение (рис. 1). При сквамозной форме наблюдается шелушение, как правило, мелкое, отрубевидное, при рубромикозе – муковидное (рис. 2), наиболее выраженное в кожных бороздах, кожа подошвы выглядит эритематозно-синюшной [13, 15]. Характерно для поражения кожи антропофильными дерматомицетами. Основными проявлениями сквамозно-гиперкератотической формы являются выраженные гиперкератотические наслоения с глубокими трещинами, как правило, по краю подошвы, в области пяток, под пальцами (рис. 3). При сухом микозе и острых экссудативных формах формируются экссудативные корко-чешуйки, и шелушение становится крупнопластинчатым. Крупнопластинчатое шелушение не характерно для хронических форм заболевания [18].
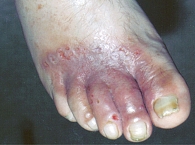
При интертригинозной форме образуются везикулы, которые мацерируются, вскрываются, создавая эрозивную мокнущую поверхность, окруженную обрывками эпидермиса (рис. 4). Везикулы локализуются в мелких межпальцевых складках. Классическая форма представляет собой комбинацию интертригинозной и дисгидротической форм [2, 18, 20].
Для дисгидротической формы характерны высыпания по краю подошвы, на боковых поверхностях стопы (рис. 5), появление везикул в центре продольного свода стопы, мацерация и мокнутие [15, 16]. Как правило, вызывается T. interdigitale.
Стертая и сквамозная формы микоза стоп длительное время остаются нераспознанными, поэтому пациенты не получают лечения. Как следствие, развиваются острые воспалительные везикулезные формы и онихомикоз.
Экзифин (компания Dr.Reddy’s Laboratories, Индия) – препарат тербинафина (класс аллиламинов) – оказывает фунгистатическое (в условиях in vivo) и фунгицидное (в условиях in vitro) воздействие, что обусловлено подавлением грибковой эпоксидазы и биосинтеза эргостерола.
Тербинафин обладает выраженным тропизмом в отношении грибковых эпоксидаз. Данные ферменты не относятся к системе цитохрома Р-450, однако дальнейшие метаболические превращения тербинафина происходят в печени при участии как минимум семи изоферментов цитохрома [1, 21].
Тербинафин характеризуется высокой эпидермо- и онихотропностью.
Эффективность тербинафина при комбинированной терапии дерматофитного онихомикоза достигает 88%, микоза – 98%.
Частота развития побочных реакций не превышает 5,5%.
В настоящее время на российском фармацевтическом рынке представлено несколько форм Экзифина:
- таблетки по 250 мг;
- крем 10 г;
- гель 15 г.
Гель Экзифин – относительно новая лекарственная форма на российском фармацевтическом рынке (с октября 2017 г.). Основное показание к применению – топическая терапия микоза стоп с экссудативным компонентом в острой и подострой фазах. Гель обладает подсушивающим и охлаждающим эффектами.
В состав геля помимо тербинафина входят изопропилмиристат (антибактериальный компонент), бутилгидрокситолуол (антиоксидант), бензиловый спирт, сорбитана лаурат, полисорбат 20, карбомер 974Р, натрия гидроксид, динатрия эдетат, этанол, вода очищенная.
Целью нашего исследования стало изучение эффективности и безопасности Экзифина в составе комбинированной терапии микоза стоп.
Материал и методы
Под наблюдением находилось 106 больных в возрасте от 52 до 89 лет. 66 из них – женщины.
У 16 пациентов диагностирована стертая форма микоза, у 30 – сквамозная с муковидным шелушением, у 14 – интертригинозная, у 20 – дисгидротическая, у 16 – классическая, у 10 больных – сквамозно-гиперкератотическая.
Длительность заболевания в среднем составляла 15,3 года.
Клинический диагноз подтвержден с помощью классического теста КОН 10% (реакция на 10%-ный раствор гидроксида калия). У всех больных в очагах поражения обнаружен мицелий дерматомицетов.
В 60 случаях выполнен посев патологического материала на диагностическую среду Сабуро. В 39 (65%) случаях зафиксирован рост микромицетов: T. rubrum – в 29, T. mentagophytes var. interdigitale – в шести, Scytalidium – в двух, Scopulariopsis brevicaulis – в двух случаях.
Участникам исследования назначены наружные препараты Экзифина. Схема их применения соответствовала правилам, принятым в дерматологии (в зависимости от выраженности воспаления или наличия подошвенного гиперкератоза):
- при стертой форме микоза – крем Экзифин один раз в сутки в течение 30 дней;
- сквамозной с муковидным шелушением – предварительная обработка кожи с помощью поверхностного пилинга с 25%-ной мочевиной в течение семи дней, далее крем Экзифин один раз в сутки в течение 30 дней;
- интертригинозной – аэрозоль «гидрокортизон + окситетрациклин» три раза в сутки в течение двух дней, далее гель Экзифин один раз в сутки в течение 20 дней;
- дисгидротической – аэрозоль «гидрокортизон + окситетрациклин» три раза в сутки в течение двух дней, одновременно раствор фукорцина в течение пяти дней, далее гель Экзифин один раз в сутки в течение 45 дней;
- классической – аэрозоль «гидрокортизон плюс окситетрациклин» три раза в сутки в течение двух дней, одновременно раствор фукорцина в течение пяти дней, далее гель Экзифин один раз в сутки в течение 45 дней;
- сквамозно-гиперкератотической – предварительная подготовка кожи с помощью поверхностного пилинга с 25%-ной мочевиной в течение семи дней, далее крем Экзифин один раз в сутки в течение 60 дней.
Экссудативные формы микоза стоп – интертригинозная, дисгидротическая, классическая – являются показанием к назначению системной терапии. Согласно современным подходам к комбинированному лечению инфекций кожи топические и системные препараты должны совпадать по химической группе, в идеале – по молекуле. Продолжительность курса лечения системным антимикотиком зависит от выраженности воспаления или гиперкератоза.
Экзифин в форме таблеток назначали по следующей схеме: 250 мг/сут после еды в одно и то же время.
Продолжительность комбинированной терапии (топической и системной) была следующей:
- при интертригинозной форме – 20 дней;
- дисгидротической – 45 дней;
- классической – 45 дней;
- сквамозно-гиперкератотической – 60 дней.
Через пять – семь дней по окончании лечения всем пациентам проведено контрольное исследование на наличие дерматомицетов.
Результаты
Разрешение минимальных проявлений микоза при стертой и сквамозной формах (отсутствие шелушения и сухости кожи, заживление мелких трещин) фиксировали на 10–12-й день топической терапии.
Разрешение сквамозных поражений кожи у больных, которым не проводился пилинг, отмечено к концу второй – началу третьей недели комбинированной терапии. У пациентов, которым такая процедура проводилась, сквамозные поражения разрешались к 10–12-му дню лечения и больше не возобновлялись.
При интертригинозной форме микоза эффект комбинированного лечения наблюдали уже через несколько часов, в частности уменьшались везикуляция и мокнутие.
После перевода на гель Экзифин у восьми (57%) пациентов с интертригинозной формой микоза зафиксировано кратковременное (один-два дня) усиление экссудации. При продолжении лечения больные отмечали существенное уменьшение зуда, к 14–17-му дню – его купирование.
Пациенты с дисгидротической формой микоза при переводе на гель Экзифин не наблюдали существенного усиления экссудации в первые два дня лечения. К восьмому дню экссудативные проявления уменьшились. Однако к 16-му дню у десяти (50%) пациентов сформировались сухие корко-чешуйки. Они вызывали боль при ходьбе, поэтому было принято решение заменить гель на крем. По окончании курса лечения четырем (20%) больным для быстрого заживления трещин, сохранявшихся после купирования везикулезного процесса, дополнительно был назначен крем Декспан.
Усиление экссудации при интертригинозной форме микоза и отсутствие такового при дисгидротической форме можно объяснить тем, что гель дольше задерживался в межпальцевых складках, время его экспозиции увеличивалось. Это приводило к усилению экссудации вследствие массивной гибели дерматомицетов.
У пациентов с классической формой микоза течение патологического процесса на фоне терапии характеризовалось большей выраженностью воспалительных реакций – появилось небольшое количество свежих везикул. Перевод этих больных с аэрозоля на гель Экзифин сопровождался незначительным усилением зуда и экссудативного компонента в межпальцевых складках. Усиления экссудации на своде стоп не отмечено. Через две недели применения геля Экзифин все пациенты были переведены на крем Экзифин. По окончании курса терапии восьми (50%) больным для быстрой эпителизации трещин, которые образовались после купирования везикулезного процесса на своде стоп и в межпальцевых складках, дополнительно назначен крем Декспан.
Все пациенты с острыми воспалительными формами микоза (дисгидротической, интертригинозной, классической), а также со сквамозно-гиперкератотической наряду с наружными препаратами получали таблетки Экзифина по 250 мг/сут в одно и то же время в течение 20–60 дней. Большинство пациентов переносили лечение хорошо. Случаев прерывания терапии не зафиксировано. Из 60 (56,6%) больных только один в начале лечения жаловался на жидкий стул, пять – на изменение вкуса.
В группе пациентов со сквамозно-гиперкератотической формой микоза одним из основных этапов лечения была отслойка рогового слоя кожи. Как было сказано ранее, для этого на подошвы и пяточные области наносили крем с 25%-ной мочевиной на ночь под повязку в течение пяти дней. На шестой день назначали гигиеническую мыльно-содовую ванну для подошв и соскабливание отслоившегося эпидермиса. Трем пациентам из-за сильного гиперкератоза потребовалась более активная отслойка рогового слоя – с помощью 2%-ного гидроксида натрия.
Уже к третьему дню после пилинга у всех пациентов отмечена начальная эпителизация трещин, к шестому – завершение этого процесса. Перевод больных на крем Экзифин способствовал уменьшению сухости кожи и прекращению образования трещин.
Всем пациентам этой группы после завершения противогрибковой терапии было рекомендовано использовать кремы с 10–25%-ной мочевиной для ухода за кожей стоп.
В процессе топического лечения микоза стоп в хронической фазе (стертая, сквамозная) нежелательных явлений не зафиксировано.
Заключение
Лечение микоза стоп необходимо проводить в соответствии с клинической формой – либо топическая терапия, либо топическая плюс системная. При стертой форме можно сразу назначать противогрибковый препарат в виде крема. Сквамозная форма, как правило, требует предварительной обработки кожи. Для этого проводится несколько сеансов пилинга. Процедура сама по себе способствует эпителизации трещин. Пациентам с гиперкератотической формой микоза по завершении противогрибкового лечения не требуется назначения эпителизирующих кремов с декспантенолом и т.п. При экссудативных формах микоза может потребоваться назначение комбинированных препаратов, содержащих глюкокортикостероиды. Альтернативой такой терапии может стать кратковременное применение аэрозоля, содержащего глюкокортикостероид, и переход в дальнейшем на антимикотик в форме геля. Данная схема особенно эффективна при микозе стоп с обильной везикуляцией. После купирования воспалительного процесса таким пациентам показаны смягчающие и регенерирующие кремы в целях профилактики формирования плотных сухих корко-чешуек.
Результаты проведенного исследования свидетельствуют, что тербинафин (препарат Экзифин) эффективен и безопасен при комбинированной терапии микоза стоп.
A.B. Yakovlev
Central State Medical Academy Attached to the RF President Office
Contact person: Aleksey Borisovich Yakovlev, aby@rinet.ru
Mycosis of feet is an actual problem of dermatovenerology because of the high prevalence.
Treatment of feet mycosis is one of the ways of onychomycosis prevention. Tactics of patient’ management and the sequence of external medicine applications depends on the clinical form of pathology. To improve the effectiveness of treatment topical and systemic antimycotics should be used coinciding in the chemical group.
The article provides the features of the use of terbinafine different dosage forms in patients with foot mycosis. Presented data on such therapy effectiveness and safety.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.