Ведение больных после радиоволновых вмешательств в полости глотки
- Аннотация
- Статья
- Ссылки
- English

Наиболее важной задачей для хирурга является обеспечение и проведение операции. В это понятие входит предоперационное обследование, подготовка к оперативному вмешательству, анестезиологическое пособие и ведение послеоперационного периода. Прооперировав пациента, врач зачастую назначает стандартную симптоматическую терапию, рассчитывая на качество проведенной операции и иммунологические возможности организма. Это же относится и к вмешательствам в полости глотки, после которых обычно назначаются местные или системные антибиотики, магнитотерапия, иглорефлексотерапия, диета, полоскания [1]. Следует иметь в виду, что эта зона обильно иннервирована, имеет развитую кровеносную и лимфатическую сеть. Через глотку в организм поступает питание, осуществляется воздухообмен, защитная, выделительная и дыхательная функции.
От того, как больной переносит сложный послеоперационный период, зависит не только его ближайшее самочувствие, но и – в значительной степени – результат всего комплекса лечения. При этом научных работ, посвященных медикаментозному обеспечению послеоперационного периода, очень мало [2]. У пациентов, перенесших хирургические вмешательства в полости глотки, обычно возникает боль в горле, усиливающаяся при глотании, слюнотечение, нарушение голосообразования, повышение температуры, недомогание. Чтобы исключить отрицательное влияние этих факторов на организм и облегчить состояние больного, назначается соответствующая симптоматическая и патогенетическая терапия.
Под нашим наблюдением находилась группа пациентов, перенесших следующие операции: тонзиллэктомию (56 пациентов), увулопалаторезекцию (45 пациентов), сомнопластику (33 пациента), радиодеструкцию язычной миндалины (34 пациента). Все они были предварительно обследованы (осмотр ЛОР-органов включал в себя переднюю риноскопию, фарингоскопию, непрямую ларингоскопию, отоскопию). Во время фарингоскопии уделялось особое внимание состоянию мягкого нёба и язычка. Регистрировали низкое или высокое положение свободного края мягкого нёба, толщину мягкого нёба, длину и толщину язычка, ширину задних нёбных дужек, наличие избыточных складок, изменение слизистой оболочки на боковых и задней стенках глотки, степень увеличения нёбных миндалин и языка. Фиброэндоскопическое исследование полости носа, носоглотки, глотки и гортани выполнялось под местной анестезией гибким эндоскопом фирмы Karl Storz. Обращали внимание на состояние и размеры задних концов нижних носовых раковин, наличие аденоидных вегетаций, размеры глоточной, трубных, нёбных и язычной миндалины.
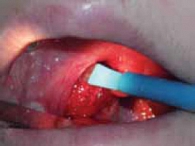
Выполнялись функциональные пробы Мюллера (во время эндоскопического исследования пациента просили сделать форсированный вдох с закрытым носом и ртом). У всех пациентов брали мазки из зева для определения флоры и чувствительности к антибиотикам. Тонзиллэктомия выполнялась в стационаре, остальные вмешательства – амбулаторно. В процессе всех операций для разрезов и коагуляции использовалась радиочастотная аппаратура (Surgitron) (рис. 1). Выбор данного оборудования обусловлен тем, что именно хирургическая радиоволна позволяет оперировать в практически сухом операционном поле, с малой потерей крови и достаточно быстрым заживлением раны. Частота 3,8 МГц является оптимальной как для разрезов, так и для коагуляции мягких тканей, что доказано экспериментально [3] и клинически [4]. При тонзиллэктомии выделение миндалин проводилось специальным распатором-отсасывателем, который обеспечивал коагуляцию мелких сосудов и осушал операционное поле. После полного выделения миндалины накладывалась радиоволновая петля и отсекался нижний полюс (режим «разрез плюс коагуляция» при мощности 5–6 единиц). Если в тонзиллярной нише наблюдалась кровоточивость тканей, производили обработку поверхности шариковым коагулятором в режиме «коагуляция» при мощности 5 единиц (рис. 2).
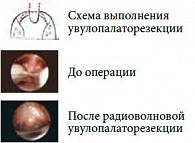
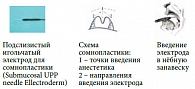
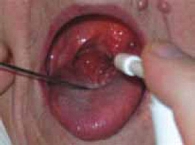
Показанием к выполнению увулопалаторезекции при лечении ронхопатии и синдрома обструктивного апноэ сна (СОАС) было значительное увеличение мягкого нёба, гипертрофия нёбного язычка по длине (свыше 14 мм) и/или ширине (свыше 10 мм), уменьшение размеров заднего орофарингеального пространства, наличие широких нёбных дужек, отрицательная проба Мюллера. Увулопалаторезекция выполнялась под местным обезболиванием (обычно 1%-ным раствором лидокаина 10,0 мл) при помощи радиоволнового электрода в виде иглы, которым резецировалась часть задних нёбных дужек, нижняя часть нёбной занавески и язычка. Режим вмешательства – «разрез плюс коагуляция» (рис. 3). Сомнопластика производилась также амбулаторно при помощи клювовидного электрода, который вводился в толщу мягкого нёба и выдерживался в трех его точках в режиме «коагуляция» в течение 18–20 секунд (рис. 4). Радиочастотная редукция язычной миндалины была произведена у 34 пациентов с выраженным диффузным увеличением миндалины, которое клинически проявлялось упорным сухим кашлем, чувством «инородного тела» в горле, нарушением глотания. Для этого применялся также клювовидный электрод, который вводился в строму миндалины из 4–5 точек. При режиме «коагуляция» экспозиция воздействия занимала 18–20 секунд (рис. 5).
После всех вмешательств мы рекомендовали больным щадящую диету, ограничение физических и речевых нагрузок. В качестве местной терапии использовали Гексорал аэрозоль для местного применения по 1 дозе 2–3 раза в день в первые три дня после операции, а затем – по показаниям – до 10-го дня. Активным веществом препарата Гексорал аэрозоль является гексэтидин, который хорошо адгезируется на слизистой оболочке и практически не всасывается. Гексэтидин уничтожает бактериальную и грибковую флору, оказывает анестезирующее действие. Для оценки эффективности проводимого послеоперационного лечения мы учитывали выраженность болевого синдрома, температурную реакцию, толщину и распространение фибринозных налетов, время очищения раны, состояние подчелюстных и шейных лимфоузлов. С целью объективизации получаемых результатов мы использовали визуально-аналоговую 10-балльную шкалу, по которой пациенты оценивали свои ощущения, а лечащий врач отмечал данные объективного осмотра в первый, третий, пятый и десятый день после операции. Цифровые данные суммировали и получали средние значения.
Для исследования микробного пейзажа использовали мазки из области вмешательства до операции, а затем на пятый и десятый день послеоперационного периода. Оказалось, что флора до радиочастотного воздействия была представлена следующими микроорганизмами: Staphylococcus epidermidis, Staphylococcus aureus, Streptococcus viridians, что соответствует литературным данным [5], при этом микробная обсемененность характеризовалась как «выраженная». После проведения вмешательства и назначения препарата Гексорал в форме аэрозоля обсемененность после тонзиллэктомии значительно уменьшилась на 5-й день и расценивалась как «умеренная» в 47 случаях из 56, после увулопалаторезекции стала «умеренной» в 40 случаях из 45, после сомнопластики – у 29 пациентов из 33 и после радиодеструкции язычной миндалины – у 28 больных из 34. На 10-й день послеоперационного периода (и, соответственно, использования Гексорала) у большинства пациентов флора была в основном представлена монокультурой (чаще – Staphylococcus epidermidis), обсемененность характеризовалась как «низкая» или «умеренная», а у 15% пациентов флора вообще не высевалась. По нашему мнению, это зависело не только от элиминации воспалительного очага вследствие вмешательства, но и от воздействия препарата Гексорал аэрозоль.
Оценка пациентами своих ощущений и объективные данные, полученные при фарингоскопии, имели похожую динамику. Так, на 5-й день после тонзиллэктомии средняя оценка по визуально-аналоговой шкале составила 6,9 балла, после увулопалаторезекции – 6,4 балла, после сомнопластики – 4,3 балла, после редукции язычной миндалины – 5,2 балла. К 10-му дню послеоперационного периода у всех больных показатели колебались от 2,0 до 3,5 баллов. Для профилактики послеоперационных осложнений у больных, перенесших радиоволновые вмешательства в полости глотки, мы использовали хорошо зарекомендовавший себя и широко используемый в амбулаторной и клинической практике препарат Гексорал в форме аэрозоля и получили достаточно выраженный эффект, который проявлялся в снижении интенсивности болевого синдрома, ускоренном очищении раны и уменьшении обсемененности микрофлорой.
M.V. Gunchikov,
Pirogov National Medical and Surgical Center, Moscow
Contact person: Mikhail Viktorovich Gunchikov, gunchikov@mail.ru
Clinical efficacy of Gexoral (hexetidine) aerosol for the prevention of post-surgery complications was studied after radiofrequency interventions in the pharyngeal cavity in 168 patients. Treatment with hexetidine was associated with decreased intensity of pain syndrome, accelerated wound cleansing and reduced bacterial load.
Key words: radiofrequency interventions in the pharyngeal cavity, hexetidine, Gexoral aerosol
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.