Возможности диагностики и лечения синдрома «сухого глаза» в России
- Аннотация
- Статья
- Ссылки






- легкую (клинические признаки ксероза на фоне рефлекторной слезопродукции);
- средней тяжести (на фоне сниженной слезопродукции);
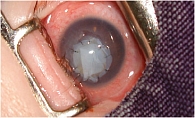
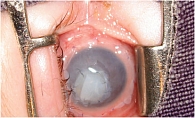
- тяжелую (нитчатый кератит, «сухой» кератоконъюнктивит, рецидивирующая эрозия роговицы);
- особо тяжелую (ксеротическая язва роговицы, глазной рубцующий пемфигоид, роговично-конъюнктивальный ксероз в результате недостаточности витамина А).
Принципы диагностики ССГ
Тщательный сбор анамнестических сведений позволяет выявить артифициальные факторы риска развития ССГ (кераторефракционные оперативные вмешательства, ношение контактных линз, «офисный» и «компьютерный» синдромы, системное и местное применение различных медикаментозных препаратов, влияние средств косметики, кондиционеров, тепловентиляторов и т.п.), а также наличие системных заболеваний. К числу препаратов, нарушающих стабильность слезной пленки, относятся средства, снижающие артериальное давление, адреномиметические вещества, антиаритмические, противопаркинсонические, антигистаминные препараты, антидепрессанты, малые транквилизаторы, нейролептики фенотиазинового ряда, оральные контрацептивы, препараты для лечения язвенной болезни, некоторые глазные капли.
Также важно помнить нозологии, наиболее часто ассоциированные с ССГ. Это заболевания соединительной ткани (коллагенозы), гемопоэтической и ретикулоэндотелиальной систем, кожи и слизистых, приводящие к недостаточности слезы и слизи, некоторые эндокринные расстройства (перименопауза, эндокринная офтальмопатия, сахарный диабет). Согласно статистике, частота развития роговично-конъюнктивального ксероза при хроническом конъюнктивите составляет 79,3%, хроническом блефарите – 76,5%, кератопатии после перенесенного аденовирусного кератоконъюнктивита – 85,3%, вторичных дистрофиях роговицы – 100%, птеригиуме – 77,8%, рефлекторном слезотечении – 65,7%.
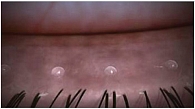
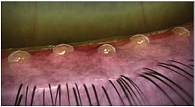
Хроническое диффузное нарушение секреторной функции мейбомиевых желез, согласно определению международной рабочей группы по исследованию данной проблемы (MGD, 2011 г.), характеризуется обструкцией их выводных протоков и/или изменением секреции мейбомиевых желез, сопровождающейся:
- нарушением стабильности слезной пленки;
- поражением глазной поверхности;
- ССГ (является его причиной в 60% случаев).
Последовательность оценки свободного края века, как правило, следующая:
- визуализируются отверстия выводных протоков;
- определяется положение линии Маркса;
- выявляется наличие неоваскуляризации свободного края века;
- определяется толщина свободного края века;
- оценивается выпячивание хряща, степень деформации свободного края века;
- выявляются метапластические изменения.
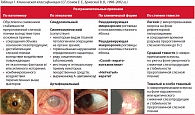
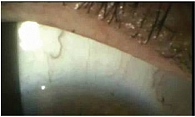
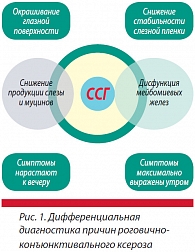
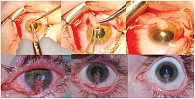
При диагностике необходимо учитывать характер субъективных симптомов роговично-конъюнктивального ксероза. Болевая реакция на инстилляции в конъюнктивальную полость индифферентных глазных капель отмечается в 73% случаев, ощущение сухости в глазу – в 29,5%, инородного тела в конъюнктивальной полости – в 89,1%, жжение и резь в глазу – в 49,9%, плохая переносимость ветра, кондиционированного воздуха – в 38%, светобоязнь – в 36,6% случаев. Дифференциальная диагностика причин роговично-конъюнктивального ксероза проводится согласно схеме, представленной на рис. 1.
Для биомикроскопии поверхности глазного яблока используются 0,1% флюоресцеин натрия, 1% бенгальский розовый, 3% лиссаминовый зеленый. При объективном осмотре у пациента с роговично-конъюнктивальным ксерозом выявляются уменьшение или отсутствие у краев век слезных менисков (80,5%), появление конъюнктивального отделяемого в виде слизистых «нитей» (22,2%), локальный отек бульбарной конъюнктивы с «наползанием» на свободный край века (84,9%), «вялая» гиперемия конъюнктивы (61,2%), наличие включений, загрязняющих слезную пленку (47,8%).
К методам функциональной диагностики ССГ относятся определение стабильности слезной пленки, исследование слезопродукции, осмометрия слезной пленки (в России повсеместно не проводится из-за дороговизны), оценка секреции мейбомиевых желез (пальцевое надавливание или применение специального импортного экспрессора, охватывающего ровно 5 желез), специфических и косвенных признаков ксероза.
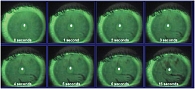
Время разрыва слезной пленки – показатель ее стабильности. Данный тест позволяет оценить функционирование муцинового слоя, недостаточность которого может не диагностироваться с помощью пробы Ширмера (по Schirmer). Для его проведения в конъюнктивальную полость закапывают раствор флюоресцеина, просят пациента несколько раз моргнуть, а затем через синий фильтр в щелевой лампе наблюдают за появлением разрывов в окрашенной слезной пленке. Время между последним мигательным движением и появлением первых таких участков и называется временем разрыва слезной пленки. В норме оно должно составлять не менее 10 секунд. С возрастом отмечается уменьшение данного показателя.
Тест Ширмера применяется для оценки слезопродукции. Выделяют пробы Ширмера I и II. Проба Ширмера I (в разных источниках ее называют также тестом на базальную секрецию, пробой Джонса (по Jones)) должна проводиться в начале обследования, так как для получения наиболее правильных результатов перед ее проведением нельзя осуществлять никаких манипуляций с глазом пациента. Для пробы обычно используют специальные тест-полоски длиной 35 мм и шириной 5 мм. Пациента усаживают в помещении с неярким освещением. Тест-полоску сгибают, отступив от края на 5 мм, и помещают за нижнее веко между средней и наружной третью, не касаясь роговицы.
Относительно дальнейшей тактики проведения пробы единого мнения нет: по одной методике пациент смотрит прямо и чуть вверх, по другой – глаза у него должны быть закрыты. При любом варианте через 5 минут тест-полоску извлекают и сразу же, не допуская высыхания, отмечают границу, до которой она увлажнилась. В норме расстояние между этой границей и согнутым краем составляет 10–30 мм. Данная проба позволяет оценить суммарную слезопродукцию, которая, как известно, состоит из основной и рефлекторной.
Для оценки основной (базальной) секреции перед проведением обследования закапывают анестетик, который практически полностью блокирует рефлекторную секрецию. Затем осушают нижний конъюнктивальный свод. Дальнейшие действия аналогичны описанным выше. Нормальные показатели – более 10 мм. Для оценки рефлекторной слезопродукции применяется проба Ширмера II. Проводится она так же, как и тест на базальную секрецию, но дополнительно проводится раздражение слизистой носовых ходов ватной палочкой. Нормой является результат больше 15 мм. Индекс слезного мениска у здоровых людей 1:2, при легкой форме ССГ (гиперлакримия) – 1:3, а при ССГ тяжелой и средней степени (гиполакримия) – 1:1.
Профилактика и лечение при ксеротических изменениях тканей
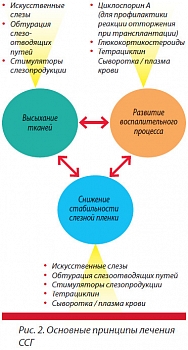
Основные принципы воздействия на патогенетические механизмы развития ССГ представлены на несложной схеме (рис. 2). В России зарегистрированы следующие препараты «искусственной слезы»: офтагель (Santen), видисик (Bausch + Lomb), визмед гель (TRB Chemedica), систейн ультра (Alcon), «Искусственная слеза» («ФИРН М», Россия), оксиал (Bausch + Lomb), хилабак (Thea), офтолик (Promed Exports), хило–комод, хилозар–комод, вид–комод (Ursapharm), «Слеза натуральная» (Alcon), лакрисифи (Sifi; Zambon), гипромелоза-П (Unimed Pharma), дефислез («Синтез», Россия), визмед лайт (TRB Chemedica), визин «Чистая слеза» (Jonson & Jonson).
Основные компоненты данной группы препаратов – полимеры (гидрогели), буферные системы, консерванты (не всегда). В комплексе эти ингредиенты оказывают влияние на осмолярность, тоничность и вязкость «искусственной слезы». Полимерные основы, применяемые для производства препаратов этой группы, – эфиры целлюлозы (метилцеллюлоза, гидроксиэтилцеллюлоза, гидроксипропилметилцеллюлоза, карбоксиметилцеллюлоза), поливиниловый спирт (поливинол), поливинилпирролидон (поливидон), природные полисахариды, карбомер (полиакриловая кислота). Из широко используемых на сегодняшний день консервантов следует отметить борную кислоту.
В проведенном нами масштабном исследовании приняли участие 316 человек, страдающих ССГ, из них 78 (144 глаза) – с патологией легкой степени, 136 (250 глаз) – средней, 60 (112 глаз) – тяжелой и 42 (76 глаз) – особо тяжелой. По итогам исследования составлена таблица препаратов «искусственной слезы», наиболее часто применявшихся больными с различными формами ССГ (табл. 2). При легком течении ССГ для базовой терапии назначались «Искусственная слеза» («Фирн М», Россия), офтолик (Promed Exports), дефислез («Синтез», Россия). Дополняющей терапией служили препараты на мазевой основе. При ССГ средней и тяжелой степени патологии последние применялись для базового лечения. Дополняющая терапия осуществлялась с использованием «Искусственной слезы», офтолика и дефислеза.
Для лечения больных с особо тяжелым течением ССГ применяемые препараты «искусственной слезы» – хилабак (Thea), хило–комод (Ursapharm), оксиал (Bausch + Lomb), визмед (TRB Chemedica), которые отбирались исходя из следующих требований: отсутствие минимального раздражающего эффекта, токсичного консерванта и способность стимулировать регенерацию. С учетом характера сопутствующих изменений дополнительно назначались дексагемодез при фолликулезе конъюнктивы, ВитА-Пос, корнерегель, хилозар–комод при дегенерации эпителия, ВитА-Пос и рестазис при ксерозе конъюнктивы.
Хирургическое лечение
Тяжелые изменения роговицы ксеротического характера, выраженное снижение слезопродукции (результат пробы по Schirmer – менее 5 мм, по Jones – 2 мм и ниже) и потребность в инстилляциях препаратов «искусственной слезы» чаще 6 раз в сутки являются показаниями к окклюзии слезных канальцев. С этой целью применяется постоянная обтурация слезных канальцев по Herrick или операция конъюнктивального покрытия слезной точки (классическая или модифицированная). Также возможно проведение диатермокоагуляции нижней слезной точки.
Ранее в особо тяжелых случаях изменения роговицы ксеротического характера прибегали к пересадке стенонового протока в конъюнктивальную полость. В настоящее время данная операция выполняется довольно редко. К операциям, способствующим ограничению испаряемости слезной жидкости, относятся канторафия (ушивание век с какого-либо угла глазной щели – медиальной или латеральной) и тарзорафия (полное или частичное ушивание краев век). В настоящее время весьма успешно выполняется биологическое покрытие роговицы (конъюнктивальное пломбирование).
Заключение
В основе успешного лечения больных, страдающих ССГ, лежит комплексный подход, сочетающий в той или иной комбинации (табл. 3):
- инстилляции «искусственных слез»;
- обтурацию слезоотводящих путей»;
- метаболическую и противоаллергическую терапию (комбинированным действием обладает кетотифен, проявляя свойства антигистаминного средства и стабилизатора тучных клеток с дополнительной ингибирующей активностью в отношении эозинофилов);
- устранение осложнений ксероза (биологическое покрытие роговицы и т.п.);
- коррекцию синдромальных форм ССГ смежными специалистами.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.