Холестаз (холестатическая гипербилирубинемия) у новорожденных и детей раннего возраста: определение, причины, дифференциальный диагноз, консервативная терапия
- Аннотация
- Статья
- Ссылки
- English






Краткое, но очень емкое определение холестаза было дано всемирно известным англо-ирландским гепатологом Шейлой Шерлок (1918–2001) – непревзойденным исследователем в области заболеваний печени.
Под холестазом понимают уменьшение поступления желчи в двенадцатиперстную кишку вследствие патологического процесса на каком-либо участке – от гепатоцита до фатерова сосочка [1].
С холестазом связаны два термина: холестатическая гипербилирубинемия и холестатическая желтуха. V. Moyer и соавт. в 2004 г. предложили наиболее удачные, на наш взгляд, критерии холестатической гипербилирубинемии [2]. Холестатическая гипербилирубинемия характеризуется подъемом уровня прямого (конъюгированного) билирубина более 17,1 мкмоль/л при уровне общего билирубина ниже 85,5 мкмоль/л или подъемом прямого билирубина более 20% уровня общего, если уровень общего билирубина выше 85,5 мкмоль/л [2].
Не имея представления о метаболизме билирубина, понять причины холестаза невозможно. Метаболизм билирубина включает четыре этапа:
- образование непрямого билирубина в клетках ретикулоэндотелиальной системы из эритроцитов;
- транспорт непрямого билирубина в сосудистом русле с помощью альбумина и доставка непрямого билирубина к гепатоцитам;
- конъюгация непрямого билирубина в гепатоцитах и его трансформация в прямой (конъюгированный) билирубин или печеночный клиренс билирубина;
- поступление (экскреция) прямого (конъюгированного) билирубина в двенадцатиперстную кишку и его элиминация со стулом.
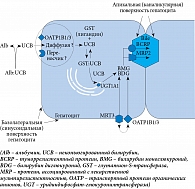
Из четырех этапов наиболее сложным считается третий, так называемый печеночный клиренс билирубина. Печеночный клиренс билирубина достигается за счет захвата и накопления непрямого билирубина гепатоцитами, конъюгации непрямого свободного билирубина до билирубина глюкуронида (конъюгированного прямого связанного билирубина), экскреции конъюгированного билирубина в желчь и частично в синусоидальную кровь, перезахвата конъюгированного билирубина гепатоцитами из синусоидальной крови [3]. Печеночный клиренс билирубина (рис. 1) обеспечивает огромное количество ферментов (более 350). Их точное число не установлено, но каждый из них выполняет очень важную и фактически незаменимую функцию [3].
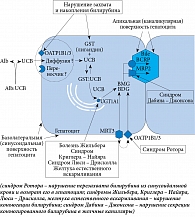
Врожденные нарушения метаболизма билирубина лежат в основе ряда заболеваний, таких как синдром Криглера – Найяра, болезнь Жильбера, синдромы Люси – Дрисколла, Ротора. С транзиторным нарушением конъюгации билирубина связаны желтуха здоровых новорожденных – физиологическая и естественного вскармливания (рис. 2).
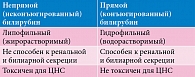
Несмотря на то что непрямой (неконъюгированный) и прямой (конъюгированный) билирубин – фракции одного вещества и входят в состав общего билирубина, между ними имеются кардинальные различия (табл. 1). Оценивая состояние ребенка с желтухой, врач-педиатр должен понимать, что темная моча и гипохоличный (или реже ахоличный) стул свидетельствуют о высоком уровне прямого, водорастворимого, конъюгированного билирубина, который при сохранном билирубиновом обмене не должен превышать 10% уровня общего билирубина.
Критерием затяжной желтухи является ее сохранность после 14-го дня жизни. Современные рекомендации по ведению новорожденных требуют обязательного повторного определения уровня общего билирубина и его фракций с интервалом 10–14 дней во всех случаях затяжной желтухи. Соблюдение этого правила позволит избежать поздней постановки диагноза и обеспечить адекватную терапию.
Частота прямой (конъюгированной) гипербилирубинемии – один случай на 2500 живорожденных. Среди причин прямой гипербилирубинемии выделяют:
- врожденные нарушения секреции прямого (конъюгированного) билирубина в желчные капилляры или перезахвата конъюгированного билирубина гепатоцитами из синусоидальной крови;
- развитие холестаза.
С нарушением секреции и перезахвата прямого билирубина связаны два заболевания – синдром Дабина – Джонсона (Dubin – Johnson) и синдром Ротора (Rotor). Развитие холестаза (холестатической желтухи) играет более существенную роль.
Прямая (нехолестатическая) гипербилирубинемия, обусловленная врожденным нарушением секреции и перезахвата билирубина
Синдром Дабина – Джонсона впервые описан в 1954 г. у взрослых I.N. Dubin и F.B. Johnson [4], а также H. Sprinz и R.S. Nelson [5]. Характерными признаками заболевания являются постоянная незначительная желтуха, обусловленная гипербилирубинемией с выраженным преобладанием прямого билирубина, «черная» печень при эндоскопическом исследовании и отсутствие иных симптомов, указывающих на гепатобилиарное заболевание. Впоследствии было установлено, что синдром Дабина – Джонсона наследуется по аутосомно-рецессивному типу и является результатом гомозиготных или гетерозиготных мутаций гена, кодирующего синтез ABCC2/MRP2-транспортного протеина. У пациентов с синдромом Дабина – Джонсона или полностью отсутствует, или выраженно снижен уровень ABCC2/MRP2-транспортного протеина, обеспечивающего секрецию конъюгированного билирубина в желчные капилляры и синусоидальную кровь [6, 7].
Синдром Дабина – Джонсона в основном выявляется в юношеском возрасте, у детей с конъюгированной гипербилирубинемией и отсутствием других нарушений функций печени. Изредка может отмечаться манифестация синдрома в неонатальном периоде. У новорожденных течение синдрома Дабина – Джонсона может осложниться развитием холестаза и гепатомегалией. В этом случае уровень билирубина составляет ≥ 340 мкмоль/л. Высокий уровень билирубина у больных с синдромом Дабина – Джонсона в неонатальном периоде может быть связан с двумя факторами – физиологической незрелостью метаболизма билирубина и дефектом MRP2-транспортного протеина. По мере созревания функций печени симптомы желтухи исчезают и в более старшем возрасте проявляются только интермиттирующей гипербилирубинемией.
Конъюгированная гипербилирубинемия никогда не бывает выраженной вследствие ренальной экскреции глюкуронидов билирубина (прямого билирубина). Как уже отмечалось, прямой билирубин относится к водорастворимым веществам и легко выводится с мочой. Синдром Дабина – Джонсона протекает без каких-либо выраженных клинических симптомов, у ряда пациентов возможны абдоминальные боли. Отсутствует риск развития фиброза и цирроза.
Синдром Дабина – Джонсона относится к заболеваниям с благоприятным прогнозом и не требует лечения. Тем не менее постановка диагноза необходима, чтобы исключить другие варианты гепатобилиарной дисфункции, приводящей к повреждению печени. В дополнение к биохимическому анализу крови (конъюгированная гипербилирубинемия в сочетании с нормальным уровнем других показателей) рекомендуется исследование мочи для определения копропорфирина. Уровень общего копропорфирина в моче остается в пределах нормы, но изменяется соотношение его фракций: у 80% больных с синдромом Дабина – Джонсона определяется копропорфирин I, у 70% здоровых пациентов – копропорфирин III. Копропорфирин I относится к метаболическим продуктам синтеза гема и является эндогенным субстратом гена MRP2. Сканирование гепатобилиарной системы с помощью иминодиацетоуксусной кислоты иногда может выявить слегка отсроченную визуализацию печени и задержку опорожнения желчного пузыря. Биопсия печени (в проведении нет необходимости) позволяет обнаружить накопление в лизосомах темных меланин-подобных депозитов. Генотипирование ABCC2-гена возможно, но не входит в рутинный план диагностики синдрома Дабина – Джонсона.
В неонатальном периоде предположить у ребенка синдром можно при наличии конъюгированной гипербилирубинемии от умеренной до выраженной. Как и у взрослых, диагностика синдрома Дабина – Джонсона в неонатальном периоде предполагает определение копропорфирина I в моче и проведение компьютерной томографии, выявляющей более плотную, чем в норме, структуру печени. В дополнительных инвазивных методах исследования нет необходимости. В том случае, если в неонатальном периоде синдром Дабина – Джонсона сопровождается развитием холестаза, рекомендуется назначение комбинированной терапии, в том числе Урсофалька [8].
Синдром Ротора, впервые описанный в 1948 г. как семейная негемолитическая гипербилирубинемия, изначально считался одним из вариантов синдрома Дабина – Джонсона [9]. Дальнейшие исследования показали, что при синдроме Ротора отсутствуют нарушения экскреции конъюгированного билирубина в желчь, характерные для синдрома Дабина – Джонсона, но страдают процессы перезахвата и накопления билирубина в печени. Синдром Ротора относится к генетически детерминированным заболеваниям с аутосомно-рецессивным типом наследования. Эксперименты на животных и обследование пациентов с синдромом Ротора подтвердили наличие гомозиготных мутаций SLCO1B1/OATP1B1 и SLCO1B3/OATP1B3, приводящих к дефициту OATP1B1 и OATP1B3 транспортных протеинов [10].
Дебют болезни возможен как в неонатальном периоде, так и у детей более старшего возраста. Клинически синдром Ротора не отличается от синдрома Дабина – Джонсона: у пациентов отсутствуют жалобы, в биохимическом анализе выявляется смешанная (конъюгированная и неконъюгированная) гипербилирубинемия, уровень билирубина обычно составляет 34–105 мкмоль/л, иногда выше.
Синдром Ротора имеет благоприятное течение и не требует лечения. Постановка диагноза необходима для исключения других заболеваний печени. В отличие от синдрома Дабина – Джонсона при синдроме Ротора в моче в 2–5 раз повышен уровень копропорфирина, на долю копропорфирина I приходится 65% [11]. При сканировании печени с иминодиацетоуксусной кислотой может быть выявлено снижение захвата радиоизотопа, а также его преобладающая экскреция с мочой. Биопсия печени не показывает морфологических изменений, отсутствует отложение пигмента [12].
Прямая (холестатическая) гипербилирубинемия
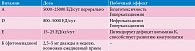
Новорожденный с холестазом сначала может внешне не отличаться от здорового ребенка, что дезориентирует врача и задерживает назначение обследования. В нашей практике имели место случаи, когда клиническое обследование было обусловлено не затяжной желтухой, а развитием геморрагического синдрома (кровотечение из пупочной ранки, интракраниальное кровоизлияние). Обследование новорожденного с затяжной желтухой должно проводиться с помощью доступных и информативных методов (табл. 2).
Две трети случаев холестатической желтухи обусловлены билиарной атрезией или идиопатическим неонатальным гепатитом [2]. Большинство исследований холестатической желтухи у детей раннего возраста ассоциируется с экстрапеченочной билиарной атрезией, поскольку только раннее хирургическое вмешательство (до 45–60-го дня жизни) позволяет избежать раннего развития хронической печеночной недостаточности и летального исхода [2, 13].
Билиарная атрезия представляет огромную социальную проблему, затрагивающую самого ребенка, его семью и общество вследствие больших материальных затрат, направленных на лечение и реабилитацию после трансплантации печени. Билиарная атрезия относится к редким заболеваниям, характеризующимся билиарной обструкцией неизвестной этиологии и проявляющимся в неонатальном периоде. Чаще встречается у девочек, характеризуется прогрессирующей склерозирующей холангиопатией, которая приводит к полной обструкции экстрапеченочного билиарного тракта и раннему летальному исходу от билиарного цирроза. Билиарная атрезия имеет две формы – синдромальную и изолированную [14].
Для синдромальной формы билиарной атрезии характерно сочетание с различными врожденными аномалиями развития: полиспленией, аспленией, транспозицией внутренних органов (situs inversus или situs inversus viscerum), предуоденальной портальной веной, отсутствием ретропеченочной нижней полой вены, интестинальной мальротацией (незавершенным поворотом кишечника, возникающим на ранней стадии эмбрионального развития). При несиндромальной (изолированной) форме билиарной атрезии другие аномалии развития отсутствуют.
Этиология билиарной атрезии остается неясной. Скорее всего в ее развитии участвуют многие факторы, включая внутриутробную инфекцию (в первую очередь цитомегаловирусную), респираторно-синцитиальные вирусы, вирус Эпштейна – Барр, вирус папилломы человека, генетические составляющие.
Для билиарной атрезии после рождения характерна клиническая триада признаков:
- желтуха, вызванная прямой (конъюгированной) гипербилирубинемией;
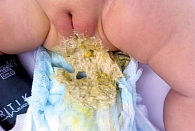
- ахоличный, слабоокрашенный (гипохоличный) или фрагментированно окрашенный стул (рис. 3) и темная моча (в первую неделю жизни стул еще может быть окрашен, пока клиническая картина билиарной атрезии полностью не проявилась);
- гепатомегалия.
Как правило, в первые недели жизни состояние ребенка и физическое развитие не страдают [15]. Затем отмечается недостаточная прибавка массы тела, нарастает гипербилирубинемия. Позже присоединяются спленомегалия как результат портальной гипертензии, асцит и геморрагический синдром (кровотечения могут быть интракраниальные, гастроинтестинальные или из пупочной ранки), вызванные нарушением абсорбции витамина К.
Неонатальный гепатит
До 1964 г. полного представления о неонатальном гепатите и его этиологии не существовало. Сначала предполагалось, что ведущим этиологическим фактором неонатального гепатита является вирус, гомологичный вирусу сывороточного гепатита и передаваемый от матери плоду трансплацентарным путем. Причиной неонатального гепатита чаще становится внутриутробное инфицирование с вертикальной передачей возбудителя от матери плоду. В частности, вертикальный путь трансмиссии имеет значение и при мало изученном в нашей стране гепатите Е [16]. Доказательством трансплацентарного пути передачи является наличие явных признаков заболевания у матери в третьем триместре беременности.
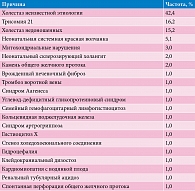
Анализ причин прямой гипербилирубинемии, выполненный L.E. Gottesman и соавт. [17], выявил меняющуюся роль инфекций в развитии неонатального гепатита (табл. 3). В исследовании были использованы данные как развитых, так и развивающихся стран, а также стран с низким уровнем дохода.
Гепатит в неонатальном периоде может быть результатом терапии различных заболеваний, например при назначении октреотида, аналога соматостатина, пациентам с врожденным гиперинсулинизмом [18], или одним из проявлений аутовоспалительных заболеваний, в частности синдрома гипериммуноглобулинемии D [19].
Об инфекционной этиологии неонатального гепатита свидетельствуют:
- симптомы инфекционного заболевания у матери в последнем триместре беременности;
- манифестация гепатита у новорожденного в первую неделю жизни;
- лихорадка;
- тахикардия;
- прогрессирующее ухудшение состояния, в редких случаях развитие печеночной недостаточности и комы;
- повышенный уровень С-реактивного белка.
Специфических лабораторных тестов, которые с полной уверенностью могли бы подтвердить диагноз неонатального гепатита, не существует. Синдром гепатоцитолиза присутствует при ряде врожденных заболеваний гепатобилиарной системы и нарушениях метаболизма. Однако при синдроме гепатоцитолиза исключать гепатит необходимо в первую очередь. При этом обязательным является обследование новорожденного на внутриутробную инфекцию [20, 21]. При биопсии печени неонатальный гепатит подтверждается наличием гигантоклеточных гепатоцитов.
Гигантоклеточный гепатит в неонатальном периоде может отмечаться при болезнях накопления, например при втором типе болезни Гоше [22], неонатальной красной волчанке [23, 24]. Термины «неонатальный гигантоклеточный гепатит» и «идиопатический неонатальный гепатит» синонимичны и используются как клинический диагноз у детей с холестазом неизвестной этиологии [25].
Как правило, тяжелое течение неонатального гепатита связано с генерализованной внутриутробной инфекцией, в частности вирусом простого герпеса 1-го типа [26]. Согласно данным C. Pedrosa и соавт., неонатальный гепатит может развиться на фоне инфицирования энтеровирусами [27]. Энтеровирусная инфекция в конце беременности встречается часто и в подавляющем большинстве случаев не является причиной тяжелого состояния матери и плода. Существуют два пути передачи инфекции – вертикальный (трансплацентарный) или непосредственный контакт с секретом родовых путей и верхних отделов респираторного тракта [28–31]. Неонатальное инфицирование энтеровирусами может реализоваться в виде бессимптомного течения болезни или стать причиной тяжелого состояния новорожденного с развитием системных проявлений (менингоэнцефалита, пневмонии, миокардита и гепатита вплоть до фульминантного). С первых минут и дней жизни могут отмечаться брадикардия, тахипноэ, лихорадка, снижение аппетита, геморрагический синдром и гепатомегалия до 6–7 см ниже реберной дуги. Лабораторные исследования выявляют признаки гепатоцитолиза (уровень аланинаминотрансферазы (АЛТ) может достигать 1000 ЕД/л и более), гиперферритинемию, резкое снижение фибриногена, удлинение активированного частичного тромбопластинового времени. У матери новорожденного обычно имеют место признаки острой респираторной вирусной инфекции с гипертермией.
Гепатит B, открытый в 1963 г. в Австралии B.S. Blumberg и соавт., также имеет вертикальный путь передачи от беременной в период гестации или во время родов. Уровень трансмиссии достигает 70%, если мать позитивна по HВs-антигенемии и Ве-антигенемии. Большинство инфицированных новорожденных, рожденных от матерей HBs(+) и Be(+), в будущем становятся бессимптомными носителями [32]. Напротив, дети, рожденные от матерей, являющихся Be-антиген-негативными, имеют высокий риск развития фульминантного гепатита в течение первых 12 недель жизни из-за трансмиссии пре-cor-мутанта вируса гепатита В. Формирование носительства и развитие фульминантного гепатита позволяет предупредить вакцинация всех детей, рожденных от матерей – носителей вируса гепатита В независимо от их антигенного статуса [33]. Благодаря разработанной системе вакцинопрофилактики гепатита B удалось снизить его частоту у детей младше 15 лет с 1,2/100 000 в 1990 г. до 0,02/100 000 в 2007 г. [34].
Сравнительная оценка частоты инфицирования новорожденных вирусом гепатита B и C показывает, что в неонатальном периоде практически не выявляется геном вируса гепатита C (HCV RNA+), тогда как HBs-антиген у невакцинированных новорожденных обнаруживается в 5,6% случаев [35]. Установлено, что если HCV RNA+ не превышает в плазме 1 × 105 копий/мл, трансмиссия HCV от матери ребенку крайне редка [36]. Риск трансмиссии HCV повышается, если у матери с гепатитом C наблюдается синдром гепатоцитолиза в течение года до беременности и во время родов, а также имеются признаки репликации вируса в мононуклеарах периферической крови.
Если трансмиссия HCV от матери ребенку привела к развитию гепатита C (случается крайне редко), течение болезни, которая в 80% случаев принимает хронический характер, имеет выраженные отличия от клинической картины у взрослых.
Особенности течения гепатита C у новорожденных и детей раннего возраста, инфицированных вертикальным путем от матери:
- имеются минимальные или умеренно выраженные клинические признаки гепатита;
- не характерна яркая манифестация гепатита с развитием печеночной недостаточности абсолютно;
- широкий диапазон уровня АЛТ в течение первого года жизни, вплоть до нормального и близкого к нормальному;
- не доказана связь между эволюцией HCV (образованием новых квазитипов) и клиническим течением гепатита C;
- не доказано, что гепатит C, приобретенный в результате трансмиссии от матери к ребенку, приводит к развитию цирроза и гепатоцеллюлярной карциномы, в то время как развитие гепатита C у взрослых в 10–20% случаев завершается развитием цирроза и гепатоцеллюлярной карциномы.
Помимо билиарной атрезии и идиопатического неонатального гепатита существуют и другие причины, способные вызывать холестатическую желтуху у детей раннего возраста (табл. 4–6) [17]. Эти причины можно разделить на две категории: обусловленные обструкцией билиарного тракта и связанные непосредственно с повреждением гепатоцита и нарушением его функций. К первой категории относятся камни, желчные пробки, склеротические изменения билиарного тракта, ко второй – инфекции, метаболические нарушения, эндокринопатии, генетически детерминированные заболевания, сосудистые аномалии, токсины, незрелость гепатобилиарного тракта у недоношенных и маловесных новорожденных, неопластические изменения.
Консервативная терапия холестаза
Терапия холестаза у новорожденных и детей раннего возраста направлена на предупреждение прогрессирования заболевания печени [37]. При холестазе калорийность питания должна быть увеличена по сравнению с возрастной нормой до 125%, назначаются жирорастворимые витамины (A, D, E, K) и желчегонные средства.
Обеспечить адекватное питание новорожденному и ребенку раннего возраста с холестазом – непростая задача. Что выбрать в качестве основного питания? Как обеспечить положенный по возрасту объем? Как добиться усвоения назначенного объема питания?
Данные современных исследований показывают, что оптимальным считается выбор адаптированных смесей, содержащих среднецепочечные триглицериды. Усвоение жиров – наиболее уязвимое звено дигестии вследствие дефицита желчи [13].
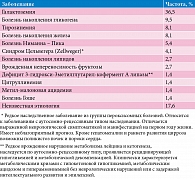
Назначать жирорастворимые витамины следует в соответствии с суточными дозами, принятыми у детей с холестазом (табл. 7) [37].
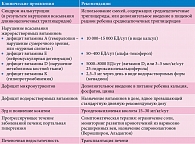
К сожалению, терапии, способной остановить течение хронического холестаза, препятствовать его прогрессированию и предупредить дальнейшие гепатоцеллюлярные повреждения и цирроз, не существует. Консервативную терапию холестаза относят к эмпирической, учитывающей изменения в состоянии больного на фоне постоянного мониторинга и включающей коррекцию нарушений (табл. 8) [13].
В структуре медикаментозной терапии холестаза одно из ведущих мест занимают желчегонные средства. Их выбор у детей, особенно раннего возраста, ограничен, что связано с развитием возможных осложнений и формой выпуска, не допускающей использования медикамента в данной возрастной группе. Широкое распространение получила урсодезоксихолевая кислота (Урсофальк) в отсутствие противопоказаний.
Противопоказания к терапии урсодезоксихолевой кислотой:
- рентгенположительные (с высоким содержанием кальция) желчные камни;
- нефункционирующий желчный пузырь;
- острые воспалительные заболевания желчного пузыря, желчных протоков и кишечника;
- цирроз печени в стадии декомпенсации;
- выраженные нарушения функции почек, печени, поджелудочной железы;
- повышенная чувствительность к компонентам препарата.
При необходимости назначения желчегонных средств новорожденным и детям раннего возраста заменой Урсофальку могут быть препараты растительного происхождения Фламин и Хофитол.
Основу Фламина составляет экстракт цветков бессмертника песчаного (цмина песчаного, или сухоцвета), произрастающего повсеместно на территории Российской Федерации (рис. 4).
В монографии «Лекарственные растения Центрального Черноземья» [38] приводится следующее описание растения: «Цмин песчаный – популярное желчегонное средство. Препараты цмина – отвар, жидкий экстракт, сухой концентрат Фламин применяются при острых и хронических заболеваниях печени, желчного пузыря и желчных путей. Под влиянием препаратов бессмертника повышается секреция желчи с понижением уровня билирубина, желчных кислот и увеличением содержания холатов, повышается тонус желчного пузыря и расслабляется сфинктер Одди».
Цмин песчаный (соломенный цвет, златоцвет песчаный, иммортель) относится к многолетним растениям семейства астровых. Соцветия цмина песчаного содержат гликозиды салипурпурозид, кемпферол и изосалипурпурозид, флавоноиды, сахара (1,2%), витамины C и К, кальций, Fe. Кроме того, в соцветиях обнаружены фталиды, высокомолекулярные спирты, смолы, стероидные соединения, красящие вещества, инозит, дубильные вещества, жирные кислоты, минеральные соли и микроэлементы (Mn, Cu, Zn, Cr, Al, Se, Ni, Sr, Pb, B), эфирное масло, в состав которого входят крезол, свободные кислоты, в том числе капроновая кислота. Бессмертник способен концентрировать селен.
Установлено, что цмин песчаный повышает секрецию желчи, стимулирует синтез желчных кислот из холестерина, повышает содержание холатов и билирубина в желчи, увеличивает холатохолестериновый коэффициент, что снижает литогенность желчи, мягко повышает тонус желчного пузыря. Экстракт бессмертника оказывает спазмолитическое действие на гладкие мышцы кишечника, желчных путей, желчного пузыря и кровеносных сосудов, обладает умеренным противовоспалительным эффектом, антибактериальной активностью (за счет смоляных кислот), усиливает секрецию желудочного и панкреатического сока, имеет нерезко выраженный диуретический эффект. Цмин песчаный подавляет рост стафилококков и стрептококков, рвоту и тошноту, снимает чувство тяжести в эпигастральной области, уменьшает боль в области желчного пузыря.
Компонент эфирного масла цмина песчаного крезол – антисептик широкого действия. Особое значение в действии Фламина придается политерпенам – фракциям натуральных эфирных масел. Политерпены характеризуются антибактериальной активностью в отношении стафилококков, патогенной кишечной палочки, грибов рода Candida, кишечных вирусов и гельминтов. В народной медицине цмин песчаный использовался для изгнания ленточных глистов.
Противовоспалительный эффект эфирных масел Фламина (политерпенов) уменьшает действие основных патогенетических факторов бактериальных инфекций, способствующих развитию воспаления гепатобилиарной системы. Активные ингредиенты Фламина помимо увеличения количества отделяемой желчи изменяют ее биохимический состав: увеличение холестерин-холатного коэффициента и уменьшение концентрации билирубина в желчи предупреждают образование конкрементов в билиарном тракте, снижают литогенность желчи. Одновременно Фламин стимулирует экзокринную функцию поджелудочной железы и кислотообразующую функцию желудка, оказывает мягкое прокинетическое действие на кишечник. Желчегонное и антибактериальное действие Фламина, стимуляция экзокринной функции поджелудочной железы нормализуют процессы пищеварения и восстанавливают микробиоценоз кишечника, что способствует более эффективной терапии заболеваний гепатобилиарного тракта у детей.
Назначать Фламин можно с первых дней жизни, учитывая гранулированную форму выпуска, легкость дозировки и высокую степень комплаентности (препарат имеет приятный вкус).
Противопоказания для назначения Фламина:
- гиперчувствительность к компонентам препарата;
- холелитиаз;
- обтурационная желтуха.
Хофитол, основу которого составляет экстракт листьев артишока полевого в концентрации 200 мг/мл, обладает желчегонным и холеретическим действием. Растворы Хофитола для перорального и парентерального применения могут назначаться с первых дней жизни ребенка. Новорожденным назначают по 5–10 капель три раза в сутки.
Артишок полевой, являющийся сырьем для производства Хофитола, относится к семейству астровых и в народной медицине используется в течение многих веков. В Древней Греции сок артишока втирали в кожу головы при облысении. В России в XVIII в. врачи рекомендовали артишок при подагре и желтухе, как овощная и лекарственная культура был известен в Древнем Египте, Древней Греции и Риме. Одно из первых описаний артишока принадлежит ученику Аристотеля Теофасту (371 г. до н.э.), более подробное – древнеримскому натуралисту Диоскориду. Популярность артишока полевого (рис. 5) обусловлена его изысканным вкусом и полезными свойствами. В настоящее время широко культивируется в странах с теплым климатом. Основными поставщиками артишока на мировой рынок являются Франция, Испания и США (штат Калифорния).
Традиционно большие дозы экстракта листьев артишока используются при диспепсических расстройствах [39]. Артишок – витаминсодержащее растение, антиоксидант, содержит большое количество пищевых волокон, обладает желчегонным и холеретическим эффектами.
В состав артишока входят каротин, инулин, органические кислоты (кофеиновая, хинная, хлоргеновая, гликолевая, глицериновая), гликозид цинарин. Действующим веществом препаратов на основе артишока полевого является фенольное соединение цинарин в сочетании с фенолокислотами (кофеиновой, хлорогеновой, неохлорогеновой, криптохлорогеновой). В комбинации с другими лекарственными средствами препараты на основе артишока полевого могут применяться для лечения хронической интоксикации солями тяжелых металлов, алкалоидами, нитросоединениями, гепатотоксическими веществами, анорексии, ожирения, атеросклероза, уратурии, мочекаменной болезни.
В настоящее время интерес к артишоку полевому возрастает. Результаты исследований в области эпидемиологии и фармакологии демонстрируют положительное влияние экстракта листьев артишока на здоровье человека (антибактериальное, антиоксидантное, антиканцерогенное, гепатопротективное действие, инактивация вируса прибретенного иммунодефицита человека и усиление диуреза). Нутритивные особенности артишока связаны прежде всего с высокой концентрацией полифенолов и инулина, а также макро- и микронутриентов в 1 кг сухого веса [40].
В 1997 г. R. Gebhardt и M. Fausel [41] впервые описали антиоксидантный и гепатопротективный эффекты экстракта листьев артишока в отношении культуры гепатоцитов крыс. В 1998 г. R. Gebhardt [39] привел доказательства, что экстракт листьев артишока в первичной культуре гепатоцитов крыс редуцирует биосинтез печеночного холестерола.
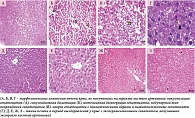
В экспериментальных работах введение экстракта листьев артишока крысам с токсическим гепатитом, вызванным тетрахлорметаном, предупреждало развитие выраженного синдрома гепатоцитолиза (уровни АЛТ и аспартатаминотрансферазы (АСТ) были ниже на 52 и 40% соответственно). Морфологические исследования подтвердили положительное влияние экстракта листьев артишока на течение экспериментального гепатита (рис. 6) [42].
Гепатопротективный эффект экстракта листьев артишока подтвержден в исследовании токсического действия противоопухолевого антибиотика доксорубицина на печень крыс [43]. Применение экстракта вместе с доксорубицином способствовало менее выраженному повышению АЛТ и АСТ по сравнению с контрольной группой экспериментальных животных, получавших только доксорубицин (на 34,6 и 29,8% соответственно; р < 0,0001), и менее выраженному синдрому холестаза – уровень общего билирубина был ниже на 50,6% (р < 0,0001). Изучение маркеров окислительного стресса (малонового диальдегида, оксида азота, глутатиона, каталазы, супероксиддисмутазы, глутатионпероксидазы) подтвердило, что экстракт листьев артишока способствует повышению уровней глутатиона, печеночной каталазы и глутатионпероксидазы, снижает показатели малонового диальдегида и оксида азота.
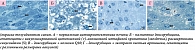
В иммуногистохимических исследованиях у экспериментальных животных, получавших доксорубицин вместе с экстрактом артишока, снижался уровень экспрессии антител к альфа-актину гладкой мускулатуры (рис. 7 и 8) [43].
Показания к применению Хофитола:
- функциональные нарушения желудочно-кишечного тракта (тошнота, рвота, метеоризм, изжога, тяжесть в эпигастральной области);
- хронический некалькулезный холецистит;
- хронический гепатит;
- дисфункция гепатобилиарного тракта (сидром холестаза без признаков острого гепатита, холангита);
- цирроз печени;
- хроническая почечная недостаточность;
- хронический нефрит.
Побочные эффекты Хофитола:
- синдром диареи при длительном приеме препарата в высоких дозах;
- аллергические реакции.
Противопоказания к применению Хофитола:
- желчнокаменная болезнь;
- полная обструкция билиарного тракта;
- острые заболевания печени, почек, желче- и мочевыводящих путей;
- возраст до шести лет (для таблеток);
- повышенная чувствительность к компонентам препарата.
Заключение
Холестатическая желтуха, или холестатическая гипербилирубинемия, требует своевременного обследования новорожденных и детей раннего возраста для уточнения причины холестаза. План обследования должен включать определение уровня общего и прямого (конъюгированного) билирубина у всех детей с затяжной желтухой (сохраняющейся после 14-го дня жизни). При подтверждении синдрома холестаза и отсутствии показаний для оперативного лечения целесообразно проведение консервативной терапии, включающей коррекцию питания, дефицита жирорастворимых витаминов, применение желчегонных средств.
A.N. Goryaynova, PhD, M.A. Antsupova, L.N. Karasyova, Yu.G. Getmanchenko, M.A. Churnosova, Ye.V. Rossaus, A.Ye. Yudina, I.I. Molodkina
Russian Medical Academy of Continuing Professional Education
Z.A. Bashlyaeva Children’s City Clinical Hospital, Moscow
Contact person: Aleksandra N. Goryaynova, alex.goriaynowa@yandex.ru
Cholestasis (cholestatic hyperbilirubinemia) in infants and young children refers to pathological state, the cause of which should be identified in the shortest possible time. The main causes of cholestasis development are hepatitis and biliary atresia. They should be eliminated first. When examining children with cholestasis, the most informative and accessible methods should be used. Cholestatis conservative therapy in this category of patients includes correction of nutrition, deficiency of fat-soluble vitamins and the use of choleretic drugs.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.