Хроническая сердечная недостаточность и хроническая болезнь почек: причина или следствие? Всероссийская научно-практическая конференция «Кардиология на марше – 2021» Сателлитный симпозиум компании «АстраЗенека»
- Аннотация
- Статья
- Ссылки
Новости Европейского кардиологического конгресса: рекомендации по диагностике и лечению сердечной недостаточности
Профессор, д.м.н., заведующая кафедрой кардиологии Института медицинского образования, начальник службы анализа и перспективного планирования Управления по реализации федеральных проектов ФГБУ «Национальный медицинский исследовательский центр им. В.А. Алмазова» Минздрава России (Санкт-Петербург) Светлана Вадимовна ВИЛЛЕВАЛЬДЕ рассмотрела новые европейские рекомендации по диагностике и лечению сердечной недостаточности. Она отметила, что представление рекомендаций по сердечной недостаточности было одним из самых значимых событий на конгрессе Европейского общества кардиологов (European Society of Cardiology, ESC) 27–30 августа 2021 г.1
Новая версия рекомендаций сфокусирована на диагностике и лечении, поскольку подходы к профилактике сердечной недостаточности, основанные на управлении сердечно-сосудистым риском и лечении сердечно-сосудистых заболеваний и состояний, освещены в других документах. Кроме того, современные рекомендации имеют практическую направленность. В них сделан акцент на вмешательствах, позволяющих достигать основных целей в лечении пациентов с сердечной недостаточностью: снижение смертности и частоты госпитализаций по поводу сердечной недостаточности, улучшение функционального и клинического статуса, повышение качества жизни пациентов. По сравнению с версией 2016 г. в обновленных рекомендациях представлены семь новых концепций, 41 новая рекомендация, а также изменены формулировки и уровни доказательности 15 рекомендаций.
Согласно определению, сердечная недостаточность – это не отдельный диагноз, а клинический синдром, состоящий из основных симптомов (например, одышки, отека лодыжек, усталости), которые могут сопровождаться рядом признаков (например, повышенным уровнем давления в яремных венах, хрипами в легких, периферическими отеками). Это обусловлено структурными и/или функциональными изменениями сердца, которые приводят к повышенному внутрисердечному давлению и/или неадекватному сердечному выбросу в покое и/или во время нагрузки.
В рекомендациях ESC 2021 г. четко определены отдельные фенотипы сердечной недостаточности в зависимости от фракции выброса. Обновлены алгоритмы диагностики сердечной недостаточности, они основаны на выявлении факторов риска, клинических симптомов или признаков, патологических изменений на электрокардиограмме.
В новых рекомендациях термин «сердечная недостаточность с промежуточной фракцией выброса» претерпел изменения. Теперь он звучит так: «сердечная недостаточность со слегка сниженной фракцией выброса». Изменены критерии диагностики данного фенотипа сердечной недостаточности. Повышенный уровень натрийуретических пептидов (BNP или NT-proBNP), признаки структурного заболевания сердца делают диагноз более вероятным, но не являются обязательными, если точность измерения фракции выброса левого желудочка (ФВЛЖ) не вызывает сомнений. Для постановки диагноза «сердечная недостаточность со слегка сниженной фракцией выброса» теперь достаточно наличия симптомов, признаков и верификации ФВЛЖ в диапазоне 41–49%. Добавлена таблица с рекомендациями по лечению сердечной недостаточности со слегка сниженной ФВЛЖ. Основанием для подобных изменений послужили результаты ретроспективных анализов ряда рандомизированных клинических исследований с участием пациентов как с низкой, так и сохраненной фракцией выброса. Показана возможность улучшения прогноза для пациентов с ФВЛЖ в диапазоне 41–49% при использовании терапии с доказанной эффективностью у пациентов с сердечной недостаточностью со сниженной фракцией выброса (СНнФВ). У пациентов с сердечной недостаточностью со слегка сниженной ФВЛЖ в целях снижения частоты госпитализаций с СН и смерти можно рассмотреть применение ингибиторов ангиотензинпревращающего фермента (АПФ), блокаторов рецепторов к ангиотензину II (БРА), бета-адреноблокаторов, антагонистов минералокортикоидных рецепторов (АМКР), препарата сакубитрил/валсартан (класс рекомендаций – IIb, уровень доказательности – С).
Ключевые изменения связаны с лечением СНнФВ: разработан упрощенный алгоритм лечения, добавлен алгоритм лечения на основании фенотипов для индивидуального ведения больных. Ингибиторы натрий-глюкозного транспортера 2-го типа (НГЛТ2) дапаглифлозин и эмпаглифлозин теперь относятся к терапии с классом рекомендаций I, уровнем доказательности А. Четыре ключевых лекарственных подхода – ингибиторы АПФ или ангиотензиновых рецепторов и неприлизина ингибиторы (АРНИ), бета-адреноблокаторы, АМКР, ингибиторы НГЛТ2 должны быть инициированы как можно скорее.
Несмотря на наличие терапии, доказанно улучшающей прогноз пациентов с СНнФВ, ее назначение в реальной клинической практике недостаточно. Это может быть связано с терапевтической инертностью, недостаточной информированностью врачей в отношении доз препаратов, влияющих на выживаемость при сердечной недостаточности, опасениями в отношении риска развития нежелательных явлений, отсутствием надежного биомаркера для корректировки дозы.
К настоящему моменту накоплены данные о преимуществах комплексной болезнь-модифицирующей терапии перед традиционными методами лечения больных с СНнФВ. Метаанализ исследований показывает, что при использовании четырех основных классов лекарственных препаратов – АРНИ, ингибиторов НГЛТ2, бета-адреноблокаторов, АМКР у пациентов с СНнФВ существенно снижается риск развития основных конечных точек (сердечно-сосудистой смерти или госпитализации с сердечной недостаточностью) по сравнению со стандартной терапией ингибиторами АПФ/БРА в сочетании с бета-адреноблокаторами. Важно, что замена ингибиторов АПФ на АРНИ, начало терапии АМКР и ингибиторами НГЛТ2 позволяют продлить жизнь пациентов с СНнФВ на 6,3 года при условии начала такой терапии в возрасте 55 лет2.
Согласно рекомендациям ESC 2016 г., ступенчатая терапия хронической сердечной недостаточности требовала титрования препаратов до достижения целевых доз, и нередко процесс затягивался на полгода. Исходя из современных представлений, базирующихся на результатах клинических исследований, отсрочка на шесть месяцев недопустима, поскольку каждый основной препарат влияет на снижение показателей заболеваемости и смертности уже в течение 30 дней после начала лечения3.
Следует отметить, что дапаглифлозин в отличие от других базисных препаратов для лечения СНнФВ не требует титрования.
В какой последовательности назначать препараты для лечения СНнФВ?
Сегодня активно обсуждается алгоритм, согласно которому лечение начинают с бета-адреноблокаторов + ингибиторов НГЛТ2, затем добавляют АРНИ, далее АМКР. Все три этапа занимают четыре недели.
В основе данного алгоритма лежат следующие принципы:
- степень лечебного эффекта каждого класса препаратов не зависит от эффекта других;
- низкие начальные дозы основных лекарственных средств уже эффективны, а для ингибиторов НГЛТ2 начальная доза идентична целевой;
- добавление препарата с новым механизмом действия дает более значимое преимущество, чем титрование уже назначенных классов препаратов;
- правильная последовательность назначения классов препаратов может улучшить безопасность и переносимость терапии;
- алгоритм предусматривает назначение терапии всеми четырьмя классами препаратов в течение четырех недель3.
Дальнейшее ведение пациента с СНнФВ зависит от ФВЛЖ, морфологии и длительности комплекса QRS. Для отбора пациентов для сердечной ресинхронизирующей терапии акцент делается на длительности QRS у пациентов с блокадой левой ножки пучка Гиса. В качестве первичной профилактики внезапной сердечной смерти и смерти от любой причины у пациентов с сердечной недостаточностью неишемической этиологии используют имплантируемый кардиовертер-дефибриллятор (класс рекомендаций – IIa).
В обновленных рекомендациях особое внимание уделено диагностическим критериям и ведению пациентов с тяжелой сердечной недостаточностью. Для ряда пациентов с тяжелой сердечной недостаточностью рассматриваются трансплантация сердца (класс рекомендаций – I) и механическая поддержка кровообращения (класс рекомендаций – II) как окончательная терапия или терапия моста. Эксперты подчеркивают важность мультидисциплинарного подхода к ведению пациентов и физической реабилитации для снижения госпитализаций с СН, улучшения качества жизни пациентов с сердечной недостаточностью.
Существенные изменения в рекомендациях коснулись ведения пациентов с сопутствующими заболеваниями, в частности сахарным диабетом (СД) 2-го типа, дефицитом железа и онкологическими заболеваниями. Так, ингибиторы НГЛТ2 рекомендованы пациентам с СД 2-го типа и риском сердечно-сосудистых событий для уменьшения частоты госпитализаций по поводу сердечной недостаточности, терминальной почечной недостаточности и сердечно-сосудистой смерти. Для пациентов с диабетом и СНнФВ рекомендуются дапаглифлозин, эмпаглифлозин и сотаглифлозин.
Все пациенты с сердечной недостаточностью должны периодически проходить скрининг на выявление анемии и дефицита железа. Внутривенное введение карбоксимальтозата железа следует рассмотреть у пациентов с симптомами сердечной недостаточности, недавно госпитализированных с сердечной недостаточностью, имеющих ФВЛЖ 50% и менее, для снижения риска госпитализации по поводу сердечной недостаточности.
Благодаря накопленным знаниям расширился раздел по кардиоонкологии. Пациентам с онкологическими заболеваниями с высоким риском кардиотоксичности перед запланированной противоопухолевой терапией целесообразно проходить обследование сердечно-сосудистой системы у кардиолога, имеющего опыт или профессиональный интерес к кардиоонкологии.
В версии ESC 2021 г. важными являются новые рекомендации по подготовке пациентов с сердечной недостаточностью к выписке из стационара и ведению после госпитализации. Пациентов, госпитализированных по поводу сердечной недостаточности, необходимо тщательно обследовать перед выпиской, чтобы исключить признаки застоя и оптимизировать пероральную терапию. Важно, чтобы пероральная терапия, эффективность которой основана на доказательствах, была назначена до выписки. Ранний визит наблюдения рекомендован через одну-две недели после выписки для оценки признаков застоя, переносимости лекарственных средств, начала или титрования доказанной терапии.
В рамках современных рекомендаций подчеркивается важность использования стратегии самоконтроля, программ наблюдения пациентов на дому или в клинике для снижения риска госпитализации и смертности. Отмечается значимость вакцинации против гриппа, пневмококковой инфекции.
Таким образом, новые европейские рекомендации по диагностике и лечению сердечной недостаточности дополнены крайне важными концепциями и положениями, которые после внедрения в реальную практику позволят существенно улучшить прогноз и качество жизни пациентов.
Исследование DAPA-HF: от проблем к решениям
Как отметила д.м.н., профессор, заместитель главного врача по медицинской части Городской клинической больницы им. И.В. Давыдовского (Москва) Анастасия Юрьевна ЛЕБЕДЕВА, среди клинических проблем, связанных с СНнФВ, прежде всего можно отметить высокую частоту госпитализации, поражение разных органов и систем, кардиоренальный синдром, сложность в подборе адекватной терапии, низкий процент пациентов, получающих целевые дозы, сохраняющиеся симптомы сердечной недостаточности на фоне лечения, высокий риск смерти, остаточный риск неблагоприятных событий, ухудшение качества жизни.
С целью оптимизации подходов к лечению СНнФВ проведено международное многоцентровое рандомизированное слепое плацебоконтролируемое исследование DAPA-HF, в котором участвовали 4744 пациента с СНнФВ (ФВЛЖ ≤ 40%) независимо от наличия СД 2-го типа. Всем пациентам в дополнение к уже рекомендованной терапии назначали дапаглифлозин 10 мг или плацебо. Медиана исследования составила 18 месяцев.
Комбинированная первичная конечная точка включила ухудшение течения СНнФВ (госпитализация по поводу сердечной недостаточности или посещение отделения неотложной помощи) и сердечно-сосудистую смерть. Средний возраст участников исследования составил 66–67 лет. Более 75% были мужского пола. У пациентов отмечался II–IV функциональный класс по NYHA. При этом большинство пациентов (68% в основной группе и 67% в группе плацебо) имели II функциональный класс по NYHA. Средняя ФВЛЖ в обеих группах составила 31%. Более половины больных имели ишемическую болезнь сердца, нормальную функцию почек, 42% пациентов обеих групп – ранее поставленный диагноз СД 2-го типа4.
47% больных уже госпитализировались по поводу сердечной недостаточности. Медиана NT-proBNP – 1437 пг/мл. У участников исследования отмечалось снижение качества жизни. При распределении пациентов в зависимости от наличия СД 2-го типа недиагностированный СД 2-го типа выявлен у 3% пациентов. 42% имели СД 2-го типа в анамнезе, 37% пациентов – нарушенную толерантность к глюкозе. Эугликемия обнаружена у 18% пациентов.
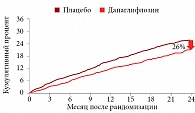
Результаты исследования DAPA-HF подтвердили эффективность дапаглифлозина у пациентов с СНнФВ. На фоне терапии дапаглифлозином на 26% снижался относительный риск событий первичной конечной точки (прогрессирование сердечной недостаточности или сердечно-сосудистая смерть) по сравнению с контрольной группой. При этом терапия дапаглифлозином существенно уменьшала частоту каждого компонента первичной конечной точки (рис. 1)5. Преимущество дапаглифлозина у пациентов с СНнФВ наблюдалось уже к 28-му дню терапии.
Примечательно, что в ходе наблюдений не выявлено зависимости эффекта дапаглифлозина от наличия СД 2-го типа. Так, терапия дапаглифлозином приводила к статистически значимому снижению частоты событий первичной конечной точки независимо от статуса диабета и уровня гликированного гемоглобина у пациентов без СД 2-го типа6.
Кроме того, согласно данным Канзасского опросника для больных кардиомиопатией (Kansas City Cardiomyopathy Questionnaire, KCCQ), применение дапаглифлозина (Форсига) ассоциировалось с уменьшением симптомов сердечной недостаточности у большинства пациентов. Больные отмечали повышение качества жизни на фоне лечения дапаглифлозином. Число умерших от любых причин в группе дапаглифлозина было меньше, чем в группе плацебо (снижение относительного риска на 17%). Различий в ухудшении функционирования почек не зафиксировано. Пациентов в группе дапаглифлозина, достигших комбинированной конечной точки почечных исходов, было меньше, чем в группе плацебо.
Запланированный анализ безопасности терапии в исследовании DAPA-HF продемонстрировал благоприятный профиль безопасности дапаглифлозина (Форсига)5. Большинство показателей в группах дапаглифлозина и плацебо были сопоставимы, включая нежелательные явления, такие как гиповолемия, переломы и ампутация конечностей, значимая гипогликемия и диабетический кетоацидоз. При использовании дапаглифлозина уровень систолического артериального давления (САД) изменялся незначительно. Таким образом, профиль безопасности препарата сопоставим с плацебо.
В целом дапаглифлозин продемонстрировал положительные клинические эффекты у пациентов с особенностями течения СНнФВ. Его эффективность не зависела от возраста больных, степени снижения фракции выброса, уровней NT-proBNP, САД, гликемического статуса, этиологии сердечной недостаточности и фоновой терапии.
Дополнительный анализ исследования показал, что дапаглифлозин обеспечивает снижение относительного риска сердечно-сосудистой смерти и ухудшения сердечной недостаточности у пациентов, уже получающих терапию ингибитором АПФ/БРА и бета-адреноблокатором, на 34%7.
Результаты исследования DAPA-HF послужили основанием для регистрации нового показания к применению препарата дапаглифлозина (Форсига) на территории Российской Федерации: СНнФВ (II–IV функциональный класс по NYHA) у взрослых пациентов для снижения риска сердечно-сосудистой смерти и госпитализации по поводу сердечной недостаточности.
В заключение профессор А.Ю. Лебедева отметила, что применение дапаглифлозина помогает решить основные задачи ведения пациентов с хронической сердечной недостаточностью. Препарат устраняет симптомы сердечной недостаточности, улучшает качество жизни, снижает частоту госпитализаций и улучшает прогноз пациентов.
Хроническая сердечная недостаточность и хроническая болезнь почек: хитросплетения взаимосвязи
Вопросам взаимосвязи хронической сердечной недостаточности и хронической болезни почек (ХБП) посвятил доклад д.м.н., ведущий научный сотрудник отдела заболеваний миокарда и сердечной недостаточности ФГБУ «Национальный медицинский исследовательский центр кардиологии» Минздрава России, профессор кафедры кардиологии Российской медицинской академии непрерывного профессионального образования Игорь Витальевич ЖИРОВ. Он подчеркнул, что при хронической сердечной недостаточности почки следует рассматривать как орган, который пытается спасти весь организм ценой собственной гибели8. Безусловно, прослеживается тесная специфичная взаимосвязь между физиологией сердца и почек. Не случайно хроническая сердечная недостаточность сопровождается дисфункцией почек, а ХБП – ухудшением функции сердца, и наоборот. Доказано, что риск сердечно-сосудистых заболеваний и сердечно-сосудистой смертности повышается на фоне прогрессирования ХБП9.
Как известно, взаимосвязь между почками и сердцем проявляется не только при хронической сердечной недостаточности, но и практически на всех этапах сердечно-сосудистого континуума. В настоящее время имеются данные о том, что при снижении расчетной скорости клубочковой фильтрации (рСКФ) и нарастании альбуминурии повышается риск развития атеросклеротических сердечно-сосудистых заболеваний. В частности, при снижении рСКФ и нарастании альбуминурии у пациентов с ХБП повышается риск развития и неблагоприятного течения хронической сердечной недостаточности. Соответственно при прогрессировании сердечной недостаточности резко возрастает частота неблагоприятных почечных исходов10. При этом развивается так называемый кардиоренальный синдром – патологическое состояние с вовлечением сердца и почек, развивающееся вследствие дисфункции одного из органов с дальнейшей дисфункцией другого органа. В основе кардиоренального синдрома лежат три основных механизма – гемодинамические, нейрогормональные и иные механизмы, связанные с сердечно-сосудистыми заболеваниями. К гемодинамическим механизмам относят перегрузку жидкостью, задержку соли и воды, застойные изменения в почках и сердце, ограничение перфузии органа, вазоконстрикцию органов-мишеней. Нейрогормональные механизмы – активация ренин-ангиотензиновой системы и симпатической нервной системы. Прочие механизмы включают в себя: хроническое воспаление и активацию клеточного иммунитета, нарушение питания, кахексию, снижение функционального статуса организма, нарушение минерального обмена в костной ткани, кислотно-щелочного равновесия, анемию. При этом наиболее важными факторами, определяющими зависимость между хронической сердечной недостаточностью и ХБП, считаются гемодинамические компоненты11.
Таким образом, лечение пациентов с хроническим кардиоренальным синдромом подразумевает воздействие на его ключевые механизмы.
Сегодня существует ряд общепринятых методов лечения, одобренных для применения при сердечной недостаточности. Отдельных препаратов для лечения различных фенотипов сердечной недостаточности не существует. В клинической практике во многом выбор лекарственного препарата обусловлен не столько доказательной базой, сколько реальной возможностью применения. И одним из важных параметров для применения препарата является фильтрационная функция почек. Поэтому лечение пациентов с сердечной недостаточностью должно основываться на показателях не только ФВЛЖ, но и фильтрационной функции почек12.
Функция почек во многом является лимитирующей для использования классических нейрогуморальных блокаторов, которые показаны при хронической сердечной недостаточности и почечной дисфункции. Однако у ряда больных эти препараты способны вызвать дальнейшее ухудшение функции почек. Например, ингибиторы АПФ в высоких дозах противопоказаны пациентам с высоким уровнем креатинина или сниженной рСКФ. АМКР не применяют при низкой рСКФ и высоком уровне калия.
Ингибиторы НГЛТ2, изначально разработанные для гликемического контроля, у пациентов с СД 2-го типа продемонстрировали существенные кардио- и нефропротективные эффекты.
В крупных исследованиях сердечно-сосудистых исходов подтверждена не только сердечно-сосудистая безопасность ингибиторов НГЛТ2 у пациентов с СД 2-го типа, но и значительное снижение сердечно-сосудистой смертности и частоты госпитализации по поводу сердечно-сосудистых событий на фоне их применения13, 14.
В ряде исследований показан широкий спектр действия ингибиторов НГЛТ2. Вследствие уникального механизма действия ингибиторы НГЛТ2 блокируют реабсорбцию натрия и глюкозы, приводя к снижению нескольких факторов риска: уровня гликированного гемоглобина, массы тела, уровня САД, альбуминурии, рСКФ.
Ингибиторы НГЛТ2 снижают внутриклубочковое давление. В результате уменьшается повреждение почек, улучшается обратная связь между частями нефрона, снижаются внутриклубочковая гипертензия и гиперфильтрация15.
Одновременный прием блокаторов РААС и ингибиторов НГЛТ2 способствует восстановлению нормальной гемодинамики в почках и, как следствие, снижению общего сердечно-сосудистого риска.
В международном рандомизированном плацебоконтролируемом исследовании DECLARE-TIMI 58 сравнивали влияние дапаглифлозина и плацебо на сердечно-сосудистые исходы у взрослых пациентов с СД 2-го типа и риском развития сердечно-сосудистых заболеваний, включая пациентов с множественными факторами риска или установленной сердечно-сосудистой патологией16.
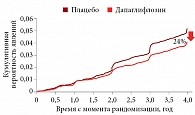
У больных с СД 2-го типа оценивали наступление сердечно-сосудистых исходов при использовании дапаглифлозина (Форсига) и плацебо в течение пятилетнего периода. Результаты исследования показали, что применение дапаглифлозина способствовало достижению первичной точки исследования: снижению частоты госпитализации по поводу сердечной недостаточности и/или сердечно-сосудистой смерти. Относительное снижение риска наступления данной конечной точки составило 17%. Вторичные конечные точки включали комбинированную почечную конечную точку, а также случаи смерти от любых причин. Частота случаев почечной конечной точки (устойчивое снижение рСКФ на 40% и более, развитие терминальной стадии почечной недостаточности или смерть от почечной либо сердечно-сосудистой причины) в группе фоне дапаглифлозина составила 4,3%, в группе плацебо – 5,6%. Таким образом, относительный риск на фоне применения дапаглифлозина снизился на 24% (рис. 2).
На основании полученных данных можно сделать вывод о целесообразности применения дапаглифлозина в целях профилактики сердечной и почечной недостаточности, в том числе в качестве первичной профилактики почечных осложнений.
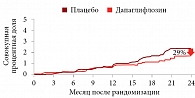
Как уже отмечалось, в рамках исследования DAPA-HF оценивали эффективность дапаглифлозина у пациентов с хронической СНнФВ и СД 2-го типа или без него. Пациентов, достигших комбинированной конечной точки почечных исходов, в группе дапаглифлозина было меньше, чем в группе плацебо. Добавление препарата Форсига к стандартной терапии способствовало снижению риска наступления почечной конечной точки на 29% (рис. 3).
Результаты исследования наглядно продемонстрировали возможности дапаглифлозина в снижении риска сердечно-сосудистой смерти, прогрессирования сердечной недостаточности и ХБП как при наличии СД 2-го типа, так и в его отсутствие.
Эти результаты согласуются с позицией специальной группы ESC по ингибиторам НГЛТ2. По мнению экспертов, препараты данной группы являются базовыми для пациентов с сердечной недостаточностью, СД 2-го типа и высоким сердечно-сосудистым риском, а также для больных ХБП17.
Подводя итог, профессор И.В. Жиров подчеркнул, что глифлозины демонстрируют кардиоренальные преимущества в широкой популяции пациентов с сердечно-сосудистой патологией.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.