Опыт, который имеет значение. VII Всероссийский конгресс эндокринологов. Сателлитный симпозиум компании «АстраЗенека»
- Аннотация
- Статья
- Ссылки



Могут ли комплексные решения изменить существующую клиническую практику?
Лечение СД представляет сложную задачу, поскольку все органы и ткани так или иначе вовлечены в патологический процесс. В основе многих нарушений, происходящих у пациентов с СД, в первую очередь лежит гипергликемия.
В настоящее время выделяют восемь причин развития гипергликемии – угрожающий октет. Прежде всего это нарушение функции бета-клеток поджелудочной железы в отношении секреции инсулина, необходимого для преодоления инсулинорезистентности. Параллельно с дисфункцией бета-клеток происходит уменьшение массы функционирующих клеток. Это может быть причиной развития и гипергликемии натощак, и постпрандиальной гликемии. Далее, если говорить о поджелудочной железе, островковом аппарате, – дисфункция альфа-клеток, которая приводит к увеличению секреции глюкагона. Как следствие, усиление глюконеогенеза и гликемии натощак. Кроме того, отмечается снижение чувствительности к инсулину тканей-мишеней. Инсулинорезистентность клеток печени проявляется недостаточным подавлением глюконеогенеза, вследствие чего повышается уровень глюкозы натощак, а также нарушением синтеза гликогена и повышением уровня глюкозы после приема пищи. Важнейшая роль в регулировании гомеостаза глюкозы отводится и мышечной ткани. Так, развитие инсулинорезистентности и снижение утилизации глюкозы обусловливают повышение уровня глюкозы натощак и после приема пищи.
В последние годы большой научно-практический интерес вызывает изучение роли гормонов желудочно-кишечного тракта (ЖКТ) в регуляции секреции инсулина, а следовательно, в регуляции гомеостаза глюкозы в организме. Доказана важная роль таких гормонов, как глюкагоноподобный пептид 1 (ГПП-1) и глюкозозависимый инсулинотропный полипептид (ГИП). Снижение сигналов, со стороны ГПП-1/ГИП, обмена информацией между различными органами и тканями, продукции ГПП-1/ГИП, хотя это достаточно редко встречается, так же как и резистентность бета-клеток к ГПП-1/ГИП, приводят к уменьшению постпрандиальной секреции инсулина и постпрандиальной гликемии.
Клинические наблюдения последних лет свидетельствуют о существовании причинно-следственной связи между нарушением регуляции гомеостаза глюкозы и работой центральной нервной системы, в частности о развитии резистентности к инсулину в головном мозге в связи с дисфункцией нейромедиаторов.
И еще один из центральных органов, обеспечивающий баланс глюкозы в организме, – почки. Повышение реабсорбции глюкозы почками приводит к гиперфильтрации2.
Почки выполняют ряд важнейших функций, таких как фильтрация, секреция, реабсорбция. Почки выполняют эндокринную и метаболическую функции, вырабатывая физиологически активные вещества. Базовые функции почек считаются критическими в регуляции баланса жидкости и электролитов, осмолярности жидкостей тела, кислотного баланса, выделения метаболических отходов и чужеродных молекул.
Почки участвуют в регуляции артериального давления (АД), секреции гормонов и баланса глюкозы. Они, так же как и бета-клетка, будучи «энергетическим сенсором», контролируют концентрацию циркулирующих нутриентов (с участием нейрогормональных сигналов) и обеспечивают баланс глюкозы в организме3.
Профессор А.С. Аметов отметил, что оптимальное лечение СД 2 типа предполагает работу в двух направлениях – управление гипергликемией и дисметаболическим синдромом. «Настало время для расширения и переопределения концепции интенсивной терапии», – подчеркнул докладчик. Целью интенсивной терапии при СД должно стать снижение риска развития и прогрессирования осложнений посредством реализации мероприятий, направленных на уменьшение сосудистого риска, на регулярной и долгосрочной основе.
При анализе целого ряда исследований (ACCORD, ADVANCE, VADT, UKPDS и др.), посвященных изучению параметров гликемического контроля, продемонстрирована значимость контроля гликированного гемоглобина (HbA1c) для снижения риска развития осложнений у пациентов с СД4. Однако показана необходимость ограничения жесткого гликемического контроля существующими фармацевтическими препаратами. Это обусловлено тем, что стандартный подход к оценке эффективности лечения СД по уровню HbA1c предполагает контроль среднего уровня гликемии, но не учитывает его колебаний.
Необходимо лечить само заболевание, а не его симптом, то есть гипергликемию. «Важно понять, что мы лечим заболевание, а не просто снижаем глюкозу, мы лечим пациента, а не его уровень гликемии. Глюкоза – это энергия, без которой не происходит ни один процесс в организме, –подчеркнул докладчик. – Это один из основных энергетических субстратов. В организме существует так называемый системный запрос энергии, а также система, занимающаяся распределением этого запроса».
В связи с изменением представлений о механизмах развития СД 2 типа и развитием концепции «угрожающий октет» необходимо менять и принципы лечения2.
Управление СД 2 типа сегодня требует применения комбинаций препаратов для коррекции разных патофизиологических дефектов. Для предотвращения дисфункции бета-клеток терапия должна начинаться как можно раньше5.
В настоящее время для лечения СД 2 типа существует несколько классов сахароснижающих препаратов с различными механизмами действия: производные сульфонилмочевины, метформин, тиазолидиндионы, ингибиторы дипептидилпептидазы 4 (ДПП-4), агонисты ГПП-1 и ингибиторы натрий-глюкозного котранспортера 2 типа (SGLT-2).
Ингибиторы SGLT-2 – новый класс антидиабетических препаратов, влияющих на регуляцию гликемии независимо от секреции инсулина и гликемического статуса пациента. Особенностью данного класса препаратов является их влияние на снижение массы тела, артериального давления и, что важно, минимальный риск гипогликемий6. Активный и высокоселективный ингибитор SGLT-2 обратимого действия дапаглифлозин (Форсига®, компания «АстраЗенека») позволяет улучшить контроль СД 2 типа7.
В пяти независимых наблюдательных исследованиях проводилась оценка снижения уровня HbA1c и массы тела в стандартной практике на этапе первичного звена здравоохранения Великобритании у пациентов с СД 2 типа, которым был назначен дапаглифлозин8–12. Анализ данных подтвердил эффективность терапии дапаглифлозином в условиях реальной клинической практики. Было отмечено снижение уровня HbA1c и массы тела на фоне терапии дапаглифлозином при разных схемах лечения: двойной комбинации (добавление к метформину), тройной и при добавлении к инсулину13.
Далее профессор А.С. Аметов рассмотрел клинический случай.
Пациент 58 лет. Заболевание выявлено восемь лет назад. Сахароснижающая терапия включала метформин 250 мг/сут и гликлазид модифицированного высвобождения 90 мг/сут. У пациента – дистальная диабетическая полинейропатия, ишемическая болезнь сердца, артериальная гипертония II стадии, в 2013 г. – тромбоэмболия легочной артерии. Индекс массы тела – 35,2 кг/м2. Уровень HbA1c – 8,6%.
Далее пациент получал интенсивную терапию: ситаглиптин и метформин в фиксированной комбинации 50/100 мг два раза в сутки, гликлазид модифицированного высвобождения 90 мг/сут, метформин пролонгированного действия 500 мг на ночь. В комплекс сахароснижающей терапии добавили препарат Форсига® 10 мг. Уже на шестой день приема препарата у пациента нормализовался уровень HbA1c.
Таким образом, ингибитор SGLT-2 (дапаглифлозин) стал оптимальным препаратом для интенсификации терапии у данного пациента. Дополнительные плюсы его применения – умеренное снижение артериального давления и низкий риск гипогликемий.
Завершая выступление, профессор А.С. Аметов отметил, что ингибитор SGLT-2 (препарат Форсига®) показан пациентам с СД 2 типа на всех этапах терапии для улучшения гликемического контроля. Он может применяться как в качестве монотерапии, так и в комбинированной терапии с другими сахароснижающими препаратами6.
Дапаглифлозин – место в реальной клинической практике. Идеальный пациент – какой он?
Чтобы подобрать терапию, необходимо учитывать массу тела пациента, его возраст, сопутствующие заболевания, наличие осложнений, диету, наличие физической нагрузки, комплаентность, характер работы, гликемический фенотип и патогенез гипергликемии, а также клинический фенотип14.
На сегодняшний день метформин остается одним из самых широко применяемых антидиабетических препаратов. Он рекомендован в качестве стартовой терапии при СД 2 типа. Это обусловлено тем, что метформин является единственным препаратом с доказанной эффективностью в первичной профилактике сердечно-сосудистых заболеваний у пациентов с СД 2 типа15. Механизм антигипергликемического действия метформина достаточно хорошо изучен.
Что и как можно комбинировать с метформином? Как выбрать правильный вариант?
В настоящее время известно шесть классов препаратов для лечения СД, которые можно использовать в комбинации с метформином: производные сульфонилмочевины, акарбоза, пиоглитазон, инкретины (ингибиторы ДПП-4 и агонисты ГПП-1), ингибиторы SGLT-2, инсулин. При наличии шести классов препаратов можно составить 720 вариантов их комбинаций с метформином. Как выбрать нужную комбинацию? Основываться на личном опыте или эффективности терапии? Однако у разных пациентов эффективность одной и той же терапии может быть различной…
Оптимальный выбор должен быть основан на данных за и против для каждого варианта терапии, то есть на доказательной медицине.
Докладчик рассмотрел несколько классов сахароснижающих препаратов с точки зрения доказательной базы. Производные сульфонилмочевины и репаглинид обладают быстрым действием и экономически доступны. Аргументами против их применения в комбинации с метформином служат высокая частота гипогликемии, быстрое истощение бета-клеток, увеличение массы тела и сердечно-сосудистого риска. Противопоказанием к применению производных сульфонилмочевины и репаглинида является хроническая болезнь почек. В некоторых источниках указывается на определенный риск развития инфаркта миокарда на фоне их применения.
К преимуществам агонистов ГПП-1 относятся отсутствие риска развития гипогликемии, значительное уменьшение массы тела и сердечно-сосудистого риска, легкое титрование дозы. Однако среди их недостатков называют побочные эффекты со стороны ЖКТ, необходимость инъекций и высокую стоимость. Препараты этого класса не показаны при хронической почечной недостаточности.
Преимуществами препаратов класса ингибиторов ДПП-4, или глиптинов, считаются отсутствие риска развития гипогликемии, стимуляция секреции инсулина/подавление секреции глюкагона, редкие побочные эффекты, отсутствие влияния на факторы сердечно-сосудистого риска, побочных эффектов со стороны ЖКТ и необходимости титрования дозы. Единственный аргумент против – высокая стоимость препаратов. Получены данные о небольшом риске развития сердечной недостаточности на фоне применения ингибиторов ДПП-4, однако они противоречивы.
Большой интерес в медицинском сообществе вызывает новый класс противодиабетических препаратов – ингибиторы SGLT-2, или глифлозины. У пациентов с СД 2 типа существенный вклад в поддержание гипергликемии вносит повышенная реабсорбция глюкозы почками. Ингибиторы SGLT-2 снижают концентрацию глюкозы в крови за счет стимуляции выведения ее с мочой. При этом действие ингибиторов SGLT-2 не зависит от степени резистентности к инсулину и недостаточности бета-клеток16.
Сахароснижающая эффективность комбинированной терапии ингибитором SGLT-2 (дапаглифлозином 10 мг) и метформином была сравнима с таковой комбинации производного сульфонилмочевины глипизида и метформина. На фоне лечения ингибитором SGLT-2 в сочетании с метформином дольше сохранялся контроль HbA1c17.
Применение дапаглифлозина в комбинации с инсулином улучшало управление гликемией, стабилизировало дозу инсулина и способствовало снижению массы тела и артериального давления у пациентов без увеличения частоты гипогликемических эпизодов18.
Многочисленные исследования подтверждают, что ингибиторы SGLT-2 могут использоваться для лечения пациентов с СД 2 типа как в монотерапии, так и в комбинации с метформином, глиптинами, пиоглитазоном, инсулином и другими классами препаратов. Отсутствие гипогликемии и инсулиннезависимый механизм действия делают дапаглифлозин (препарат Форсига®) обоснованным дополнением к существующим вариантам лечения19.
Анализ результатов наблюдений в реальной клинической практике и рандомизированных клинических исследований позволяет сделать вывод: дапаглифлозин обеспечивает сравнимое снижение уровня HbA1c, артериального давления и массы тела. Так, по данным реальной клинической практики, при добавлении дапаглифлозина к метформину и инсулину уровень HbA1c снижается в среднем на 0,80–1,16% (против -0,84–0,96% в клинических исследованиях), масса тела – на 2,5–4,6 кг (против -2,65 кг (метформин) и -1,6 кг (инсулин)), систолическое артериальное давление – на 2,3 мм рт. ст. (против -5,1 мм рт. ст. (метформин) и -6,7 мм рт. ст. (инсулин))13, 20–22.
Таким образом, ингибиторы SGLT-2 в комплексной сахароснижающей терапии продемонстрировали эффективность во всех группах пациентов, отсутствие риска развития гипогликемии, устранение глюкозотоксичности, значимое и стойкое снижение массы тела и артериального давления. Из отрицательных эффектов группы глифлозинов стоит отметить незначительное увеличение риска развития урогенитальных инфекций и снижение эффективности при низком уровне расчетной скорости клубочковой фильтрации23.
Профессор А. Джиаккари представил данные исследований, подтверждающие эффективность комбинации ингибиторов SGLT-2 и ДПП-4 у пациентов с СД 2 типа. Препараты этих классов обладают сопоставимой сахароснижающей эффективностью и взаимодополняют действие друг друга вследствие влияния на разные звенья патогенеза. Было проведено прямое сравнительное исследование, в котором пациентам с СД 2 типа, не компенсированным на монотерапии метформином, дополнительно назначали дапаглифлозин, саксаглиптин или их комбинацию. На 24-й неделе применения в группе саксаглиптина и метформина 18% пациентов достигли уровня HbA1c < 7%, в группе дапаглифлозина и метформина – 22%, в группе тройной комбинации «саксаглиптин + дапаглифлозин + метформин» таковых было 41%.
Таким образом, было продемонстрировано преимущество трехкомпонентной комбинации для достижения гликемического контроля у пациентов с СД 2 типа24.
В заключение профессор А. Джиаккари подчеркнул, что единого решения при выборе терапии СД 2 типа быть не может, лечение должно быть индивидуальным. Необходимо тщательно взвешивать преимущества и недостатки каждого препарата для конкретного пациента.
Инкретиннаправленная терапия: уверенность, основанная на многолетнем опыте
На сегодняшний день ингибиторы ДПП-4 составляют серьезную конкуренцию препаратам сульфонилмочевины, поскольку зарекомендовали себя как эффективные сахароснижающие препараты с доказанным профилем безопасности как в отношении риска развития сердечно-сосудистых событий, так и в отношении риска развития панкреатитов и рака поджелудочной железы. Саксаглиптин (препарат Онглиза) продолжает оставаться одним из самых изученных представителей класса ингибиторов ДПП-4, а его применение в комбинации с метформином – одним из самых распространенных25–27.
Действительно, в прямом сравнительном исследовании саксаглиптин продемонстрировал сопоставимую сахароснижающую эффективность с препаратом сульфонилмочевины на протяжении двух лет терапии у пациентов с СД 2 типа. При этом получавшим саксаглиптин и метформин не требовалось титрации дозы препарата. В то же время принимавшим препарат сульфонилмочевины (в данном случае глипизид) и метформин титрация дозы в среднем потребовалась дважды, трети пациентам даже более двух раз. Аналогичное снижение уровня HbA1c в обеих группах сохранялось в течение двух лет (104 недель). Необходимо отметить, что при равной сахароснижающей эффективности саксаглиптина и препарата сульфонилмочевины частота гипогликемий, отмеченных в группе саксаглиптина и метформина, была в 10 раз меньше, чем в группе сравнения, – 3 против 36,3% случаев25, 26.
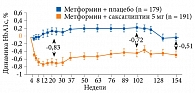
Анализ результатов трехлетнего (154 недели) наблюдения по оценке эффективности комбинированной терапии саксаглиптином и метформином у больных СД 2 типа свидетельствовал о том, что эта схема терапии обеспечивает более длительный, клинически значимый гликемический контроль по сравнению с монотерапией метформином. При этом не увеличивается риск развития эпизодов гипогликемии и повышения массы тела (см. рисунок)27.
Важную роль в принятии решения по инициации сахароснижающей терапии играет эффективность препарата. Установлено, что при использовании стартовой комбинации «саксаглиптин 5 мг + метформин» динамика показателей HbA1c зависела от исходного уровня гликемии. Так, через 24 недели лечения у всех пациентов, получавших саксаглиптин в сочетании с метформином, наблюдалось достоверное снижение уровня HbA1c от исходного, причем чем выше был исходный уровень, тем значительнее было снижение. Необходимо отметить, что в данном исследовании у пациентов с СД 2 типа с исходным уровнем HbA1c выше 10% назначение саксаглиптина вместе с метформином привело к уменьшению данного показателя на 3,3%28.
В настоящее время одним из важнейших критериев при выборе терапии является безопасность, в том числе отсутствие влияния на риск развития сердечно-сосудистых осложнений. В крупномасштабном многоцентровом проспективном исследовании IV фазы SAVOR-TIMI 53, в котором участвовало 16 492 пациента, оценивали сердечно-сосудистую безопасность саксаглиптина29. Преимущество исследования состояло в том, что оно включало пациентов с разными исходными характеристиками. Поэтому полученные результаты могут быть с большей достоверностью экстраполированы на всю когорту пациентов с СД 2 типа в повседневной клинической практике.
Применение саксаглиптина у больных СД 2 типа с сердечно-сосудистыми заболеваниями или множественными факторами сердечно-сосудистого риска не сопровождалось увеличением частоты развития нефатального инфаркта миокарда и ишемического инсульта, а также сердечно-сосудистой смерти по сравнению с пациентами, принимавшими плацебо. В исследовании установлено увеличение частоты госпитализаций в связи с хронической сердечной недостаточностью в группе саксаглиптина по сравнению с группой плацебо (3,5 и 2,8% соответственно). Вместе с тем разница между группами была небольшой, а среди лиц, госпитализированных по ее поводу, не отмечалось увеличения частоты смертей. В исследовании SAVOR уровни N-терминального фрагмента мозгового натрийуретического пептида (NT-proBNP) в группах саксаглиптина и плацебо не различались. Уровень NT-proBNP позволяет объективно оценить сердечно-сосудистый риск у пациентов с хронической сердечной недостаточностью и предсказать неблагоприятный прогноз30.
Кроме того, доказано, что саксаглиптин – один из наиболее безопасных антидиабетических препаратов для лечения пациентов старшей возрастной группы. Применение саксаглиптина у пожилых больных не увеличивало риска развития острого инфаркта миокарда, инсульта. На фоне такой терапии не зафиксировано повышения частоты сердечно-сосудистой смерти. Риск госпитализаций по причине хронической сердечной недостаточности не зависел от возраста пациентов31.
По мнению докладчика, предпочтительным методом лечения СД 2 типа является фиксированная комбинация метформина модифицированного высвобождения (МВ) и саксаглиптина (препарат Комбоглиз Пролонг®, компания «АстраЗенека»).
Препарат Комбоглиз Пролонг® объединяет два гипогликемических препарата с дополняющими механизмами действия. Особенность лекарственной формы метформина МВ заключается в строении гидрофильной матричной системы таблетки. Попадая в ЖКТ, матричная система гидратируется под воздействием желудочного сока с образованием геля, что в сочетании с физиологическим замедлением моторики ЖКТ в ночное время обеспечивает равномерную абсорбцию метформина гидрохлорида в верхних отделах ЖКТ32. Это позволяет принимать препарат один раз в сутки, после ужина, и, как следствие, может способствовать повышению приверженности терапии33. Зафиксирована лучшая переносимость данной формы по сравнению с обычной формой метформина: снижение частоты нежелательных явлений со стороны ЖКТ на 50%, риска развития диареи на 75%34.
Препарат Комбоглиз Пролонг® эффективно контролирует гликемию, характеризуется сердечно-сосудистой безопасностью, низким риском развития гипогликемии, отсутствием влияния на массу тела31, 32.
Далее Т.Ю. Демидова остановилась на терапевтической эффективности агонистов ГПП-1. Профессор отметила, что 10 лет назад в нашей стране был зарегистрирован первый аналог ГПП-1 эксенатид (Баета®, компания «АстраЗенека»)35. За эти годы накоплен положительный опыт его использования в диабетологической практике. В многочисленных исследованиях эксенатид продемонстрировал клинически значимое дозозависимое долгосрочное улучшение основных параметров гликемического контроля при низком риске развития гипогликемии36.
Выбор способа дальнейшей интенсификации лечения у больных СД 2 типа, уже получающих инсулин, но не достигающих на его фоне удовлетворительного гликемического контроля, является зоной особой ответственности каждого специалиста. Терапия таких пациентов осложняется возрастающим риском развития гипогликемий вследствие повышения дозы инсулина, увеличения массы тела, необходимостью обеспечения адекватной дозой инсулина и других сахароснижающих средств в случае комбинированного использования. Поэтому на сегодняшний день для интенсификации инсулинотерапии предлагается комбинация агониста ГПП-1 (Баеты) и базального инсулина6. В открытом многоцентровом рандомизированном исследовании показано, что сахароснижающий эффект эксенатида при использовании с базальным инсулином (гларгином) сравним с таковым у инсулина лизпро. Динамика уровня HbA1c также была сопоставимой. Эксенатид обеспечивает снижение уровня HbA1c, воздействуя на постпрандиальную гипергликемию. На фоне терапии, включающей препарат Баета®, у пациентов с СД 2 типа отмечалось более выраженное снижение гликемии натощак. Кроме того, применение эксенатида в сочетании с гларгином привело к статистически значимому снижению массы тела (-2,5 кг) по сравнению с применением лизпро и гларгина37.
Следовательно, добавление агониста ГПП-1 короткого действия вместо ультракороткого инсулина перед приемом пищи представляет новую терапевтическую стратегию для пациентов, у которых интенсификация лечения базальным инсулином не приводит к оптимальному гликемическому контролю.
Подводя итог, профессор Т.Ю. Демидова отметила, что выраженный сахароснижающий эффект – ключевая линия стратегии подхода к лечению и уменьшению сосудистых рисков у пациентов с СД 2 типа. Поэтому инкретиновая терапия представляет собой хорошую альтернативу традиционным терапевтическим стратегиям.
Заключение
Комбоглиз Пролонг® (компания «АстраЗенека») объединяет два гипогликемических препарата – ингибитор ДПП-4 саксаглиптин и метформин. Они обладают взаимодополняющими механизмами действия. Компоненты препарата Комбоглиз Пролонг® демонстрируют эффективный гликемический контроль и сердечно-сосудистую безопасность, хорошую переносимость, низкий риск развития гипогликемии и нейтральное влияние на массу тела. Фиксированная комбинация способствует улучшению приверженности пациентов лечению. Как показали результаты исследований, терапию фиксированной комбинацией Комбоглиз Пролонг® можно рекомендовать пациентам пожилого возраста в силу хорошей эффективности и переносимости32.
Препарат Форсига® (компания «АстраЗенека») представляет собой современное антигипергликемическое средство, в состав которого входит дапаглифлозин. Дапаглифлозин – активный и высокоселективный ингибитор SGLT-2 обратимого действия. Основной гипогликемический эффект дапаглифлозина не зависит от секреции инсулина и его активности. Дапаглифлозин обладает высокой биодоступностью при введении внутрь, быстро всасывается из желудочно-кишечного тракта.
В многочисленных исследованиях препарат Форсига® как в составе монотерапии, так и в составе комбинированной терапии продемонстрировал эффективное снижение гликемии при низком риске гипогликемий. Дополнительными преимуществами препарата являются снижение массы тела и артериального давления без компенсаторного увеличения частоты сердечных сокращений. Режим применения препарата – один раз в сутки независимо от приема пищи в любое удобное время – способствует повышению приверженности пациентов лечению7.
Баета® (эксенатид) – гипогликемический препарат для подкожного введения. Он является стимулятором рецепторов ГПП-1. Баета® имитирует эффект природного гормона инкретина человека – ГПП-1, выделяемого во время приема пищи. Уникальными свойствами данного препарата являются глюкозозависимая стимуляция секреции инсулина, подавление выброса глюкагона после еды, замедление скорости и снижение потребления пищи, что приводит к уменьшению массы тела. Применение препарата Баета® приводит к нормализации углеводного обмена. На фоне терапии отмечаются уменьшение массы тела и низкий риск гипогликемий. Клиническая эффективность Баеты36 была доказана в ряде длительных исследований.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.