Гликемический контроль – спринт или марафон? III Всероссийский эндокринологический конгресс «Инновационные технологии в эндокринологии». Сателлитный симпозиум компании «АстраЗенека»
- Аннотация
- Статья
- Ссылки






Спринт: ранняя интенсификация терапии СД 2 типа ингибиторами НГЛТ-2
Заведующая кафедрой эндокринологии Левенского католического университета (Бельгия), профессор Шанталь МАТЬЕ открыла симпозиум докладом, посвященным преимуществам раннего назначения больным сахарным диабетом (СД) 2 типа сахароснижающих препаратов – ингибиторов натрий-глюкозного котранспортера 2 типа (иНГЛТ-2).
Выступающая отметила, что в отношении пациентов с СД 2 типа все чаще отмечается пассивная терапевтическая тактика, или клиническая инерция. Это приводит к тому, что у большинства больных в первые годы лечения функция бета-клеток неуклонно снижается и наступает декомпенсация.
Необходимо помнить, что СД 2 типа – сложное многофакторное заболевание, требующее применения эффективных методов терапии, воздействующих на все звенья патогенеза. Заболевание встроено в крупномасшабную картину метаболического синдрома. При этом одним из основных факторов риска его развития является не только гипергликемия, но и ожирение, особенно висцеральное.
Пропорционально увеличению длительности заболевания растет число его осложнений, которые могут иметь тяжелые последствия. Сахарный диабет 2 типа ассоциируется с повышением риска развития микро- и макрососудистых осложнений. Именно поэтому целями лечения СД 2 типа на сегодняшний день считаются не только контроль гликемии, но и нормализация общего состояния: массы тела, уровня артериального давления (АД), липидов крови.
Алгоритм ведения больных СД 2 типа предполагает использование немедикаментозных методов терапии (регулярные физические нагрузки и изменение диеты) и медикаментозных (прием метформина и современных комбинаций сахароснижающих препаратов). Согласно рекомендациям Европейской ассоциации по изучению диабета (European Association for the Study of Diabetes – EASD), если целевой уровень гликированного гемоглобина (НbA1с) не достигнут после трех месяцев лечения, необходимо добавить еще один препарат.
Однако данные ретроспективного когортного исследования свидетельствуют о том, что, если больные СД 2 типа находятся на монотерапии и имеют уровень НbA1с более 8%, врачи первичного звена оставляют назначенное лечение еще на полтора года. Среднее время до интенсификации лечения пациентов с уровнем НbA1с более 8%, находящихся на двойной терапии, – 6,9 года1. Причинами клинической инерции могут быть сомнение в возможностях пациента (сложность режимов применения препаратов, необходимость самостоятельного мониторинга глюкозы), опасение развития гипогликемических состояний и увеличения массы тела на фоне проводимой терапии, временные ограничения, надежда на улучшение состояния пациента вследствие изменения образа жизни, отсутствие уверенности в клинических данных и т.д.
В настоящее время установлено, что в основе рациональной терапии должно лежать взаимодополняющее действие сочетаемых препаратов, а также нейтрализация возможных побочных эффектов.
Если еще несколько лет назад основными механизмами патогенеза СД 2 типа считались дисфункция бета-клеток поджелудочной железы и инсулинорезистентность клеток печени, мышц и жировой ткани, то сегодня известно уже восемь, так называемый угрожающий октет. Прежде всего это нарушение функции бета-клеток поджелудочной железы в отношении секреции инсулина, необходимого для преодоления инсулинорезистентности, снижение действия инкретина, усиление секреции глюкагона, выработки глюкозы в печени, а также усиление липолиза и реабсорбции глюкозы, снижение захвата глюкозы, резистентность к инсулину в головном мозге в связи с дисфункцией нейромедиаторов2.
Далее Ш. Матье рассмотрела клинические преимущества и недостатки наиболее популярных комбинаций сахароснижающих препаратов. Сочетание препаратов сульфонилмочевины (ПСМ) и метформина позволяет, с одной стороны, стимулировать бета-клетки поджелудочной железы, чтобы они высвобождали инсулин независимо от уровня глюкозы, с другой – воздействовать на клетки печени, повышая их чувствительность к инсулину. Однако применение такой комбинации ассоциируется с повышением частоты эпизодов гипогликемии, массы тела и неустойчивым эффектом терапии. Комбинация метформина и ингибиторов дипептидилпептидазы 4 (иДПП-4) оказывает влияние на инсулинорезистентность и систему инкретинов. Сравнение иДПП-4 (саксаглиптин) и ПСМ (глипизид) в комбинации с метформином показало сопоставимый сахароснижающий эффект. В то же время эти два вида терапии существенно различались по частоте гипогликемий. Использование иДПП-4 с метформином сопровождалось улучшением гликемического контроля, снижением риска развития гипогликемии и массы тела3. Еще одна популярная комбинация – метформин и агонисты рецепторов глюкагоноподобного пептида 1 (ГПП-1). Такая терапия оказывает воздействие на инсулинорезистентность и систему инкретинов. Результаты исследований свидетельствуют о преимуществах комбинации агонистов рецепторов ГПП-1 (Баета) и метформина в отношении риска развития гипогликемии, повышения массы тела и эффективного снижения гипергликемии4.
В исследованиях доказано, что применение агониста рецепторов ГПП-1 длительного действия дулаглутида в комбинации с метформином и глимепиридом приводит к более выраженному снижению уровня HbA1с по сравнению с применением инсулина (гларгин). Кроме того, получены удовлетворительные результаты в отношении влияния такой терапии на массу тела5.
Недавно появился новый класс противодиабетических препаратов – иНГЛТ-2. Препараты данной группы снижают концентрацию глюкозы в крови за счет стимуляции ее выведения с мочой. Их действие не зависит от степени резистентности к инсулину и дисфункции бета-клеток поджелудочной железы.
В ряде работ продемонстрирована сахароснижающая эффективность комбинированной терапии иНГЛТ-2 (дапаглифлозином) и метформином. Так, дапаглифлозин (Форсига) при добавлении к метформину обеспечивал стойкое снижение уровня HbA1с и массы тела без повышения риска гипогликемии у пациентов с СД 2 типа, не достигших контроля гликемии на монотерапии метформином. При этом лечение дапаглифлозином способствовало снижению артериального давления6.
Отмечено также преимущество использования трехкомпонентной сахароснижающей терапии, включавшей иНГЛТ-2.
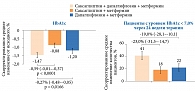
В качестве примера докладчик представила данные собственного исследования. В него были включены пациенты, получавшие метформин и иДПП-4 (саксаглиптин). Добавление иНГЛТ-2 (препарата Форсига) к комбинации «иДПП-4 + метформин» улучшало результаты лечения пациентов с СД 2 типа. В группе получавших данную комбинацию препаратов отмечено снижение риска развития гипогликемии, устранение глюкозотоксичности, значимое и стойкое снижение массы тела и уровня HbA1с (рис. 1).
Препараты этих классов обладают сопоставимой сахароснижающей эффективностью и дополняют действие друг друга, оказывая влияние на разные звенья патогенеза. Поэтому добавление саксаглиптина и дапаглифлозина к метформину позволяет достичь улучшения гликемического контроля по сравнению с любым из вариантов монотерапии указанными препаратами7.
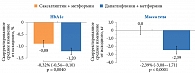
В сравнительном исследовании, проведенном американскими учеными, было предложено добавлять иДПП-4 и иНГЛТ-2 к метформину не последовательно, а одновременно. Пациентам с СД 2 типа, не компенсированным на монотерапии метформином (уровень HbA1с составлял около 9%), дополнительно назначали дапаглифлозин, саксаглиптин или их комбинацию. На фоне последней зафиксировано уменьшение уровня HbA1с почти на 1,5%. При этом у 41% пациентов его значения были менее 7% (рис. 2)8.
В этом исследовании также оценивали эффективность разных вариантов двухкомпонентной терапии. В частности, сравнивали динамику значений HbA1с, глюкозы плазмы и массы тела. Полученные результаты в отношении снижения уровня HbA1с свидетельствуют о преимуществах иНГЛТ-2 (препарата Форсига) перед иДПП-4 –-1,2 против -0,88%. Кроме того, терапия иНГЛТ-2 способствовала уменьшению массы тела на 2,39 кг (рис. 3)9. Указанный эффект в группе иДПП-4 не зафиксирован.
Показатели уровня глюкозы плазмы натощак (ГПН) и через два часа после приема пищи также продемонстрировали преимущество препарата Форсига.
Таким образом, результаты исследования показали, что в случае недостаточного контроля гликемии на фоне метформина у пациентов с СД 2 типа предпочтительным способом интенсификации терапии является добавление иНГЛТ-2.
Далее профессор Ш. Матье рассмотрела клинический случай.
Пациентка П., 56 лет. Длительность СД 2 типа – три года. Диагноз СД поставлен после инфаркта миокарда. Признаки микрососудистых осложнений отсутствуют. До инфаркта пациентка курила.
Уровень АД – 146/90 мм рт. ст. Индекс массы тела (ИМТ) – 29 кг/м2. Масса тела – 79 кг. Уровень HbA1c – 8,1%. Уровень ГПН – 8,0–9,1 ммоль/л (144–163 мг/дл), постпрандиальной гликемии – 5,0–13,5 ммоль/л (225–243 мг/дл). Уровень холестерина липопротеинов высокой плотности (ЛПВП) – 0,9 ммоль/л (36 мг/дл), низкой плотности (ЛПНП) – 4,3 ммоль/л (165 мг/дл), триглицеридов – 4,2 ммоль/л (370 мг/дл), скорость клубочковой фильтрации (СКФ) – 88 мл/мин/1,73 м2. Пациентка получала метформин в дозе 2 г, гликлазид, симвастатин в дозе 80 мг.
По мнению докладчика, в данной клинической ситуации требовалась коррекция терапии для достижения гликемического контроля, снижения массы тела и нормализации уровня холестерина и АД. Оптимальный вариант – замена ПСМ гликлазида на иНГЛТ-2 дапаглифлозин (Форсига). Пациентке также была показана повторная консультация диетолога и изменение образа жизни.
Через шесть месяцев масса тела больной снизилась на 4 кг, уровень HbA1c – до 6,9%, тощаковой и постпрандиальной гликемии – до 5,0–7,2 ммоль/л (90–130 мг/дл) и 7,1–9,8 ммоль/л (128–176 мг/дл) соответственно. Показатели уровня холестерина ЛПВП – 1,0 ммоль/л (40 мг/дл), ЛПНП – 1,9 ммоль/л (69 мг/дл). СКФ – 88 мл/мин/1,73 м2. Пациентка была переведена с симвастатина на розувастатин 20 мг. АД – 126/80 мм рт. ст. ИМТ – 27,5 кг/м2.
Данный клинический пример демонстрирует, что добавление иНГЛТ-2 к метформину может привести к положительным изменениям в состоянии пациента с СД 2 типа. Однако, планируя назначить иНГЛТ-2, необходимо изучить анамнез в отношении генитальных инфекций, поскольку это единственное нежелательное явление, развивающееся на фоне применения препаратов данного класса.
Актуальным вопросом терапии пациентов с СД 2 типа является возможность комбинирования пероральных сахароснижающих препаратов с инсулином. Важно отметить, что сочетание инсулинотерапии с иНГЛТ-2 не только эффективно в отношении гликемического контроля, но и позволяет сократить дозу инсулина.
В исследовании больных СД 2 типа с плохим контролем гликемии на фоне инсулина (гларгин) рандомизировали на группы плацебо и препарата Форсига в разных дозах. Дозу инсулина можно было титровать, чтобы добиться адекватных значений ГПН. В группе плацебо значения HbA1c уменьшились на 0,4%. Добавление иНГЛТ-2 способствовало еще более глубокому ответу по указанному показателю – -0,6 – -0,8%. Увеличение частоты эпизодов гипогликемий не зафиксировано. Кроме того, терапия иНГЛТ-2 способствовала снижению массы тела.
Для того чтобы достичь такой динамики показателей HbA1c, в группе плацебо потребовалось увеличить дозу инсулина на 18,3 МЕ. В группе иНГЛТ-2 доза инсулина не повышалась, в некоторых случаях, наоборот, уменьшилась10.
Особое место в разработке стратегии лечения пациентов с СД 2 типа занимает вопрос о времени введения комбинированной терапии. По мнению большинства экспертов, в том числе Американской диабетической ассоциации (American Diabetes Association – ADA), ранняя комбинированная терапия позволяет большему количеству пациентов с СД 2 типа достичь целевых показателей HbA1c.
Метаанализ по оценке эффективности применения на старте терапии СД 2 типа комбинации «метформин + иДПП-4» показал, что такая стратегия ведения пациентов обеспечивает лучший гликемический контроль, чем монотерапия любым из этих препаратов11.
Более выраженное снижение уровня HbA1c в группе комбинированной терапии также было зафиксировано в сравнительном исследовании R.R. Henry и соавт. Так, пациенты с СД 2 типа, ранее не получавшие терапии, были разделены на три группы: метформина, иНГЛТ-2 (дапаглифлозина), метформина в сочетании с иНГЛТ-2. Во всех группах отмечено снижение уровня HbA1c, однако в группе ранней комбинированной терапии оно оказалось больше. У получавших метформин и дапаглифлозин отмечено уменьшение риска гипогликемии и повышение массы тела12.
Завершая выступление, профессор Ш. Матье подчеркнула, что комбинированное применение препаратов с комплементарными механизмами действия на ранних этапах лечения способствует достижению и поддержанию адекватного гликемического контроля, снижению риска развития гипогликемических состояний, увеличения массы тела и негативного влияния на сердечно-сосудистую систему.
Марафон: долгосрочные эффекты терапии СД 2 типа ингибиторами НГЛТ-2
Продолжил обсуждение оптимальных методов фармакотерапии СД 2 типа доцент кафедры эндокринологии Первого Московского государственного медицинского университета им. И.М. Сеченова (Первый МГМУ им. И.М. Сеченова), член президиума Российской ассоциации эндокринологов, член EASD, к.м.н. Алексей Вадимович ЗИЛОВ. Он подчеркнул, что на современном этапе существует возможность максимально раннего и интенсивного старта терапии СД 2 типа, позволяющая в долгосрочной перспективе отсрочить или предотвратить развитие осложнений заболевания.
Сахарный диабет 2 типа ассоциируется с риском развития сердечно-сосудистых заболеваний, специфических сосудистых осложнений (микроангиопатий) и преждевременной смерти. Так, оценка распространенности сопутствующей патологии и ее вклада в причины смерти у больных СД 2 типа, проживающих в Московском регионе, показала, что среди сопутствующих заболеваний лидируют артериальная гипертензия, ишемическая болезнь сердца, недостаточность кровообращения, ожирение, заболевания дыхательной и центральной нервной систем. Основными причинами смерти по результатам аутопсий стали острое нарушение мозгового кровообращения, постинфарктный кардиосклероз, острый/повторный инфаркт миокарда и злокачественные новообразования13.
Лечение СД 2 типа представляет сложную задачу, поскольку все органы и ткани так или иначе вовлечены в патологический процесс. Однако в рамках многофакторного подхода к патогенезу заболевания глюкоцентричность остается одним из важнейших аспектов управления СД. Если пациенты будут оставаться в состоянии хронической декомпенсации углеводного обмена, использование многофакторного подхода или современных интервенционных методов в кардиологии не увеличит их шансы на хороший прогноз. В частности, анализ исходов среди пациентов с СД 2 типа, поступивших в отделение кардиореанимации с острым инфарктом миокарда, показал, что в большинстве случаев (94,4%) летального исхода зафиксировано обширное поражение миокарда. Риск фатального события у пациентов с декомпенсацией углеводного обмена был повышен в два – два с половиной раза. При гликемии 11 ммоль/л и выше риск смерти возрастал в пять раз.
Значимость контроля уровня HbA1c для снижения риска развития неблагоприятных исходов у пациентов с СД 2 типа подтверждена результатами крупных исследований14.
Последние согласительные рекомендации ADA, а также российские рекомендации указывают на необходимость раннего фармакологического лечения СД 2 типа. При этом применяемые препараты не должны приводить к увеличению массы тела и риска гипогликемий. В качестве стартовой терапии пациентам с уровнем HbA1c 7,5% и менее можно назначать не только метформин – препарат первой линии, но и инкретины, иНГЛТ-2 (в качестве альтернативы). Последние характеризуются высокой эффективностью в отношении гликемического контроля, нейтральным влиянием на массу тела, показатели АД, незначительным количеством побочных эффектов.
Далее докладчик рассмотрел клинический случай применения современной трехкомпонентной стратегии на старте терапии у пациента с СД 2 типа.
Выступающий подчеркнул, что у значительной части больных СД 2 типа назначение монотерапии метформином является недостаточным для достижения и длительного удержания гликемического контроля. В связи с этим необходимо проводить раннюю комбинированную терапию – сочетать метформин с другими сахароснижающими препаратами.
Несмотря на быстрое достижение целевого уровня гликемии, лечение ПСМ может приводить к увеличению массы тела и развитию гипогликемических состояний. Поэтому оптимальным вариантом является раннее применение иДПП-4, а также иНГЛТ-2. Последний класс пероральных сахароснижающих препаратов не только эффективно снижает уровень глюкозы в крови, но и оказывает положительное влияние на такие факторы сердечно-сосудистого риска, как избыточная масса тела и артериальная гипертензия.
Преимуществом иНГЛТ-2 является возможность долгосрочного применения в комплексной терапии СД 2 типа. Так, результаты прямого сравнительного исследования эффективности дапаглифлозина (препарата Форсига) в комбинации с метформином и метформина в комбинации с ПСМ (глипизидом) продемонстрировали устойчивое сохранение контроля уровня HbA1c в течение четырех лет в первой группе. Лечение иНГЛТ-2 в сочетании с метформином также привело к стойкому уменьшению массы тела. Так, снижение массы тела, достигнутое через 52 недели терапии, сохранялось на протяжении 208 недель. При этом через 52 недели терапии ПСМ наблюдалась прибавка массы тела, сохраняющаяся до окончания наблюдения. Кроме того, на фоне терапии метформином и дапаглифлозином отмечалось снижение АД. Разница в снижении систолического АД между группами составила 3,67 мм рт. ст. при 95%-ном доверительном интервале. Достигнутый результат сохранялся в течение четырех лет15.
Спринт или марафон через призму метаболической памяти
Продолжила обсуждение современных алгоритмов интенсификации терапии больных СД 2 типа директор Института диабета Эндокринологического научного центра, академик Российской академии наук, д.м.н., профессор Марина Владимировна ШЕСТАКОВА. Она отметила, что оптимальный контроль гликемии улучшает прогноз СД 2 типа, замедляя развитие или предотвращая микро- и макрососудистые осложнения заболевания, сохраняет качество и увеличивает продолжительность жизни пациента.
В контексте лечения СД под спринтом следует понимать быстрое достижение целевых значений гликемии, марафоном – длительный ее контроль. При этом ключевыми моментами остаются выбор, темп и время начала сахароснижающей терапии.
Особенно важным вопросом в лечении СД является эффективный контроль гликемии в дебюте заболевания. Анализ историй болезни пациентов с СД 1 типа, которые с дебюта заболевания в детском возрасте наблюдаются в Эндокринологическом научном центре (в течение 20 лет), продемонстрировал, что у одной части больных сформировались диабетические микрососудистые осложнения, в частности ретинопатия, у другой – нет. Диабетическая ретинопатия отмечалась чаще у лиц с HbA1c 10% и более в дебюте СД 1 типа, при этом в течение 10–15 лет HbA1c оставался в зоне высоких значений. У лиц с показателями HbA1c около 8,5% в начале заболевания не отмечено развития диабетической ретинопатии, при этом уровень HbA1c достаточно быстро вернулся к нормальным значениям и около 20 лет удерживался в пределах 7,5%. Последние четыре – пять лет наблюдения эти группы сравнялись по степени контроля гликемии (HbA1c 7,5–8,0%).
Исходя из полученных данных, можно сделать вывод, что метаболическая память обусловливает развитие сосудистых осложнений, тогда как раннее достижение целей сахароснижающей терапии позволяет избежать риска их развития.
Аналогичные выводы были сделаны в британском проспективном исследовании диабета UKPDS, в котором принимали участие пациенты с впервые выявленным СД 2 типа. Авторами исследования были продемонстрированы преимущества жесткого и непрерывного контроля гликемии как надежного метода профилактики хронических диабетических осложнений. Так, у пациентов, изначально получавших интенсивную сахароснижающую терапию, наблюдались более низкие показатели сердечно-сосудистой смертности по сравнению с пациентами, получавшими стандартную терапию. В продленной фазе исследования эффект метаболической памяти у пациентов группы интенсивной терапии сохранялся – риск сердечно-сосудистой смерти среди них оказался ниже16.
Немаловажное значение имеет длительность удержания гликемического контроля. Это подтверждают результаты исследований ACCORD, ADVANCE, VADT и др. При этом в ряде исследований (ACCORD, VADT) у пациентов с длительным течением СД, получавших интенсивную терапию, было отмечено увеличение показателей общей и сердечно-сосудистой смертности, обусловленное метаболической памятью. Сделан вывод, что при длительном течении СД 2 типа интенсивное лечение, направленное на достижение целевого уровня HbA1c ≤ 6%, может привести к опасным последствиям, особенно у лиц старшего возраста с заболеваниями сердечно-сосудистой системы или имеющих факторы сердечно-сосудистого риска17, 18.
Поэтому особое значение имеют определение целевых значений углеводного обмена для каждого больного, достижение и удержание их в ходе проводимой терапии.
Исследования с участием больных СД 1 и 2 типов показали, что при длительном удержании контроля гликемии статистически значимо снижается риск прогрессирования сосудистых осложнений (таблица). Так, в исследовании DCCT было доказано, что поддержание в течение десяти лет углеводного обмена на уровне, близком к нормогликемии, снижает риск развития нефропатии, нейропатии, ретинопатии, тормозит прогрессирование осложнений у больных СД 1 типа. Результаты исследования UKPDS, длившегося 20 лет, также подтвердили эффекты метаболической памяти в группе интенсивной терапии СД 2 типа. В исследовании ADVANCE результатом интенсивного контроля глюкозы в крови стало снижение риска развития диабетической нефропатии и, как следствие, микро- и макрососудистых осложнений19.
Были также изучены возможности длительного и безопасного (на протяжении четырех лет) удержания гликемического контроля. Так, пациенты в течение 208 недель получали дапаглифлозин или глипизид в дополнение к метформину. После более выраженного первоначального снижения уровня HbA1c на фоне приема глипизида коэффициент неэффективности терапии за период 18–104 недели был ниже в группе дапаглифлозина по сравнению с группой глипизида. Кроме того, терапия дапаглифлозином ассоциировалась со снижением массы тела и риска гипогликемий (рис. 4)20. Поэтому добавление иНГЛТ-2 (дапаглифлозина) к метформину следует рассматривать как новый терапевтический подход к лечению СД 2 типа у пациентов, которые не достигли адекватного гликемического контроля при применении метформина21.
Согласно алгоритмам оказания помощи больным СД 2 типа, подготовленным экспертами Российской ассоциации эндокринологов (2017 г.), при исходном уровне HbA1c 6,5–7,5% лечение можно начинать с назначения одного препарата. Приоритет должен быть отдан средствам, характеризующимся минимальным риском гипогликемий (метформину, иДПП-4, агонистам рецепторов ГПП-1, иНГЛТ-2). При непереносимости или противопоказаниях к препаратам первого ряда рекомендуются ПСМ, тиазолидиндионы, акарбоза. При уровне HbA1c в дебюте заболевания 7,6–9,0% показана двухкомпонентная терапия пероральными сахароснижающими препаратами или их комбинация с инсулином. Пациентам с уровнем HbA1 выше 9,0% рекомендуется комбинированная терапия двумя и более сахароснижающими препаратами.
Таким образом, иНГЛТ-2 отнесены к приоритетным препаратам для старта терапии заболевания вследствие безопасного и долгосрочного удержания контроля уровня глюкозы.
Подводя итог, профессор М.В. Шестакова подчеркнула важность быстрой и эффективной компенсации СД в дебюте заболевания. Раннее начало интенсивного контроля гликемии считается наиболее значимым фактором профилактики поздних осложнений СД, длительное (более 10 лет) удержание адекватного контроля гликемии – снижения рисков осложнений и смерти от сердечно-сосудистых причин. При этом особое значение имеет выбор препаратов – с устойчивым и безопасным сахароснижающим потенциалом.
Заключение
Новый класс антидиабетических препаратов, влияющих на регуляцию уровня глюкозы независимо от секреции инсулина и гликемического статуса пациента, – ингибиторы НГЛТ-2. К преимуществам данного класса препаратов относят снижение массы тела, артериального давления и минимальный риск гипогликемий.
Ингибитор НГЛТ-2 обратимого действия дапаглифлозин (Форсига, компания «АстраЗенека») позволяет улучшить контроль СД 2 типа и показан пациентам на всех этапах терапии для достижения целевых значений гликемии, массы тела и АД. Он может применяться как в виде монотерапии, так и в комбинации с другими сахароснижающими препаратами.
Уважаемый посетитель uMEDp!
Уведомляем Вас о том, что здесь содержится информация, предназначенная исключительно для специалистов здравоохранения.
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с портала без предварительной консультации с врачом.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом или студентом медицинского вуза.